Bạch cầu kinh dòng tủy là bệnh lý ác tính theo dòng thường đặc trưng bởi lách to và tăng sinh bạch cầu hạt; diễn biến ban đầu không đau nhưng dẫn đến kết quả trong giai đoạn bạch cầu (bùng phát blast) có tiên lượng xấu hơn Bệnh Bạch cầu cấp dòng Tủy tự nhiên; tỷ lệ tiến triển đến giai đoạn bùng phát rất thay đổi; nói chung thời gian sống thêm là 4 năm từ khi chẩn đoán.
Mục lục
Tỷ Lệ Mắc Và Bệnh Nguyên
Ở Hoa Kỳ, khoảng 5430 trường hợp mắc bệnh vào năm 2012. Hơn 90% trường hợp có chuyển đoạn tương hỗ giữa hai nhiễm sắt thể 9 và 22, tạo ra nhiễm sắc thể Philadelphia (Ph) và sản phẩm gen tổng hợp được gọi là BCRABL. (BCR từ 9, ABL từ 22.) Các nhiễm sắc thể bất thường xuất hiện trong tất cả các tế bào bắt nguồn từ tủy xương, trừ tế bào T. Protein được tạo ra từ các gen khảm là 210 kDa trong pha mạn tính và 190 kDa trong chuyển đối blast cấp tính. Ở một số bệnh nhân, pha mạn tính không có biểu hiện lâm sàng và một số bệnh nhân biểu hiện bạch cầu cấp với nhiễm sắc thể Ph.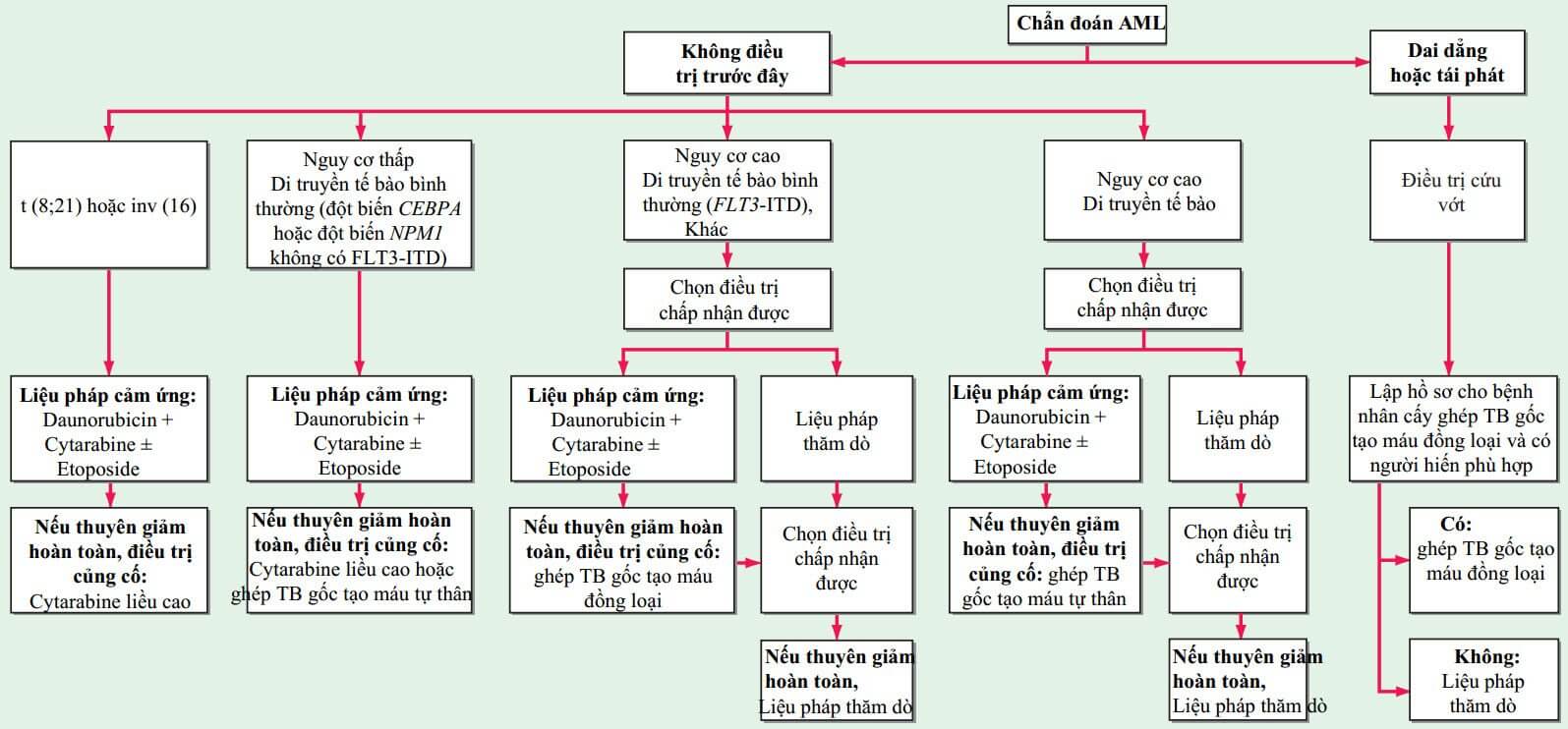
HÌNH 72-1 Lưu đồ điều trị cho chẩn đoán mới bạch cầu cấp dòng tủy. Với tất cả các thể Bệnh Bạch cầu cấp dòng Tủy trừ bạch cấu cấp thể tiền tủy bào (APL), liệu pháp chuẩn bao gồm truyền liên tục 7 ngày cytarabine (100-200 mg/m2/ngày) và một đợt 3 ngày daunorubicin (60-90 mg/m2/ngày) kèm theo có hoặc không 3 ngày etoposide (chỉ daunorubicin 60 mg/m2/ngày) hoặc liệu pháp mới dựa trên nguy cơ tái phát được dự đoán (tức là điều trị rủi ro phân tầng). Idarubicin (12-13 mg/m2/ngày) có thể thay thế daunorubicin (không hiển thị). Những bệnh nhân thuyên giảm hoàn toàn chuyển sang điều trị củng cố hậu thuyên giảm, gồm các đợt cytarabine liều cao liên tiếp, ghép tế bào gốc tạo máu (HSCT) tự thân, HSCT đồng loại, hoặc liệu pháp mới, dựa trên nguy cơ tái phát được dự đoán (tức là điều trị rủi ro phân tầng). Bệnh nhân có APL (xem sách về điều trị) thường dùng tretinoin đồng thời với hóa trị dựa trên anthracycline để thuyên giảm cảm ứng sau đó dùng arsenic trioxide kết hợp với hóa trị dựa trên anthracycline và có thể duy trì với tretinoin. Vai trò của cytarabine trong APL cảm ứng và kết hợp còn gây tranh cãi.
Đặc Điểm Lâm Sàng Và Cận Lâm Sàng
Các triệu chứng phát triển từ từ; chóng mệt, mệt mỏi, chán ăn, bụng khó chịu và cảm giác no sớm do lách to, tăng tiết mồ hôi. Thỉnh thoảng các bệnh nhân được phát hiện tình cờ dựa trên số lượng bạch cầu tăng. Bạch cầu thường >25,000/μL với tăng tỷ lệ bạch cầu hạt và tiền thân của chúng trở về giai đoạn tủy bào; bạch cầu đũa và các dạng trưởng thành chiếm ưu
thế. Bạch cầu ái kiềm có thể chiếm 10–15% số lượng tế bào trong máu. Số lượng tiểu cầu bình thường hoặc tăng. Thường xuất hiện thiếu máu. Chỉ số alkaline phosphatase bạch cầu trung tính thấp. Tủy xương tăng sinh tế bào với tăng sản bạch cầu hạt. Số lượng tế bào blast tủy bình thường hoặc tăng nhẹ. Nồng độ vitamin B12, B12 kết hợp protein và LDH huyết thanh tăng lên theo tỷ lệ BC. Với số lượng tế bào máu cao, có thể thấy tăng kali máu giả và hạ đường huyết.
Diễn Biến Tự Nhiên
Giai đoạn mạn tính kéo dài 2–4 năm. Giai đoạn tăng tốc được đánh dấu bằng thiếu máu không tương xứng với các triệu chứng bệnh hoặc điều trị. Tiểu cầu giảm. Xuất hiện bất thường di truyền tế bào khác. Số lượng tế bào blast tăng. Thường trong 6–8 tháng, bùng phát blast rõ trong đó sự trưởng thành dừng lại và các tế bào blast chiếm ưu thế. Hình ảnh lâm sàng
là bệnh bạch cầu cấp. Một nửa các trường hợp trở thành Bệnh Bạch cầu cấp dòng Tủy, một phần ba có đặc điểm hình thái của bạch cầu cấp dòng lympho, 10% là bạch cầu cấp dòng hồng cầu và còn lại là không biệt hóa. Thời gian sống thêm của bùng phát blast thường <4 tháng.
ĐIỀU TRỊ Bạch cầu kinh dòng tủy
Tiêu chuẩn đáp ứng được quy định trong Bảng 72-2. Cấy ghép tủy đồng loại có khả năng chữa bệnh ở giai đoạn mạn tính. Tuy nhiên, điều trị đầu
tiên là imatinib, phân tử ức chế hoạt động tyrosine kinase của sản phẩm gen khảm. Liều uống hàng ngày 400 mg làm thuyên giảm hoàn toàn về mặt huyết học là >90% và di truyền học tế bào là 76%. Nếu có người hiến tặng phù hợp, cấy ghép là cách tốt nhất để bệnh thuyên giảm hoàn toàn. Đã xuất hiện một vài cơ chế kháng imatinib và thuốc không chắc sẽ làm bệnh thuyên giảm hoàn toàn khi sử dụng đơn độc; tuy nhiên, theo dõi không đủ để rút ra kết luận chắc chắn.

aĐáp ứng huyết học hoàn toàn yêu cầu không còn lách to.
bĐến 15% kỳ giữa bình thường đôi khi thấy được khi chẩn đoán (khi 30 kỳ giữa được phân tích).
Viết tắt: Bạch cầu kinh dòng tủy: bạch cầu kinh dòng tủy; RT-PCR: phản ứng khuếch đại chuỗi sao chép ngược.
Những bệnh nhân không đáp ứng với imatinib có thể đáp ứng với các thuốc ức chế tyrosine kinase khác như dasatinib (100 mg uống 1 lần/ ngày) hoặc nilotinib (400 mg 2 lần/ngày). Đột biến T315I ở gen BCR/ ABL truyền tải sự đề kháng với cả ba chất ức chế kinase. Allopurinol, 300 mg/d, ngăn ngừa bệnh thận do urat. Liệu pháp chữa bệnh duy nhất là ghép tủy xương đồng loại kết hợp HLA. Thời điểm cấy ghép tối ưu không rõ ràng nhưng ghép trong giai đoạn mạn tính hiệu quả hơn so với giai đoạn tăng tốc hoặc bùng phát blast. Cấy ghép hiệu quả nhất ở các bệnh nhân điều trị trong vòng một năm chẩn đoán. Thời gian sống không bệnh kéo dài có thể đạt được ở 50-60% bệnh nhân được cấy ghép. Truyền tế bào lympho có thể phục hồi sự thuyên giảm ở các bệnh nhân tái phát. Ở các bệnh nhân không có người hiến tặng phù hợp, cấy phép tự thân có thể hiệu quả khi sử dụng tế bào gốc máu ngoại vi. Điều trị bệnh nhân khi bùng phát blast với imatinib có thể có đáp ứng nhưng không bền.
