I. ĐẠI CƯƠNG
1. Định nghĩa
Thoát vị hoành bẩm sinh là một dị tật bẩm sinh, biểu hiện bởi sự khiếm khuyết của cơ hoành và qua đó, các tạng trong ổ bụng thoát vị vào trong lồng ngực.
2. Tần suất
- Tỉ lệ mắc từ 1/5.000 đến 1/2.500 trẻ sinh sống
3. Phân loại
- Thoát vị hoành trái (qua khe Bochdaleck) chiếm khoảng 80%.
- Thoát vị hoành phải chiếm 20%.
- Thoát vị qua khe sau xương ức (thoát vị Morgagni) ít gặp
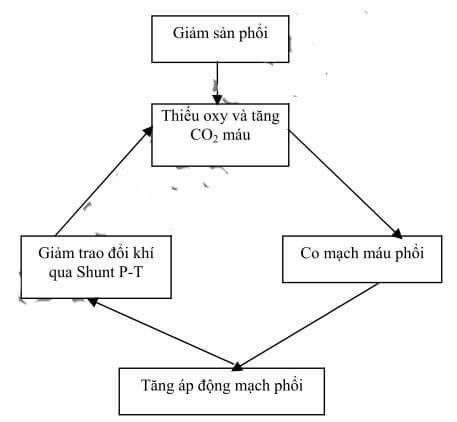
4. Sinh lý bệnh
II. CHẨN ĐOÁN
1. Biểu hiện lâm sàng
- Bệnh cảnh và độ nặng của thoát vị hoành phụ thuộc vào bên thoát vị, số lượng cơ quan nội tạng lên ngực, mức độ tăng áp phổi và giảm sản phổi
- Hầu hết trẻ có biểu hiện suy hô hấp ngay sau sinh hoặc vài giờ sau Riêng các trường hợp thoát vị hoành bên phải, triệu chứng thường không điển hình.
- Triệu chứng thường gặp là tím tái, thở nhanh, co lõm hõm ức, rên rỉ.
- Khám lâm sàng thấy bụng lõm lòng thuyền, tăng kích thước đường kính trước sau của lồng ngực và tiếng tim lệch sang một bên. Không nghe phế âm bên thoát vị, nhưng có thể nghe nhu động ruột trên ngự Thăm khám còn giúp tìm thấy những dị tật bẩm sinh khác đi kèm .
- Hầu hết ở các trẻ bị thoát vị hoành bẩm sinh, các triệu chứng sẽ tiến triển trong 24 giờ đầu sau sinh, mặc dù các triệu chứng cũng có thể biểu hiện muộn sau 24 giờ, thậm chí vài tháng sau hoặc trễ hơn
2. Cận lâm sàng
- Xét nghiệm: công thức máu, CRP, chức năng gan thận, đông máu toàn bộ, nhóm máu, khí máu động mạ
- Hình ảnh học:
+ X-quang ngực bụng: giúp chẩn đoán xác định với hình ảnh:
- Bóng hơi của ruột ở lồng ngực
- Không thấy vòm hoành.
- Trung thất bị đẩy lệch sang phía đối bên thoát vị hoành và chỉ thấy một phần nhỏ của phổi bên phía thoát vị.
- Trong trường hợp hình ảnh X-quang không rõ ràng, có thể nhầm lẫn với kén phổi, cần chụp lại X-quang sau khi đặt thông dạ dày. Hình ảnh thông dạ dày trong lồng ngực hoặc chụp tiêu hóa trên có cản quang giúp chẩn đoán xác định
+ Siêu âm cũng có thể giúp ích cho việc chẩn đoán xác định thoát vị hoành bẩm sinh, đo kích thước lỗ thoát vị và tìm dị tật phối hợp ở tim, não và thận.
3. Chẩn đoán
- Chẩn đoán xác định: hình ảnh X-quang.
- Phân biệt: nang phế quản, khí phế thũng, các nang phổi bội nhiễm, xẹp thuỳ dưới phổi
- Tiền sản: bằng siêu âm sản khoa với hình ảnh dạ dày, bóng các quai ruột chứa dịch và một số trường hợp thấy gan trên ngực hoặc không thấy bóng hơi dạ dày ở ổ bụng
III. ĐIỀU TRỊ
1. Hồi sức trước mổ (Nội khoa)
- Mục tiêu duy trì pH > 7,3, SaO2 trước ống động mạch > 85% với FiO255-60%.
2. Phẫu thuật
- Nguyên tắc:
+ Phẫu thuật trì hoãn sau khi ổn định tình trạng hô hấp và điều chỉnh rối loạn kiềm toan.
+ Đưa tạng xuống ổ bụng.
+ Phục hồi cơ hoành.
- Phương pháp:
+ Phẫu thuật mở:
- Thường dùng đường dưới bờ sườn bên trái hoặc phải tùy vị trí thoát vị ở bên trái hoặc phải
- Nhẹ nhàng đưa các tạng xuống ổ bụng
- Khâu lỗ oát vị bằng chỉ soie 2-0, mũi chữ U rời
- Dùng miếng vá nhân tạo trong trường hợp lỗ thoát vị quá lớn hoặc khiếm khuyết trên ½ cơ hoành.
- Kiểm tra xoay ruột bất toàn.
- Đóng bụng thường khó khăn, không nên dùng dãn cơ, nếu cần thì để hở cân thành bụng
+ Phẫu thuật nội soi:
- Nội soi ổ bụng: thực hiện ở trẻ lớn
- Nội soi lồng ngực: có thể áp dụng cho sơ sinh khi toàn trạng ổn định
3. Hậu phẫu
Hút sạch đờm nhớt ở đường hô hấp trên, dùng thuốc an thần, giảm đau, cân bằng điện giải, dịch truyền, tiếp tục hút thông dạ dày, để đầu cao, thường xuyên kiểm tra pH máu và PCO2bằng khí máu.
Thở máy sau mổ: nồng độ Oxy cần được giảm từ từ vì một sự thay đổi nhẹ FiO2cũng có thể làm co động mạch phổi đáng kể, gây nên sự tái thành lập tuần hoàn bào thai và tăng áp động mạch phổ Cai máy bắt đầu bằng việc giảm FiO2, áp lực đỉnh đường thở và cuối cùng là nhịp thở.
Siêu âm tim trong giai đoạn này giúp phát hiện cao áp phổi
Điều trị tăng áp động mạch phổi
4. Biến chứng
- Tràn khí màng phổi, xẹp phổi là biến chứng quan trọng nhất ở bệnh nhi, cần cố gắng giảm chấn thương áp lực bằng cách giảm thông khí phút, giảm áp lực đường thở và tránh dẫn lưu màng phổi sau mổ.
- Biến chứng nhiễm trùng như viêm phổi, nhiễm trùng huyết ít gặp.
- Thoát vị hoành tái phát gặp trong 5% – 20% các trường hợp thoát vị hoành bẩm sinh được điều trị phẫu thuật nói chung, và 40% – 50% cho các trường hợp sử dụng mảnh ghép nhân tạo theo dõi trong 3 năm đầu.