Mục lục
1. Theo dõi trẻ được điều trị bằng thuốc ARV
Trẻ được điều trị bằng ARV cần được tái khám và phát thuốc định kỳ 1-2 tháng/lần.
Khi bắt đầu điều trị trẻ cần được hẹn tái khám sớm ít nhất sau 2 tuần để tư vấn, hỗ trợ tuân thủ và theo dõi các tác dụng phụ của thuốc. Khi đã đảm bảo trẻ tuân thủ và dung nạp thuốc tốt, lâm sàng cải thiện, thời gian giữa các lần tái khám có thể kéo dài hơn nhưng không nên quá 1 tháng trong 6 tháng đầu và không nên quá 2 tháng trong những lần Việc tái khám cũng thường xuyên hơn nếu trẻ có nhiễm trùng cơ hội mới, phải thay thuốc hoặc giảm tuân thủ điều trị.
Trong mỗi lần tái khám, trẻ được đánh giá về tiến triển lâm sàng, sự phát triển tinh thần và thể chất, đánh giá tuân thủ điều trị, cung cấp tư vấn hỗ trợ và làm các xét nghiệm cần thiết.
1.1 Theo dõi tiến triển lâm sàng
Trong mỗi lần tái khám, trẻ cần được đánh giá về tiến triển lâm sàng, phát hiện và xử trí các tác dụng phụ của thuốc hoặc các nhiễm trùng cơ hội mới, cụ thể:
Đánh giá các mốc phát triển tinh thần, thể chất;
– Theo dõi, phát hiện các dấu hiệu lâm sàng liên quan đến tác dụng phụ của thuốc, các nhiễm trùng cơ hội mới hoặc tái phát; phân biệt hội chứng viêm phục hồi miễn dịch và thất bại điều trị. Cho nhập viện, hội chẩn, hoặc chuyển tuyến, khi cần;
Đánh giá khả năng mang thai đối với trẻ nữ vị thành niên để thay thuốc ARV khi cần (không dùng efavirenz trong 12 tuần đầu của thai kỳ).
1.2 Theo dõi xét nghiệm
Theo dõi xét nghiệm trong quá trình điều trị ARV cho trẻ em:
|
Nội dung | Lúc bắt đầu điều trị | Thời gian điều trị | ||||
| 4 tuần | 6 tuần | 12 tháng | 6 tháng một lần | |||
| CD4 và tỷ lệ % CD4 | ٧ | ٧ | ٧ | ٧ | ||
| CTM/Hgb, ALT | ٧ | ٧ | ٧ | ٧ | ||
| CTM khi dùng phác đồ có AZT | ٧ | ٧ | ٧ | ٧ | ٧ | |
| ALT khi sử dụng phác đồ có NVP | ٧ | ٧ | ٧ | ٧ | ٧ | |
| XN thai cho trẻ nữ vị thành niên | ٧ | Khi nghi ngờ | ||||
| Đo tải lượng vi | (Nếu có điều kiện) | |||||
Ghi chú: Trong quá trình theo dõi điều trị bằng ARV, nếu trẻ có các biểu hiện bất thường cần làm các xét nghiệm cần thiết để chẩn đoán và xử trí kịp thời.
1.3 Theo dõi sự tuân thủ điều trị
Luôn phải đánh giá sự tuân thủ điều trị trong mỗi lần trẻ đến khám, dựa vào:
- Ghi nhận của cha mẹ/người chăm sóc trẻ về việc cho trẻ uống thuốc; đếm số thuốc còn lại và đặt các câu hỏi kiểm tra lại cách cha mẹ/người chăm sóc cho trẻ uống thuốc cũng như cách xử trí khi quên cho trẻ uống thuốc;
- Khám đánh giá về tiến triển lâm sàng và kết quả các xét nghiệm theo dõi.
Nếu tuân thủ chưa tốt cần tìm hiểu lý do. Cha mẹ/người chăm sóc trẻ cần được tư vấn về cách khắc phục các rào cản tuân thủ và được hỗ trợ kịp thời để đảm bảo tuân thủ tốt.
2. Đánh giá hiệu quả điều trị ARV
Trong điều trị ARV, đa số các trường hợp thất bại điều trị là do tuân thủ không tốt. Với phác đồ chuẩn, tuân thủ tốt thì đa số trẻ điều trị ARV đều có lâm sàng ổn định trong nhiều năm. Tuy nhiên, vẫn có thất bại điều trị xảy ra sau thời gian dài điều trị. Do đó việc đánh giá lại, tầm soát thất bại điều trị và chọn lựa phác đồ thay thế là việc cần thiết phải làm.
Các dấu hiệu biểu hiện trẻ có đáp ứng với điều trị ARV:
- Phát triển thể chất và tinh thần tốt: tăng cân và chiều cao, vận động tích cực, đạt được các mốc phát triển về trí tuệ;
- Giảm và không mắc các Nhiễm trùng cơ hội;
- Số lượng hoặc tỷ lệ % CD4 tăng (thường 24 tuần sau khi bắt đầu điều trị ARV).
Nếu trẻ đáp ứng tốt với điều trị:
- Tiếp tục phác đồ điều trị ARV, điều chỉnh liều phù hợp chiều cao và cân nặng của trẻ;
- Tiếp tục tư vấn, hỗ trợ về tuân thủ và dinh dưỡng;
- Phát thuốc và lên lịch tái khám.
Nếu trẻ không đáp ứng với điều trị hoặc có biểu hiện lâm sàng mới:
- Tư vấn lại và đánh giá tuân thủ điều trị, tăng cường các biện pháp hỗ trợ tuân thủ;
- Tư vấn về dinh dưỡng, tăng cường các biện pháp hỗ trợ dinh dưỡng;
- Tìm hiểu các nguyên nhân dẫn đến không đáp ứng điều trị, đặc biệt khi có biểu hiện lâm sàng mới. Cần phân biệt rõ do tác dụng phụ của thuốc, tương tác thuốc hoặc biểu hiện của hội chứng viêm phục hồi miễn dịch, hoặc thất bại điều trị; làm các xét nghiệm hỗ trợ cần thiết và xử trí phù hợp.
3. Thất bại điều trị và các tiêu chuẩn đánh giá
3.1 Phân loại thất bại điều trị
3.1.1 Thất bại miễn dịch
Biểu hiện dưới một trong 4 dạng sau:
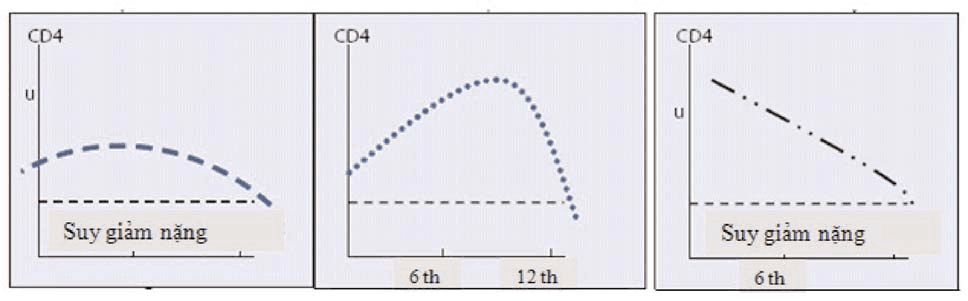
- CD4 giảm xuống dưới mức suy giảm miễn dịch nặng theo lứa tuổi sau khi có đáp ứng phục hồi ban đầu;
- CD4 giảm xuống dưới mức suy giảm miễn dịch nặng theo lứa tuổi, được khẳng định bằng ít nhất 2 lần xét nghiệm CD4 liên tiếp;
- CD4 giảm xuống bằng hoặc dưới mức CD4 trước khi bắt đầu điều trị;
- CD4 giảm trên 50% so với mức CD4 đạt được cao nhất kể từ khi điều trị bằng ARV.
3.1.2 Thất bại lâm sàng
Thất bại lâm sàng thường thấy xuất hiện sau thất bại miễn dịch. Cần nghĩ đến khi:
- Trẻ ngừng tăng trưởng về chiều cao và cân nặng mặc dù trước đây đã có đáp ứng với điều trị;
- Mất các mốc phát triển về thần kinh hoặc xuất hiện bệnh lý não;
- Xuất hiện các nhiễm trùng cơ hội hoặc bệnh lý ác tính hoặc tái phát các bệnh nhiễm trùng, nấm và không đáp ứng với điều trị.
* Lưu ý:
– Sự không tương ứng giữa thất bại lâm sàng và miễn dịch: Nhiều nghiên cứu cho thấy một số bệnh nhân còn ổn định lâm sàng và miễn dịch trong vòng 3 năm sau khi đã bắt đầu phát triển lại. Do đó khi nghi ngờ có thất bại cần phải có thái độ tích cực trong xác định có thất bại điều trị không.
– Một số bệnh lý giai đoạn 3 (như lao hạch, lao phổi, viêm phổi do vi khuẩn) có thể không phải là chỉ điểm thất bại điều trị và không đòi hỏi phải thay phác đồ.
3.2 Đánh giá thất bại điều trị
- Chỉ xem xét thất bại điều trị khi bệnh nhân đã uống ARV đúng phác đồ 3 thuốc trong ít nhất 6 tháng và đảm bảo tuân thủ tốt. Tuy nhiên cần đánh giá đáp ứng điều trị ít nhất mỗi 3 tháng.
- Cần loại trừ hội chứng viêm phục hồi miễn dịch, hoặc tác dụng phụ của thuốc, hoặc các nguyên nhân gây hấp thu thuốc kém.
- Không phải tất cả các trường hợp thất bại điều trị đều phải đổi phác đồ khẩn cấp mà cần phải xem xét đánh giá cẩn thận nguyên nhân đưa đến thất bại để tìm chiến lược điều trị thích hợp.
- Thay đổi phác đồ thường xuyên trong điều trị ARV ở trẻ có thể làm giảm cơ hội chọn lựa thuốc trong tương lai lâu dài vì đánh giá thất bại điều trị sẽ khó khăn hơn nếu bệnh nhi đã điều trị nhiều phác đồ.
- Khi xem xét thất bại điều trị cần đánh giá qua diễn tiến lâm sàng, so sánh kết quả xét nghiệm CD4 để phát hiện sự thay đổi có ý nghĩa của xét nghiệm.
– Sự thay đổi phác đồ cần xem xét khi có những tình huống sau:
+ Đáp ứng miễn dịch học dưới mức cho phép hay tình trạng miễn dịch xấu hơn;
+ Đáp ứng lâm sàng dưới mức cho phép hay diễn tiến lâm sàng xấu hơn;
+ Tác dụng phụ của thuốc nặng hay không tuân thủ mà không thể cải thiện được.
Trẻ nghi ngờ là thất bại điều trị phác đồ bậc một cần được:
- Đánh giá lại tính tuân thủ điều trị Nếu trẻ chưa được uống thuốc đầy đủ, cần tiến hành các biện pháp tăng cường tư vấn và hỗ trợ cho gia đình, người chăm sóc và bản thân trẻ, nếu là trẻ lớn.
- Kiểm tra xem trẻ có yếu tố nào khiến hấp thu thuốc kém (ví dụ: tiêu chảy, buồn nôn, tác dụng phụ,….)
- Đánh giá các Nhiễm trùng cơ hội và bệnh kèm theo; điều trị kịp thời và dự phòng đầy đủ.
Nên nhớ, điều trị phác đồ bậc hai không phải là biện pháp cấp cứu. Tiếp tục cho trẻ điều trị phác đồ bậc một và đánh giá lại kết quả điều trị sau 1 tháng. Khi đó nếu:
- Chưa tuân thủ điếu trị đầy đủ: tăng cường tư vấn và hỗ trợ cho gia đình, người chăm sóc và bản thân trẻ (nếu là trẻ lớn) tuân thủ đầy đủ;
- Trẻ có hội chứng viêm phục hồi miễn dịch, hoặc tác dụng phụ của thuốc, hoặc các nguyên nhân gây kém hấp thu thuốc: phát hiện và xử trí nguyên nhân;
- Kết hợp lâm sàng với xét nghiệm CD4 (hoặc đo tải lượng vi rút nếu có điều kiện) và hội chẩn đầy đủ cho đến khi khẳng định được thất bại phác đồ bậc một nhằm hạn chế trường hợp đổi phác đồ trong khi thực ra nó vẫn còn hiệu quả.
4. Thay đổi phác đồ điều trị
Đa số các trường hợp thất bại điều trị là do vấn đề tuân thủ do đó phải đánh giá lại tuân thủ, giải quyết các nguyên nhân gây không tuân thủ trước khi chuyển phác đồ. Trong thời gian chuẩn bị chuyển phác đồ cần bảo đảm điều trị dự phòng Nhiễm trùng cơ hội.
Cần phải tiếp tục phác đồ hiện dùng cho đến khi dùng thuốc theo phác đồ mới.
4.1 Quyết định thay đổi phác đồ điều trị
Quyết định thay đổi phác đồ điều trị trên cơ sở kết hợp tiêu chuẩn lâm sàng và miễn dịch học:
| Biểu hiện lâm sàng mới hoặc tái phát | Xét nghiệm đánh giá thất bại điều trị | Xử trí |
|
Các biểu hiện giai đoạn 1 hoặc 2 | Không có CD4 | Không thay đổi phác đồ điều trị |
|
Có CD4 | Tăng cường theo dõi lâm sàng và CD4 nếu CD4 tiến gần đến mức suy giảm miễn dịch nặng. Xem xét thay đổi phác đồ chỉ khi ít nhất hai lần xét nghiệm CD4 thấp hơn mức suy giảm miễn dịch nặng theo lứa tuổi. | |
|
Các biểu hiện giai đoạn 3 | Không có CD4 | Xem xét thay đổi phác đồ |
|
Có CD4 | Tăng cường theo dõi lâm sàng và CD4 nếu CD4 tiến gần đến mức suy giảm miễn dịch nặng. Thay đổi phác đồ nếu CD4 dưới mức suy giảm miễn dịch nặng, nhất là khi trẻ đã đáp ứng tốt về mặt miễn dịch học với điều trị ARV | |
| Các biểu hiện giai đoạn 4 | Không có CD4 | Thay sang phác đồ bậc 2 |
| Có CD4 | Thay sang phác đồ bậc 2 |
4.2 Lựa chọn phác đồ bậc hai
Nguyên tắc lựa chọn phác đồ bậc hai:
- Phác đồ mới phải bao gồm 3 thuốc ARV hoàn toàn mới từ hai nhóm thuốc khác nhau, trong đó có ít nhất một nhóm thuốc mới.
- Chọn các thuốc NRTI không có cùng gốc nucleoside khi thay từ NRTI của phác đồ bậc một sang NRTI của phác đồ bậc
- Khi bậc 1 có NNRTI không dùng lại NNRTI khác, nhưng có thể dùng lại 3TC nếu phác đồ bậc 1 có 3TC vì 3TC vẫn có tác dụng trên HIV dù bị kháng.
- AZT và d4T có kháng chéo do đó không nên đổi 2 thuốc này với
- Tốt nhất, thuốc PI phải được tăng cường bằng ritonavir (loại PI có 2 thứ thuốc).
* Lưu ý: Việc đổi sang phác đồ bậc 2 và điều trị bằng phác đồ bậc 2 chỉ thực hiện tại tuyến tỉnh. Do đó, phần dưới đây là để tham khảo.
Cần phải theo đúng “Hướng dẫn chẩn đoán và điều trị HIV/AIDS” ban hành kèm Quyết định số: 3003/QĐ-BYT ngày 19/8/2009 của Bộ trưởng Bộ Y tế khi chuyển và sử dụng phác đồ bậc hai.
Bảng 1. Các phác đồ ARV bậc hai
| Phác đồ bậc 1 | Phác đồ bậc 2* |
| – d4T hoặc AZT + 3TC + NVP – d4T hoặc AZT + 3TC + EVP |
ddI + ABC + LPV/r |
|
d4T hoặc AZT + 3TC + ABC | ddI + EFV + LPV/r ddI + NVP + LPV/r |
|
ABC + 3TC + NVP hoặc EFV | AZT + 3TC (có thể thêm ddI) +LPV/r d4T + 3TC + LPV/r |
- Nếu trẻ đã dùng nhiều loại thuốc trong phác đồ bậc một, virus có thể đã kháng với các thuốc trong phác đồ bậc Làm xét nghiệm kháng thuốc, nếu có thể, và lựa chọn phác đồ phù hợp.
- So sánh thuận lợi và bất lợi trong lựa chọn thuốc nhóm PI:
| Loại PI nên chọn | Thuận lợi | Bất lợi |
|
Lopinavir/ Ri- tonavir (LPV/r) | – Rất hiệu quả, đặc biệt chưa dùng PI. – Khó hình thành kháng thuốc do ở dạng 2 PI. – Là loại 2 PI duy nhất có dạng dung dịch và dạng viên. – Sử dụng được cho trẻ em ở mọi nhóm tuổi. | – Cả 2 loại dung dịch và viên nang đều cần bảo quản trong tủ lạnh. – Viên nang có kích thước lớn. – Viên cứng thì không thể cắt hay nghiền ra. – Giá thành đắt. – Dạng dịch có chứa 42% cồn còn dạng viên nang có chứa 12% cồn. – Mùi rất khó uống. |
|
Saquinavir/ ri- tonavir (SQV/r) |
Rất hiệu quả | – Chỉ có thể dùng cho trẻ trên 25kg và biết uống viên nang. – Viên nang mềm rất to và cần phải bảo quản trong tủ lạnh. – Thường có tác dụng phụ đường tiêu hóa. |
|
Loại PI thay thế NVF | – Được sử dụng lâu nên đủ dữ liệu cho thấy an toàn và hiệu quả – Ít gây rối loạn chuyển hóa lipid hơn PI có RTV | – Nhiều so sánh cho thấy tác dụng yếu hơn PI 2 thuốc và EFV. – Thường có tác dụng phụ đường tiêu hóa. |
* Một số điểm quan trọng khi sử dụng phác đồ bậc hai:
- Tư vấn lại cho gia đình, người chăm sóc trẻ và trẻ (nếu là trẻ lớn) để củng cố tuân thủ điều trị;
- Điều trị các biểu hiện lâm sàng (giai đoạn 3 hoặc 4);
- Tư vấn kỹ về phác đồ mới.
* Theo dõi trẻ điều trị phác đồ bậc 2:
Theo dõi trẻ điều trị phác đồ bậc 2 cũng tương tự như đối với phác đồ bậc một, và bao gồm những điểm chính sau:
- Đảm bảo tuân thủ điều trị;
- Liều dùng và cách dùng của các thuốc trong phác đồ bậc hai (xem trong “Hướng dẫn chẩn đoán và điều trị HIV/AIDS”); điều chỉnh liều khi trẻ tăng cân và chiều cao;
- Chú ý các tác dụng phụ: quá mẫn (ABC), viêm tụy (ddI), tăng lipid máu và tiểu đường kháng insulin (các thuốc PI);
- Theo dõi các tương tác thuốc khi dùng LPV/r;
- Đánh giá đáp ứng về lâm sàng và miễn dịch (CD4, CD4%) tương tự như đối với phác đồ bậc 1.
