TIẾP CẬN ĐIỆN TÂM ĐỒ
Thông thường, điện tâm đồ được chuẩn hoá là 1.0 mV mỗi 10 mm, và tốc độ giấy là 25 mm/s (mỗi ô nhỏ theo hàng ngang = 0.04 s).
Nhịp tim
Nhát bóp/phút = 300 chia cho số ô lớn (mỗi 5 mm) giữa hai phức bộ QRS liền kề nhau. Với nhịp tim nhanh hơn, lấy 1500 chia cho số ô nhỏ (mỗi 1 mm) giữa mỗi phức bộ QRS.
Loại nhịp
Gọi là nhịp xoang nếu mỗi sóng P được theo sau bởi một phức bộ QRS, khoảng PR ≥ 0.12 s, mỗi phức bộ QRS đi trước bởi một sóng P, và sóng P dương ở các chuyển đạo I, II, và III.
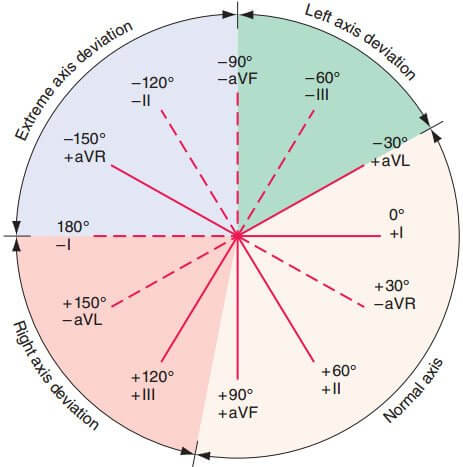
HÌNH 120-1 Hệ thống chuyển đạo trên ECG: Hệ thống mặt phẳng trán đứng dọc được dùng để tính trục điện học. Độ lệch của QRS trong mỗi chuyển đạo xác định là lớn nhất và nhỏ nhất. Ví dụ, QRS dương nhất ở DI thì đẳng điện ở aVF và quay về hướng 0°. Trục bình thường nằm trong khoảng từ −30° đến +90°. Trục > +90° là trục lệch phải Và <30° là trục lệch trái.
Trục điện học
Nếu phức bộ QRS dương ở các chuyển đạo chi I và II, thì đây là trục trung gian. Ngược lại, tìm các chuyển đạo chi có QRS gần như đẳng điện (R = S). Trục điện học lúc này vuông góc với chuyển đạo đó (Hình 120-1). Nếu phức bộ QRS dương ở chuyển đạo vuông góc đó, thì trục điện học cùng hướng với chuyển đạo đó; nếu QRS âm, thì trục điện học nằm ở hướng ngược lại với chuyển đạo đó.
Trục lệch trái (âm hơn −30°) xảy ra trong bệnh lý ảnh hưởng toàn thất trái, nhồi máu cơ tim thành dưới; cũng như trong block phân nhánh trái trước (sóng R nhỏ, sóng S sâu ở II, III, và aVF).
Trục lệch phải (>90°) xảy ra trong phì đại thất phải (R > S ở V1) và block phân nhánh trái sau (sóng Q nhỏ và sóng R cao ở chuyển đạo II, III, và aVF). Trục lệch phải nhẹ cũng gặp ở những người gầy, khoẻ mạnh (đến 110°).
CÁC KHOẢNG (GIÁ TRỊ BÌNH THƯỜNG TRONG DẤU NGOẶC)
PR (0.12-0.20 s)
Ngắn: (1) hội chứng tái cực sớm (tìm đoạn dốc nhẹ của phức bộ QRS của sóng delta), (2) nhịp nút nhĩ thất (sóng P đảo ngược ở aVF).
Dài: block AV độ I.
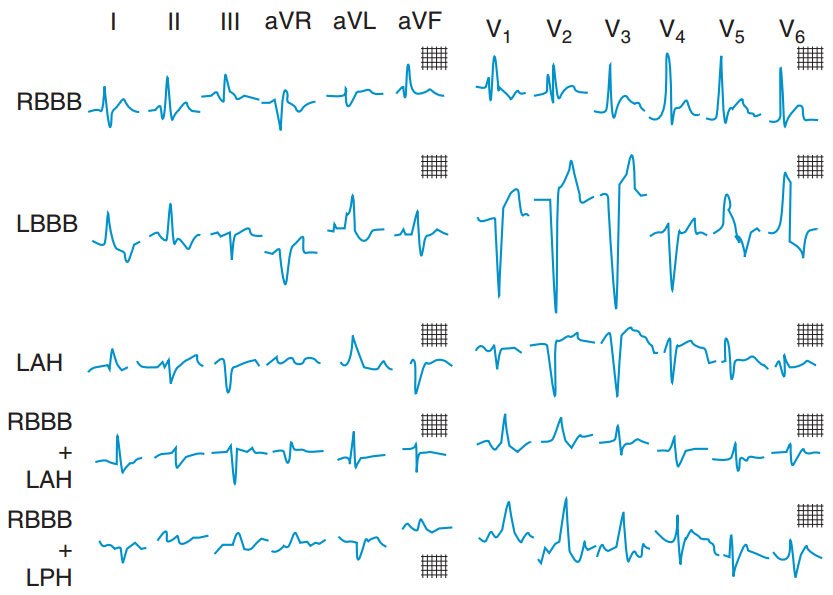
HÌNH 120-2 Các dẫn truyền bất thường trong tâm thất. Trên hình minh hoạ là block nhánh phải (RBBB); block nhánh trái (LBBB); block phân nhánh trái trước (LAH); block nhánh phải kèm block phân nhánh trái trước (RBBB + LAH); và block nhánh phải kèm block phân nhánh trái sau (RBBB + LPH)
QRS (0.06-0.10 s)
Dãn rộng: (1) nhịp ngoại tâm thu thất, (2) block nhánh: phải (RsR′ ở V1, sóng S sâu ở V6) và trái [RR′ ở V6 (Hình 120-2)], (3) ngưỡng gây độc của một số thuốc (v.d flecainide, propafenone, quinidine), (4) hạ kali máu nặng.
QT (<50% khoảng RR; QT hiệu chỉnh ≤0.44 s)
Kéo dài: bẩm sinh, hạ kali máu, hạ calci máu, các thuốc (v.d thuốc chống loạn nhịp loại IA và loại III, tricyclics).
PHÌ ĐẠI
- Nhĩ phải: sóng P ≥2.5 mm ở chuyển đạo II.
- Nhĩ trái: sóng P hai pha (dương tính, sau âm tính) ở V1, với pha âm rộng hơn 0.04
- Thất phải: R > S ở V1 và R ở V1 > 5 mm; sóng S sâu ở V6; trục lệch phải.
- Thất trái: sóng S ở V1 cộng R ở V5 hoặc V6 ≥35 mm hoặc R ở aVL >11 mm.
Nhồi máu (Hình 120-3 và 120-4)
Diễn tiến nhồi máu cơ tim cấp ST chênh tái tưới máu thất bại: sóng Q bệnh lý ( ≥ 0.04 s và ≥ 25% tổng biên độ QRS) tại các chuyển đạo theo trong Bảng 120-1; nhồi máu cơ tim cấp ST không chênh có sự thay đổi ST-T ở những chuyển đạo mà không hình thành sóng Q bệnh lý. Một số trường hợp khác (ngoài nhồi máu cơ tim cấp) cũng có thể gây ra sóng Q (Bảng 120-2).
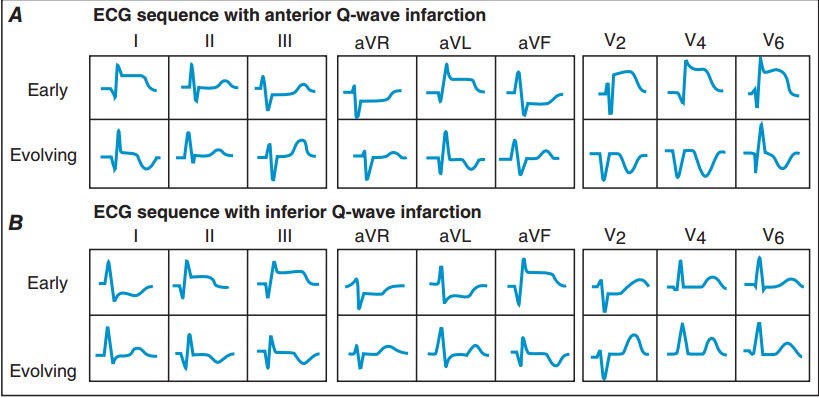
HÌNH 120-3 Sự thay đổi tuần tự của khử cực và tái cực trong nhồi máu cơ tim A. thành trước cấp và B. nhồi máu cơ tim thành sau có sóng Q. Trong nhồi máu thành trước, ST chênh lên ở I, aVL, và các chuyển đạo trước tim, có thể thấy ST chênh xuống soi gương ở II, III, và aVF. Ngược lại, nhồi máu thành dưới (hoặc tha2nhs au) có thể có ST chênh xuống soi gương ở V1 đến V3. (Theo AL Goldberger: Clinical Electrocardiography: A Simplified Approach, 7th ed. St. Louis, Mosby/Elsevier, 2006.)
SÓNG ST-T
- ST chênh lên: Nhồi máu cơ tim cấp, co thắt mạch vành, viêm ngoại tâm mạc (cong lõm) (xem Hình 125-1 và Bảng 125-2), phình thất trái, hình ảnh Brugada (block nhánh phải với ST chênh lên ở V1-V2).
- ST chênh xuống: do Digitalis, kéo căng thành cơ (do phì đại tâm thất), thiếu máu, hay nhồi máu không xuyên thành.
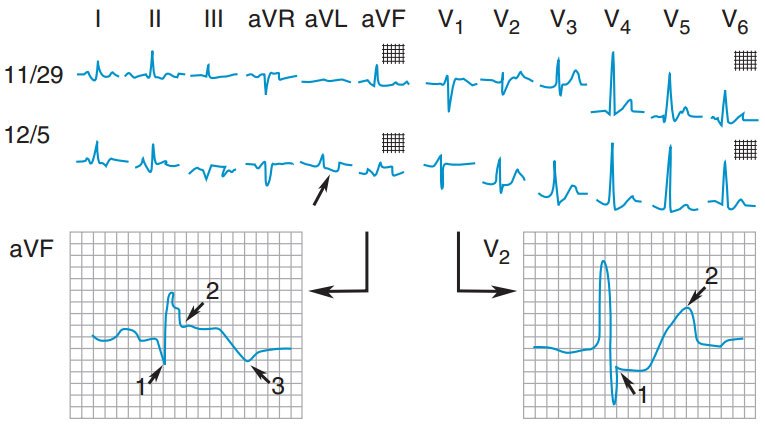
HÌNH 120-4 Nhồi máu cơ tim thành dưới cấp. ECG 11/29 cho thấy sự thay đổi ST và T không đặc hiệu. Trên ECG 12/5 xảy ra nhồi máu cơ tim cấp. Có sóng Q bệnh lý 1, ST chênh lên 2, và sóng T đảo 3 ở chuyển đạo II, III, và aVF chỉ điểm vị trí nhồi máu là ở thành dưới. Sự thay đổi soi gương ở aVL (mũi tên nhỏ). Sóng R tăng điện thế với ST chênh xuống và sóng T cao ở V2 là đặc điểm của nhồi máu lan đến thành sau của nhồi máu thành dưới. (Reproduced from R.J. Myerburg: HPIM-12.)
BẢNG 120-1 SÓNG Q Ở MỘT SỐ CHUYỂN ĐẠO TRONG NHỒI MÁU
| Chuyển đạo có sóng Q bệnh lý | Vùng nhồi máu |
| V1–V2 V3–V4 I, aVL, V5–V6 II, III, aVF V1–V2 (R cao, không có Q sâu) | Trước vách Mỏm Trước bên Thành dưới Thành sau thực sự |
- T nhô cao rõ: Tăng kali máu; nhồi máu cơ tim (sóng T siêu cấp).
- T đảo ngược: nhồi máu cơ tim không Q, hình ảnh kéo căng tâm thất, tác dụng phụ của thuốc (v.d digitalis), hạ kali máu, tăng calci máu, tăng áp lực nội sọ (v.d xuất huyết dưới nhện).
BẢNG 120-2 CHẨN ĐOÁN PHÂN BIỆT CỦA SÓNG Q (VỚI VÍ DỤ ĐƯỢC CHỌN LỌC)
Các yếu tố sinh lý hoặc tư thế
1. Sóng Q “vùng vách” bình thường
2. Biến đổi sóng Q bình thường ở V1 đến V2, aVL, III, và aVF
3. Tràn khí màng phổi trái hoặc tim nằm bên phải
Tổn thương hoặc bệnh lý thấm nhập cơ tim
1. Các quá trình cấp: thiếu máu hoặc nhồi máu cơ tim, viêm cơ tim, tăng kali máu
2. Các quá trình mạn: bệnh cơ tim vô căn, amyloid, khối u, sarcoid, xơ cứng bì
Phì đại/Lớn thất
1. Thất trái (Sóng R điện thế thấp)a
2. Thất phải (Sóng R điện thế bình thường)
3. Bệnh cơ tim phì đại
Bất thường dẫn truyền
1. Block nhánh trái
2. Hình ảnh Wolff-Parkinson-White
aSóng R nhỏ hoặc biến mất ở các chuyển đạo trước tim bên phải và ở giữa.
Source: After AL Goldberger: Myocardial Infarction: Electrocardiographic Differential Diagnosis, 4th ed. St. Louis, Mosby-Year Book, 1991.
