Mục lục
ĐẶC ĐIỂM GIẢI PHẪU VÙNG THẮT LƯNG
Đĩa đệm
Đĩa đệm gồm 3 phần: nhân nhầy, vòng sợi và mân sụn.
Nhân nhầy
Nằm ở khoang nối 1/3 giữa và 1/3 sau của đĩa đệm, chiếm khoảng 40% bề mặt cắt ngang đĩa đệm. Khi vận động cột sống, nhân nhầy di chuyển về phía ngược chiều với chiều vận động (khi cúi nhân nhầy di chuyển ra phía sau, khi ngửa thì ra trước, khi nghiêng trái thì sang phải và ngược lại).
Nhân nhầy được cấu tạo bởi một lưới liên kết gồm các sợi mềm ép chặt vào nhau, trong chứa mucoprotein. Nhân nhầy có khả năng đàn hồi và biến dạng khi bị nén, do đó, có khả năng làm giảm chấn động tới các thân đốt sống.
Ở người trẻ, giữa nhân nhầy và vòng sợi có ranh giới rõ, ở người già thì ngược lại do tổ chức đĩa đệm trung tâm mất đi tính chất keo ban đầu.
Vòng sợi
Vòng sợi bao gồm những sợi sụn rất chắc chắn đan ngoặc lấy nhau theo kiểu xoáy ốc, xếp thành từng lớp đồng tâm và chạy nghiêng từ thân đốt sống này đến thân đốt sống kế cận. Các sợi này có tính đàn hồi. ở các lớp kế tiếp, các vòng sợi xếp theo hướng nghiêng xen kẽ hướng chéo nhau. Những sợi ngoài cùng đi qua bờ của mâm sụn gắn vào thân xương, những sợi sâu hơn gắn vào sụn đặc. Những sợi nông phía trước lẫn vào dây chẳng dọc trước, những sợi nông phía sau lẫn vào dây chằng dọc sau. Phần sau và sau bên của vòng sợi mỏng hơn các chỗ khác. Đây là chỗ yếu nhất của vòng sợi, làm cho đĩa đệm dễ thoát vị về phía sạu và sau bên hơn; ngược lại với dây chằng dọc sau, dây chằng dọc trước chắc chắn và rất rộng ở vùng lưng nên đĩa đệm khó thoát vị ra trước.
Mâm sụn
Mâm sụn bao phủ phần trung tâm của mặt trên và mặt dưới thân đốt sống, phía trước và 2 bên được vành xương ngoại vi vây quanh, phía sau trải ra đến mép của thân đốt sống.
Thần kinh và mạch máu
Thần kinh và mạch máu của đĩa đệm rất nghèo nàn.
Thần kinh
Đĩa đệm được phân bố cảm giác bởi các nhánh màng tuỷ (ramus meningicus, do V.Luschka phát hiện năm 1850 nên còn được gọi là dây thần kinh quặt ngược Luschka). Nhánh màng tuỷ là một nhánh ngọn của dây thần kinh tuỷ sống đi từ hạch sống, sau khi đã tiếp nhận những sợi giao cảm của chuỗi hạch giao cảm cạnh sống, quay trở lại chui qua lỗ tiếp hợp, uốn theo cung sau vào đường giữa, nằm sau dây chằng dọc sau rồi phân bố các nhánh cảm giác cho dây chằng dọc sau, màng cứng và các lớp ngoài cùng của vòng sợi đĩa đệm, bao khớp đốt sống, cốt mạc đốt sống bằng những sợi ly tâm và giao cảm. Những cấu trúc giải phẫu này (nhất là dây chằng dọc sau, bao khớp đốt sống và cả bản thân dây thần kinh tuỷ sống) dễ bị kích thích cơ học và gây nên triệu chứng đau.
Mạch máu
Mạch máu chỉ thấy ở xung quanh vòng sợi (trong nhân nhầy không có mạch máu). Đĩa đệm được nuôi dưỡng chủ yếu bằng khuếch tán (theo Schmorl, 1932), các chất liệu chuyển hoá được chuyển từ khoang tuỷ của thân đốt sống qua các lỗ sàng của bề mặt thân đốt và lớp calci dưới mâm sụn để bảo đảm dinh dưỡng cho khoang gian đốt sống. Những sợi và tổ chức liên kêt của đĩạ đệm chỉ được nuôi dưỡng bằng mạch máu tới lúc 2 tuổi, các mạch máu trong khoang gian đôt biên đi vào giai đoạn đứa trẻ chuyển tự thế nằm ngang sang đứng thẳng. Do được tưới máu băng phượng thức khuếch tán nên chất lượng nuôi dưỡng kém, vì vậy, quá trình thoái hoá đĩa đệm xuất hiện sớm ở người.
Các dây chằng
Hệ thống dây chằng cột sống thắt lưng gồm có: dây chằng dọc trước, dây chằng dọc sau, dây chằng vàng, dây chằng liên gai, dây chẳng trên gai, dây chằng bao khớp. Độ bền vững của hệ thống dây chằng (nhất là dây chằng dọc sau) có ý nghĩa rất quan trọng trong cơ chế bệnh sinh thoát vị đĩa đệm ở đoạn cột sống thắt lưng.
Lỗ liên đốt
Lỗ liên đốt (hay còn gọi là lỗ tiếp hợp) được giới hạn ở phía trước bởi một phần của hai thân đốt sống kế cận và đĩa đệm, ở phía trên và dưới là các cuống cung sau của 2 đốt sống kế tiếp, ở phía sau là các diện khớp của các khớp nhỏ đốt sống. Nói chung các lỗ tiếp hợp đều nằm ngang mức với đĩa đệm. Những thay đổi về hình dáng của các phần cấu thành lỗ liên đốt có thể sẽ làm hẹp các lỗ liên đốt từ các phía khác nhau. Trong lỗ tiếp hợp có dây thần kinh tuỷ sống và mạch máu của nó chạy qua.
ĐẶC ĐIỂM VI CẤU TRÚC VÀ SINH HÓA CỦA ĐĨA ĐỆM
+ Trong tổ chức đĩa đệm có nguyên bào sợi (fibroblaste), tế bào sụn và tế bào nguyên sống hay tế bào tảo thừng (chorda cell). Thành phần sinh hoá của đĩa đệm gồm có các chất:
Nước: đĩa đệm người trẻ chứa 80 – 85% nước, nhân nhầy chứa nhiều nước hơn vòng sợi. ở người lớn tuổi, nhân nhầy mất nước dần, sự cách biệt về tỷ lệ nước giữa nhân nhầy và vòng sợi giảm theo tuổi tác.
Mucopolysaccharid: là nhóm các chất có phân tử cao, có hai loại: dạng trung tính và dạng acid.
Chất cơ bản của đĩa đệm chủ yếu có glycoprotein và polysaccharid phân tử cao.
Những mucopolysaccharid có khả năng hút nước và tạo nên tính căng phồng, tính đàn hồi và độ linh động của chất cơ bản.
Collagen: chiếm 44 – 51% trọng lượng khô của đĩa đệm.
Men: các men được coi như những chất xúc tác làm tăng nhanh quá trình chuyển hoá.
Thành phần nguyên tố vi lượng: AV.Avakian (1980) đã xác định được 15 nguyên tố vi lượng (calci, phospho, mangan, đồng, sắt, liti, kali, silic, crôm, magiê, nhôm, thiếc, tronti, titan, natri). Một số nguyên tố vi lượng giảm dần theo tuổi như liti, kali, silic, crôm, magiê, nhôm, thiếc.
BỆNH CĂN, BỆNH SINH
Cơ chế bệnh căn, bệnh sinh của thoát vị đĩa đệm có thể khái quát như sau:
Trên cơ sở lão hoá của đĩa đệm theo thời gian (sinh lý) và các quá trình bệnh lý của bản thân đĩa đệm (chấn thương, miễn dịch, chuyển hoá, di truyền…) dẫn đến tình trạng thoái hoá đĩa đệm (thoái hoá sinh học, thoái hoá bệnh lý). Đĩa đệm đã bị thoái hoá khi chịu tác động của chấn thương (có thể đột ngột cấp tính, nhưng cũng có thể từ từ mạn tính, hoặc chỉ là một cử động bất thường của cột sống ở tư thế bất lợi…) cũng có thể gây thoát vị đĩa đệm cột sống. Khoảng 70% trường hợp thoát vị đĩa đệm cột sống thắt lưng chỉ do chấn thương cột sống mạn tính và đột ngột (thoát vị đĩa đệm ở đĩa đệm chưa bị thoái hoá).
Một đĩa đệm bình thường chưa thoái hoá cũng có thể bị thoát vị nếu như nó chịu một tác động nặng nề của một chấn thương cấp tính.
Như vậy, cơ chế bệnh sinh của thoát vị đĩa đệm có thể diễn đạt bằng 2 công thức sau:
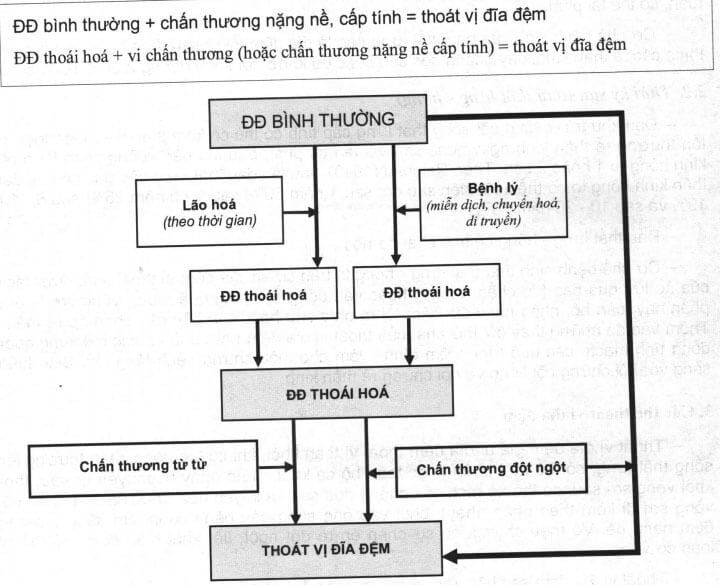
TRIỆU CHỨNG
Khởi phát bệnh
Khoảng 32% trường hợp thoát vị đĩa đệm /cột sống thắt lưng khởi phát sau chấn thương cột sống (CTCS).
Khoảng 30,6% trường hợp thoát vị đĩa đệm /cột sống thắt lưng khởi phát sau vi chấn thương.
Khoảng 23,4% trường hợp thoát vị đĩa đệm /cột sống thắt lưng khởi phát đột ngột sau cúi, nâng vật nặng.
Khoảng 14% trường hợp thoát vị đĩa đệm /cột sống thắt lưng khởi phát từ từ.
Đặc điểm lâm sàng
+ Thời kỳ đầu (đau thắt lưng cấp)
Thường gặp ở lứa tuổi 30 – 40.
Đau khởi phát đột ngột sau chấn thương hoặc vận động cột sống quá mức (cúi, nâng vật nặng, mang vác nặng).
Đau ở cột sống thắt lưng.
Đau với cường độ cao, hạn chế vận động cột sống thắt lưng, đau nhiều phải nằm nghỉ, bệnh nhân rất sợ vận động cơ thể vì đau, có tư thế chống đau; đứng với tư thế lệch vẹo vì một bên có co cứng cơ cạnh sống.
Nằm nghỉ và điều trị vài ngày thì đau giảm dần, bệnh nhân có thể khỏi bệnh sau 1 – 2 tuần, có thể tai phát.
Cơ chế bệnh sinh của đau thắt lưng cấp là đĩa đệm lồi ra sau, bên hoặc sau bên và kích thích các rễ thần kinh, dây chằng dọc sau hoặc do khớp đốt sống đột ngột bị ép hoặc co kéo.
Thời kỳ sau (đau thắt lưng – hông)
Đau khu trú ở vùng cột sống thắt lưng cấp tính có thể có kèm theo biểu hiện triệu chứng tổn thương rễ thần kinh ngay/hoặc sau vài lần tái phát, đau lan dần xuống chân theo rễ thần kinh hông to 1 hoặc 2 bên. Theo Reichau (1949), sau lần đau thắt lưng cấp đầu tiên thì đau dây thần kinh hông to có thể xuất hiện sau đó: sau 1 năm 30%, sau 1 – 5 năm 25%, sau 5 -10 năm 19% và sau 10-20 năm 10%.
Đau thắt lưng – hông có tính chất cơ học.
Cơ chế bệnh sinh đaụ thắt lưng – hông là trên cơ sở đĩa đệm bị thoái hoá, dưới tác động củạ áp lực quá cao (do chấn thương họặc vận động cột sống quá mức), vòng sợi bị đứt một phần hay toàn bộ, nhân nhầy đĩa đệm lồi ra phía sau hoặc sau bên gây chèn ép rễ thần kinh. Thêm vào đó những thay đổi thứ phát của thoát vị đĩa đệm như: phù nề các mô xung quanh, ứ đọng tĩnh mạch, các quá trình viêm dính… làm cho triệu chứng bệnh tăng lên. Biểu hiện lâm sàng với hội chứng cột sống và hội chứng rễ thần kinh.
Các thể thoát vị đĩa đệm
Thoát vị đĩa đệm giả u: đĩa đệm thoát vị toàn khối, khi có tác động chấn thương lên cột sống thắt lưng, có thể một phần hoặc toàn bộ cả khối, nhân nhầy di chuyển ra saụ, thoát ra khỏi vòng sợi sau, có thể xé rách dây chằng dọc sau và xuyên qua (thường một phần vỡ của vòng sợi đi kèm theo nhân nhầy), chui vào ống sống gây bệnh cảnh lâm sàng thoát vị đĩa đệm nặng nề. về triệu chứng, có sự chèn ép rễ đột ngột, liệt xuất hiện sớm, có thể có rối loạn cơ vòng.
Thoát vị đĩa đệm sau bên: đây là thể thoát vị đĩa đệm hay gặp, do vòng sợi và dây chằng dọc sau tạo thành lớp che rất khỏe phía sau cột sống, nhưng 2 bên cạnh lại tương đối yếu nên đĩa đệm thường thoát vị theo hướng này (hướng sau bên).
Thoát vị đĩa đệm lỗ ghép (hay thoát vị bên): ở thể này nhân nhầy lồi qua vòng sợi, thoát vị ra bên, lọt vào lỗ liên đốt và có thể bị kẹt giữa các mép thân đốt sống kề nhau gây ra cơn đau đột ngột ở vùng thắt lưng. Đau thường rất dữ dội, liên tục, tăng lên khi vận động cột sống. Bệnh nhân bị thể thoát vị này có bệnh cảnh lâm sàng rất nặng nề.
Thoát vị đĩa đệm trung tâm: thoát vị đĩa đệm ra sau.
Thoát vị đĩa đệm ra trước: hiếm gặp, lâm sàng nghèo nàn.
Thoát vị đĩa đệm vào phần xốp thân đốt (thoát vị đĩa đệm kiểu Schmorl): thường do phát hiện tình cờ.
Thoát vị đĩa đệm 2 bên: phía sau của vòng sợi có thể bị hư cả 2 bên của đường giữa, những mảnh vỡ nhân nhầy lồi ra 2 bên cùng một lúc hoặc 2 lần khác nhau. Do đó, bệnh nhân có thể bị đau 1 bên trước hoặc cả 2 bên cùng một lúc.
Thoát vị đĩa đệm nhiều tầng: thoát vị đĩa đệm có thể ở nhiều nơi nhưng không nhất thiết phải ợ những đĩa đệm kề nhau hay cùng một bên. Nếu có thoát vị đĩa đệm nhiều tầng cần cân nhắc kỹ khi quyết định điều trị phẫu thuật, về lâm sàng thoát vị đĩa đệm nhiều tầng có biểu hiện rất phong phú và điển hình hơn các trường hợp thoát vị đĩa đệm đơn.
CHẨN ĐOÁN
Chẩn đoán xác định
Chẩn đoán lâm sàng
Dựa vào 2 hội chứng chính là hội chứng cột sống và hội chứng thần kinh. Thể thoát vị đĩa đệm được bàn ở đây là thể có tổn thương dây, rễ thần kinh.
Hội chứng cột sống
Có điểm đau cột sống tương ứng.
Hạn chế vận động cột sống về các phía (xác định bằng chỉ số Schober, khoảng cách ngón tay – đất, đo biên độ vận động của cột sống về các phía…).
Hình dáng cột sống thay đổi (biểu hiện bằng lệch vẹo cột sống; giảm, mất cong sinh lý hoặc cong sinh lý đảo ngược).
Co cứng khối cơ cạnh sống 1 hoặc 2 bên.
Hội chứng thần kinh
- Đau:
+ Đau cột sống thắt lưng lan dọc đường đi của rễ TK.
+ Đau có tính chất nhức buốt.
+ Đau có tính chất cơ học.
- Các dấu hiệu căng rễ thần kinh:
+ Có điểm đau cạnh sống.
+ Hệ thống các điểm Valleix bên bệnh ấn đau.
+ Dấu hiệu Lasègue dương tính điển hình bên bệnh.
+ Dấu hiệu chuông bấm dương tính.
+ Các dấu hiệu khác như: Neri, Siccar, Bonnet… dương tính.
- Rối loạn cảm giác: tê hoặc đau theo dải da do rễ thần kinh bị tổn thương phân bố (ví dụ: tổn thương rễ L5 sẽ tê hoặc đau dọc mặt sau đùi tới trước ngoài cẳng chân, ra mắt cá ngoài, đi qua mu bàn chân tới ngón cái; hoặc tổn thương rễ S1 sẽ đau dọc mặt sau đùi, cẳng chân, tới gót chân, gầm bàn chân ra mé ngoài bàn chân tới các ngón 3 – 5)…
- Rối loạn vận động:
+ Yếu (hiếm khi liệt) các nhóm cơ do rễ thần kinh bị tổn thương chi phối. Ví dụ:
. Rễ L5 tổn thương sẽ yếu các cơ chày trước khiến bệnh nhân đi dễ bị quệt mũi bàn chân xuống đất, khám xác định bằng cách kiểm tra sức gấp bàn chân về phía mu hoặc cho bệnh nhân đứng trên gót chân (nghiệm pháp đứng trên gót bàn chân).
- Tổn thương rễ S1 sẽ làm yếụ khối cơ dép, khám bằng cách kiểm tra sức cơ bàn chân khi duỗi hoặc cho bệnh nhân đứng trên đầu ngón chân (nghiệm pháp đứng trên đầu ngón chân)….
+ Giảm trương lực cơ của các nhóm cơ tương ứng.
Rối loạn phản xạ: các phản xạ có rễ thần kinh tổn thương tham gia sẽ bị giảm hoặc mất (ví dụ: tổn thương rê S1 thì phản xạ gân gót bên tương ứng sẽ bị giảm hoặc mất)…
Rối loạn thực vật dinh dưỡng: biểu hiện teo cơ (ở giai đoạn muộn), thay đổi về da (lạnh, khô, lông cứng dễ gẫy…).
Tiêu chuẩn chẩn đoán thoát vị đĩa đệm của Saporta (1970)
+ Chẩn đoán thoát vị đĩa đệm khi có từ 4 trở lên trong 6 triệu chứng sau:
Có yếu tố chấn thương.
Đau cột sống thắt lưng lan theo dây thần kinh hông to.
Đau có tính chất cơ học.
Lệch vẹo cột sống.
Dấu hiệu chuông bấm dương tính.
Dấu hiệu Lasègue dương tính.
Chẩn đoán cận lâm sàng
- Chụp X quang thường: có tam chứng Barr
+ Giảm chiều cao khoang gian đốt sống.
+ Mất ưỡn thắt lưng.
+ Vẹo cột sống thắt lưng.
- Dịch não tuỷ: đa số trường hợp cỏ kết quả DNT bình thường, hiếm khi có phân ly albumin – tế bào (chỉ trong trường hợp nặng hoặc thoát vị dĩa đệm thể giả u).
- Chụp bao rễ thần kinh: chụp bao rễ thần kinh (saccora – diculography) là phương pháp chụp X quang sau khi đưạ chất cản quang vào khoang dưới nhện vùng thắt lưng – cùng để đánh giá một cách gián tiếp hình ảnh của đĩa đệm. Năm 1919, lần đầu tiên Dandy chụp tuỷ (myelography) bơm khí. Năm 1922, Sicard và Forestier J chụp tuỷ bằng chất cản quang dương tính (dùng chất chứa iod – conray 60). Ngày nay dùng các loại cản quang trung tính, tan trong nước, không ion hoá, không độc với tuỷ sống (liphamiro, metrisamide…) được dùng phổ biến vì an toàn (không gây động kinh tuỷ như các loại cản quang trước đây) và cho hình ảnh X quang rõ nét, có giá trị chẩn đoán cao. Ngày nay, phương pháp chụp bao rễ thần kinh đã trở thành phương pháp chẩn đoán cơ bản để xác định thoát vị đĩa đệm thắt lưng và là cứ liệu quan trọng để xác định chi định điều trị phẫu thuật dĩa đệm.
Hồ Hữu Lương (1986) căn cứ vào hình khuyết lõm trên phim X quang chia ra 4 độ chèn ép bao rễ thần kinh như sau:
| Độ | Hinh ảnh |
| Độ I | Ắn lõm nhẹ: < 1/4 đường kính BRTK hoặc rễ thần kinh bị cắt cụt |
| Độ II | Án lõm rõ: >1/4 < 1/2 đường kính BRTK |
| Độ III | Ắn lõm nặng: > 1/2 – 3/4 đường kính BRTK |
| Độ IV | Nghẽn tắc cột cản quang: cắt cụt > 3/4 đường kính BRTK hoặc gián đoạn hoàn toàn cột cản quang |
Chụp cộng hưởng từ: cho thấy hình hình ảnh trực tiếp của đĩa đệm thoát vị. Đây là phương pháp chẩn đoán hiện đại, không xâm phạm, có độ nhậy và độ đặc hiệu rất cao trong chẩn đoán thoát vị đĩa đệm.
Phương pháp chụp cắt lớp vi tính đĩa đệm: có độ nhậy và độ đặc hiệu không cao trong chẩn đoán thoát vị đĩa đệm.
Phương pháp chụp đĩa đệm (discography): cho ta hình ảnh trực tiếp về nhân nhầy của đĩa đệm.
Phương pháp chụp khoang ngoài màng cứng phía trước: cho hình ảnh gián tiếp về đĩa đệm thoát vị, đĩa đệm thoát vị sẽ chèn vào khoang ngoài màng cứng phía trước làm biến dạng dải thuốc cản quang ở ngoài màng cứng.
Phương pháp chụp tĩnh mạch gai sống thắt lưng: bơm thuốc cản quang vào phần xương xốp của đốt sống thắt lưng, thuốc sẽ ngấm vào hệ thống tĩnh mạch trong ống sống. Bình thường hệ thống tĩnh mạch ống sống khi ngấm thuốc có hình dạng nhất định, khi đĩa đệm cột sống thắt lưng bj thoát vị sẽ chèn vào hệ thống tĩnh mạch ống sống làm thay đổi hình dáng hệ thống tĩnh mạch này theo hướng tĩnh mạch bị dãn, tĩnh mạch bị chèn đẩy hoặc tĩnh mạch bị mờ. Như vậy, thông qua sự thay đổi hình dáng của hệ thống tĩnh mạch ống sống ta sẽ gián tiếp thấy hình ảnh đĩa đệm bị thoát vị.
Chẩn đoán định khu
Thoát vị đĩa đệm ra sau
Đây là thể thường gặp nhất.
- Đặc điểm lâm sàng thoát vị đĩa đệm ra sau:
+ Thường khởi phát đột ngột sau chấn thương hoặc gắng sức.
+ Có hội chứng cột sống.
+ Có hội chứng rễ.
+ Đau thắt lưng – hông có tính chất cơ học.
- Chẩn đoán vị trí thoát vị đĩa đệm : dựa vào định khu của dấu hiệu rễ thần kinh.
+ Trường hợp đau một rễ: dựa vào quy luật xung đột đĩa – rễ (các rễ bị thương tổn là do đĩa đệm ở tầng trên nó bị thoát vị chèn ép vào), cụ thể như sau
- Thương tổn rễ L2 là do thoát vị đĩa đệm L1 – L2.
. Rễ L3 do thoát vị đĩa đệm L2 – L3.
. Rễ L4 do thoát vị đĩa đệm L3 – L4.
. Rễ L5 do thoát vị đĩa đệm L4 – L5, thoát vị đĩa đệm L5 – S1.
- Rễ S1 do thoát vị đĩa đệm L5 – S1 chèn ép.
+ Trường hợp đau 2 hay nhiều rễ: chẩn đoán định khu dựa vào lâm sàng khó khăn hơn.
+ Trường hợp đau 2 rễ cùng tầng đĩa đệm (rễ L5 cả 2 bên hoặc rễ S1 cả 2 bên): đa số do thoát vị đĩa đệm ở vị trí sau giữa hoặc thoát vị đĩa đệm ra sau ở 2 bên. Triệu chứng đau rễ thường tăng – giảm không đều nhau ở 2 bên, lúc bên này đau nặng, lúc bên kia lại đau nặng hơn, do đó, tư thế chống đau cũng thay đổi bên. Chẩn đoán định khu thoát vị đĩa đệm loại này cũng tương tự như trong chẩn đoán đau một rễ.
+ Trường hợp đau nhiều rễ: ít gặp, ít có giá trị chẩn đoán định khu nhưng quan trọng vì thường là khởi đầu của hội chứng đuôi ngựa do khối thoát vị đĩa đệm lớn (thể giả u) chèn ép đuôi ngựa.
Thoát vị đĩa đệm ra trước
Khởi phát đột ngột saụ chấn thương cột sống hoặc vận động mạnh đột ngột trong lúc cột sống thắt lưng đang ờ tư thế ưỡn quá mức.
Giai đoạn đầu thì đau thắt lưng cấp, sau đó chuyển sang đau thắt lưng mạn tính tái phát.
Đau tăng lên khi vận động cột sống.
Có hội chứng cột sống.
Không có hội chứng rễ.
Chẩn đoán xác định thoát vị đĩa đệm ra trước bằng chụp MRI hoặc chụp đĩa đệm.
Thoát vị đĩa đệm vào phần xốp thân đốt (thoát vị đĩa đệm kiểu Schmorl)
Khởi phát từ từ do căn nguyên vi chấn thương.
Đau thắt lựng ít dữ dội hơn, thường thoái lui nhanh sau vài ngày nhưng dễ tái phát với biểu hiện đau thắt lưng mạn.
Có hội chứng cột sống.
Không có hội chứng rễ thần kinh.
Chẩn đoán: thoát vị đĩa đệm kiểu Schmorl chỉ chẩn đoán được bằng chụp đĩa đệm hoặc MRI.
Chẩn đoán giai đoạn
Trong lâm sàng, thường sử dụng bảng phân loại theo 4 giai đoạn của Arseni K (1973):
- Giai đoạn 1: lồi (protrusion) đĩa đệm gây đau thắt lưng cục bộ.
- Giai đoạn 2: kích thích rễ.
- Giai đoạn 3: chèn ép rễ
3a: mất một phần dẫn truyền thần kinh.
3b: mất hoàn toàn dẫn truyền thần kinh.
- Giai đoạn 4: hư đĩa – khớp (discarthrose), hư đĩa đệm, hư khớp đốt sống thứ phát, đau thắt lưng – hông dai dẳng khó hồi phục.
ĐIỀU TRỊ
Trên 90 – 95% tổng số bệnh nhân thoát vị đĩa đệm có thể điều trị được bằng con đường bảo tồn (conservative therapy), 5 -10% phải điều trị phẫu thuật.
Điều trị bảo tồn
Chế độ bất động: nằm giường cứng 5 – 7 ngày (trong giai đoạn cấp tính).
Thuốc giảm đau – chống viêm:
+ Nhóm salycilic.
+ Nhóm indol.
+ Nhóm meloxicam.
+ Nhỏm teloxicam.
+ Nhóm diclofenac.
+ Các nhóm coxib (celecoxib, rofecoxib, waldecoxib…).
- Thuốc dãn cơ:
+ MydocalmR: hoạt chất tolperison được tổng hợp đầu tiên vào năm 1956 bởi Nádor. Mydocalm dung nạp tốt, ít xảy ra tác dụng không mong muốn, không có tác dụng gây ngủ (như các thuốc dãn cơ khác).
+ Dạng thuốc: viên 50mg, 150mg, ống tiêm 100mg.
+ Cơ chế tác dụng: tác dụng trên hệ thần kinh trung ương chủ yếu làm giảm cung phản xạ tuỷ sống do ức chế phản xạ đa si – náp.
+ Chỉ định điều trị:
. Tăng trương lực cợ vân do hậu quả các bệnh thần kinh trung ương, bệnh khớp, thoái hoá cột sống, viêm khớp đốt sống, hư đĩa đệm, thoát vị đĩa đệm cột sống.
. Trong tập luyện phục hồi chức năng cho bệnh nhân liệt co cứng cơ.
- Chỉ định khác: đau đầu do căng thẳng, cứng hàm trong khoa răng miệng.
+ Chống chỉ định:
- Bệnh nhược cơ.
- Quá mẫn cảm với
. Không dùng cho trẻ em mydocalmR dạng tiêm.
+ Liều lượng và cách dùng:
. Người lớn: mydocalmR ngày uống 150 – 450mg chia 3 lần (có thể điều trị lâu dài, nhiều tháng hay nhiều năm), nên dùng thuốc trước bữa ăn.
. Trẻ em: từ 6 tháng – 6 tuổi: 5mg/kg/ngày, chia 3 lần; từ 6 tuổi -14 tuổi: 2 – 4mg/kg/ngày, chia 3 lần.
- Bệnh Little có thể tới 100 – 600mg/ngày.
- Thuốc an thần và vitamin nhóm B liều cao.
- Liệu pháp corticoid: dùng tiêm ngoài màng cứng. Các thuốc thường dùng là: hydrocortison acetat, dépot – medrol…
- Kéo dãn cột sống.
- Kết hợp lý liệu pháp, châm cứu, bấm huyệt.
- Các phương pháp đặc biệt khi cần:
+ Phương pháp hoá tiêu nhân.
+ Phương pháp tiêm nội đĩa đệm, chọc hút qua da làm giảm áp nội đĩa đệm.
+ Điều trị bằng laser.
+ Các phương pháp can thiệp nội đĩa đệm khác.
Phẫu thuật
- Chỉ định tuyệt đối khi thoát vị đĩa đệm gây nên:
+ Hội chứng đuôi ngựa.
+ Hội chứng chèn ép tủy.
- Chỉ định tương đối:
+ Chỉ định phẫu thuật là ở giai đoạn 3 (giai đoạn tổn thương dẫn truyền thần kinh gây tê bì, teo cơ…).
+ Có khi chỉ định ở giai đoạn 2 khi đã qua điều trị bảo tồn cơ bản, đúng phác đồ nhưng không có kết quả.
