Sốc là tình trạng suy tuần hoàn cấp (STHC), làm giảm đột ngột tưới máu tô chức, gây mất cân bằng giữa cung cấp và nhu cầu oxy, dẫn đến chuyển hoá yếm khí và toan chuyển hoá. Nếu kéo dài gây tổn thương và chết tế bào.
CHẨN ĐOÁN SỐC
Chẩn đoán xác định
Dựa vào triệu chứng lâm sàng dưới đây:
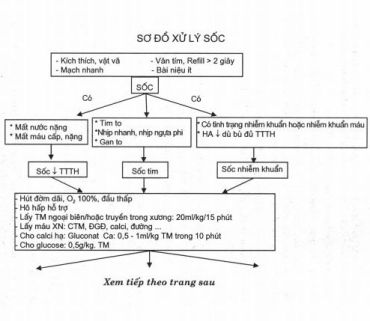
- Tinh thần: giai đoạn sớm trẻ kích thích, vật vã. Giai đoạn muộn trẻ li bì hôn mê.
- Chi lạnh, vân tím (dấu hiệu hồi phục màu sắc da > 2 giây)
- Bài niệu ít (< lml/kg/giò).
- Mạch nhanh nhỏ, nhịp tim nhanh.
- Huyết áp giảm (< -2SD so với tuổi) là sốc nặng mất bù hoặc huyết áp kẹt (giai đoạn sớm).
- Chẩn đoán nguyên nhân
Sốc giảm thể tích tuần hoàn (SGTTTH)
Khi trẻ bị sốc có mất nước, hoặc mất máu cấp và nặng. Xét nghiệm có cô máu hemoglobin (Hb ↑), hematocrit (Hct ↑) hoặc giảm áp lực keo nặng (P keo) với protein huyết thanh giảm nặng. Nếu đo áp lực tĩnh mạch trung tâm (ALTMTT giảm < 5cmH20). Sau điều trị bù đủ thể tích tuần hoàn trẻ thoát sốc.
Sốc nhiễm khuẩn (SNK) khi sốc có kèm theo
- Ổ nhiễm khuẩn rõ hoặc nhiễm khuẩn máu.
- Trẻ có sốt nhiệt độ trên 38°c hoặc hạ nhiệt độ dưới 36°c.
- Xét nghiệm: Bạch cầu t > 10000BC/mm3 hoặc BC i < 4000BC/ mm3.
- Lactat máu động mạch tăng (Lactat bình thường < 2,5 mg/1).
- Sau khi bù TTTH trẻ không thoát sốc, phải sử dụng thuốc vận mạch, điều trị rất khó khăn.
Sốc tim khi sốc có kèm theo
- Triệu chứng suy tim cấp: nhịp tim nhanh, ngực phi (Galop), tim to, tĩnh mạch cổ nổi, gan to.
- Nếu đo ALTMTT tăng ( > 12cm H20).
- Nếu làm siêu âm: chức năng co bóp tim giảm.
Chẩn đoán mức độ sốc
- Sốc còn bù: trẻ kích thích, mạch nhanh, HA bình thường hoặc kẹt.
- SỐC nặng mất bù: trẻ li bì, hôn mê, mạch nhỏ hoặc không bắt được, HA giảm/hoặc không đo được, tiểu ít hoặc vô niệu.
CÁC XÉT NGHIỆM CẦN TIẾN HÀNH
- Các xét nghiệm thường quy
- Công thức máu (CTM), tiểu cầu.
- Điện giải đồ (ĐGĐ): calci, đường huyết.
- Protein huyết thanh, urê, creatinin.
- Định lượng urê, creatinin.
- Đo khí máu động mạch…
- Các xét nghiệm theo quy trình trước điều trị, sau bù thể tích tuần hoàn (Hb, Hct, protein) và theo dõi sau điều trị.
- Các xét nghiệm tìm nguyên nhân: theo định hướng lâm sàng.
- Chụp Xquang: phổi, bụng…
- Cấy máu, dịch mủ, phân, nước tiểu, dịch não tuỷ…
Các xét nghiệm theo dõi biến chứng: theo chỉ dẫn lâm sàng.
- Suy thận cấp: urê, creatinin.
- Đông máu nội quản: máu chảy, máu đông, tiểu cầu, PT, APTT, íĩbirinogen.
- Chức năng gan, tủỵ…
XỬ TRÍ
Nguyên tắc: Điều trị khẩn trương là hết sức quan trọng.
- Khẩn trương nâng HAĐM trung bình lên trên 60mmHg.
- Điều chỉnh các rối loạn hệ thống cơ quan.
- Phải giám sát chức năng sống thường xuyên.
- Điều trị nguyên nhân.
xử trí cụ thể
Xử trí ban đầu
- Chống suy hô hấp:
+ Hút đồm dãi, kê gối bằng vai, đầu thấp.
+ Cho thở oxy 100%.
+ Nếu không cải thiện, tím nhiều, Sp02 < 85% hoặc sốc nặng: đặt ống nội khí quản hỗ trợ hô hấp.
- Thiết lập đường truyền qua TM ngoại biên hoặc truyền trong xương (đối với trẻ < 6 tuổi, sử dụng kim số 18), bộc lộ TM truyền 20ml/kg, dung dịch ringer lactat hoặc natriclorua 9%0 trong 15 phút khi sốc nặng: mạch = 0, HA = 0, bơm thẳng TM dung dịch điện giải đến khi mạch quay bắt được, HA > 70mmHg.
- Cầm máu tại chỗ.
- Lấy máu làm xét nghiệm cơ bản: CTM, ĐGĐ, đường. Calci, khí máu động mạch.
- Theo dõi: ý thức, mạch, HA, vân tím, nước tiểu, nghe phổi, nhịp tim, gan to.
- Nếu bệnh nhân sốc tái phát, huyết động không ổn định hoặc căn nguyên không giải quyết được chuyển bệnh nhân lên tuyến trên sau khi đã kiểm soát hô hấp, duy trì truyền dịch và thuốc vận mạch đi kèm.
Xử trí tiếp theo: tại Khoa Cấp cứu/Khoa Hồi sức cấp cứu.
- Duy trì thở 02 100% qua mặt nạ, hoặc hô hấp hỗ trợ thở máy kiểm soát với PEEP ban đầu 4 – 6cm H2 Điều chỉnh tiếp theo kết quả khí máu.
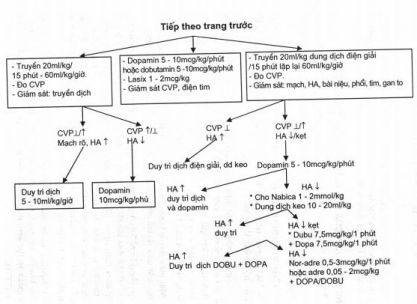
- Nếu huyết động ổn định: duy trì truyền dịch glucose và điện giải.
+ Nếu huyết động không ổn định: đặt catheter tĩnh mạch trung tâm (TMTT) đo áp lực TMTT (CVP).’
+ Nếu CVP giảm (< 5cm H20) truyền dung dịch điện giải kết hợp dung dịch cao phan tử 10 – 20mữkg/hoạc máu toàn’ phần’khĩ Hct < 30% truyen plasma/hoặc human albumin khi protein máu < 50g/l.
- Khi CVP bình thường, HA tăng, mạch rõ, truyền dịch duy trì.
- Khi CVP bình thường/hoặc tăng, HA giảm, mạch nhỏ cho vận mạch.
Nếu không .đặt được catheter TMTT: truyền tĩnh mạch ngoại biên 20ml/kg/15 phút. Có thể nhắc lại 40ml – 60ml/kg/ giờ đầu. Phải giám sát mạch HA, bài niệu, nghe phổi, nhịp tim, gan, để phát hiện dấu hiệu suy tim phù phổi để ngừng/hoặc giảm tốc độ truyền.
- Sốc nhiễm khuẩn: Sau bù dịch CVP bình thường/hoặc tăng, HA giảm/kẹt cho thuốc vận mạch.
+ Dopamin liều 10mcg/kg/phút, nếu không đáp ứng tăng 15 – 20mcg/kg/phút. Sau mỗi 15 phút/1 lần.
+ Dobutamin khi nhịp tim nhanh, tim to: liều 10mcg/kg/phút hoặc phối hợp dopamin + dobutamin liều 5 – 7mcg/kg/phút.
+ Nếu không kết quả: Noradrenalin 0,5 – 2mcg/kg/phút hoặc adrenalin 0,04 – 2mcg/kg/phút có thể kết hợp với dopamin liều 5 – 10mcg/kg/phút.
- Sốc tim:
Cho dopamin 5-10mcg/kg/phút hoặc dobutamin 5-10mcg/ kg/phút.
- Cách pha dopamin và dobutamin:
Cân nặng BN (kg) X 6 = số mg thuốc pha trong 100ml dung dịch glucose 5%.
Tốc độ bơm tiêm 1ml/giờ = 1mcg/kg/phút.
- Cách pha Nor-adrenalin, adrenalin:
Cân nặng BN(kg) X 0,6 = số mg thuốc pha trong 100ml dung dịch glucose 5%.
Tốc độ 1ml/giờ = 0,1mcg/kg/phút.
Điều trị triệu chứng và biến chứng
- Chống nhiễm toan: khi sốc nặng tái phát cho natribicarbonat 1 – 2mmol/kg hoặc dựa kết quả khí máu pH < 7,20 bù theo công thức:
Lượng natribicarbonat (mmol) = BE X p X 0,3.
Một nửa cho tiêm thẳng tĩnh mạch, còn lại cho dung dịch truyền.
- Rối loạn đông máu: nếu có đông máu nội quản rải rác (ĐMNQRR) cho heparin cung cấp yếu tố đông máu: truyền máu, huyết tương tươi hoặc huyết tương tươi đông lạnh
- Hồi phục chức năng thận: bù đủ TTTH, nâng HA.
Nếu bài niệu ít cho dopamin liều 2 – 3mcg/kg/phút hoặc cho lasix (1 – 2mg/kg).
- Điều chỉnh nội môi.
+ Hạ đường huyết cho glucose ưu trương 0,5 – lg/kg tĩnh mạch.
+ Hạ hoặc tăng natri, kali máu.
+ Hạ calci máu cho calcigluconat 0,5 – lml/kg tiêm tĩnh mạch trong 10 phút.
Nếu dịch dạ dày nâu hoặc có máu: rửa dạ dày bằng dung dịch natriclorua 9%0, cho cimetidin và gastrofulgit.
Điều trị nguyên nhân
- Nhiễm khuẩn cho kháng sinh dựa vào lâm sàng, thường cho kháng sinh phổ rộng, kết hợp 2 loại kháng sinh.
- Mất máu: cho truyền máu, cầm máu tại chỗ.
- Phẫu thuật khi có chỉ định.
Theo dõi
- Giám sát chức năng sống: mạch, HA, ý thức, tím tái, CVP, nước tiểu 30 phút – 1 giờ /lần. Khi huyết động ổn định: 2-3 giờ/lần.
- Sốc hồi phục khi trẻ tỉnh, tự thở, hết tím, mạch rõ, HA bình thường, bài niệu > lml/kg/giò. cần đề phòng sốc tái phát.