Mục lục
Các phân loại áp dụng cho chẩn đoán rối loạn lipid máu
Cả NCEP (National Cholesterol Education Program) và ADA (American Diabetes Association) đều có hướng dẫn quản lý về rối loạn lipid máu. Nhưng các tiêu chuẩn chỉ định của họ có những khác nhau bởi mục tiêu phòng chống bệnh có khác nhau.
Phân loại mức độ rối loạn lipid và lipoprotein máu (theo NCEP)
Trong phân loại của NCEP, người ta nhấn mạnh đến việc tìm ra các yếu tố nguy cơ để can thiệp dự phòng. Điểm khác biệt này là do mục đích của NCEP khác với ADA.
Khi áp dụng các tiêu chuẩn chẩn đoán và chỉ định điều trị cho người bệnh, người thày thuốc phải xuất phát từ đặc điểm bệnh lý của họ để có sự lựa chọn cho phù hợp (bảng 4.5).
Bảng 4.5. Đặc điểm các mức độ rối loạn lipid máu.
| Mức độ | TC | LDL-C | Triglycerid | HDL-C | ||||
| mg/dl | mmol/l | mg/dl | mmol/l | mg/dl | mmol/l | mg/dl | mmol/l | |
| Thấp | Binh thường | Bình thường | Bình thường | <35 | <0,9 | |||
| Lý tưởng | <200 | <5,2 | <130 | <3,4 | <200 | <2,3 | <35 | <0,9 |
| Giới hạn cao | 200-239 | 5,2-6,2 | 130-159 | 3,4-4,1 | 200-400 | 2,3-4,5 | <3,5 | <0,9 |
| Cao | ≥240 | ≥6,2 | ≥160 | ≥4,1 | 400-1000 | 4,5-11,3 | ≥60 | ≥1,6 |
| Rất cao | ≥240 | ≥6,2 | ≥160 | ≥4,1 | >1000 | >11,3 | ≥60 | ≥1,6 |
Các yếu tố nguy cơ là:
- Tuổi: nam > 45, nữ > 55 (hoặc mạn kinh mà không dùng liệu pháp estrogen thay thê).
- Tiền sử gia đình có người có bệnh lý mạch vành.
- Nghiện thuốc.
- Tăng huyết áp.
- HDL-C thấp trong máu.
- Đái tháo đường.
Phân loại yếu tố nguy cơ rối loạn lipid máu (theo ADD) (bảng 4.6.)
Bảng 4.6. Phân loại các yếu tố nguy cơ rối loạn lipid máu.
| Mức độ nguy cơ | LDL | HDL(nam) | HDL(nữ) | Triglycerid | ||||
| mg/dl | mmol/l | mg/dl | mmol/l | mg/dl | mmol/l | mg/dl | mmol/l | |
| Cao | ≥130 | ≥3,4 | <35 | <0,9 | <45 | <1,2 | ≥400 | ≥4,5 |
| Giới hạn | 100-129 | 2,6-3,3 | 35-45 | 0,9-1,2 | 4,5-55 | 1,2*1,4 | 200-399 | 2,3-<4,5 |
| Thấp | <100 | <2,6 | >45 | >1,2 | >55 | >1,4 | <200 | <2,3 |
Phân loại rối loạn lipid máu áp dụng trên lâm sàng
Các nghiên cứu đều thông nhất về phương diện lâm sàng có thể chia các rối loạn chuyển hóa lipid đơn giản hơn và dễ áp dụng hơn như sau.
Các nguyên nhân bệnh lý :
- Đái tháo đường. – Suy giáp.
- Hội chứng Cushing. – Hội chứng thận hư.
- Suy thận mạn tính. – Bệnh lý về gan.
Thói quen có hại trong lối sống gây các bệnh như béo phì, nghiện rượu, các stress…
Do sử dụng các thuốc làm tăng LDL-C và / hoặc làm giảm HDL-C
- Progesteron.
- Steroid chuyển hóa.
- ức chế protease — HIV.
- Các chất đối kháng không chọn lọc của beta adrenergic.
- Lợi niệu thyazid.
Đái tháo đường typ 2 và bệnh lý mạch vành
Bệnh mạch vành và rối loạn chuyển hóa lipid
Mỗi năm ở châu Âu có 2 triệu người tử vong do nguyên nhân bệnh mạch vành. Theo dự báo con số này sẽ tăng gấp hai lần trong vòng 50 năm tới. Qua nghiên cứu đối chiếu với giải phẫu bệnh tử thi, người ta thấy những người mắc bệnh mạch vành đều có rối loạn chuyển hóa lipid máu. Người ta cũng thấy hình thái của các rối loạn này cũng khác nhau. Ví dụ trong các rối loạn lipid máu thì lượng người có nồng độ cholesterol toàn phần cao chiếm 62%, lượng LDL-C cao tới 87%, lượng triglycerid cao là 33%, tỷ lệ người có HDL-C thấp là 33%.
Bệnh lý mạch vành đặc biệt phức tạp ở những người mắc bệnh đái tháo đường hoặc mắc Hội chứng chuyển hóa
Đái tháo đường typ 2, rối loạn lipid máu và bệnh mạch vành
Tỷ lệ mắc bệnh mạch vành tăng cao hơn hẳn ở những người mắc bệnh đái tháo đường. Tỷ lệ người không bị đái tháo đường bị nhồi máu cơ tim trong tiền sử là 18,8%, trong khi tỷ lệ này ở người mắc bệnh đái tháo đường là 45,0% (bảng 4.7).
Bảng 4.7. Các đặc điểm rối loạn lipid máu thường gặp ở người mắc bệnh đái tháo đường typ 2.
| Đối tượng | LDL-C (mmol) | HDL-C (mmol/l) | Triglyceird (mmol/l) | ||
| >4,1 | <0,9 | <0,8 | >2,7 | >2,3 | |
| Nữ | 10% | 10-20% | 25% | 20%* | 17%** |
| Nam | 25% | 25% | 21% | 19%* | |
* So với người không bị đái tháo đường ở nam là 9,0% và nữ là 7,0%. ** So với nữ không bị đái tháo đường là 8,0%.Tắc mạch vành gây nhồi máu cơ tim cấp ở người mắc bệnh đái tháo đường typ 2 cũng là nguyên nhân hàng đầu gây tử vong.
Vì những lý do này người ta cho rằng cần phải áp dụng biện pháp dự phòng bệnh mạch vành cho tất cả những người mắc bệnh đái tháo đường typ 2.
Quan niệm về vai trò của HDL-C trong rối loạn chuyển hóa lipid
Người ta thấy HDL-C thường thấp ở những đối tượng có những yếu tố nguy cơ cho bệnh lý mạch vành. Đó là:
- Người hút thuốc lá.
- Người có tăng triglycerid.
- Người mắc bệnh béo phì.
- Người ít hoạt động thể lực.
- Người có kháng insulin hoặc có đái tháo đường typ 2 rõ rệt.
- Người mắc các bệnh viêm nhiễm mạn tính.
Nhiều nghiên cứu chứng minh HDL-C thấp là một yếu tố nguy cơ độc lập với bệnh lý mạch vành, ngay cả khi LDL-C thấp.
Nghiên cứu UKPDS đã chứng minh nếu cứ tăng được 0,1 mmol (4,0mg/dl) HDL-C thì giảm được 15% yếu tố nguy cơ biến chứng tim mạch.
Các kết quả nghiên cứu can thiệp vào rối loạn chuyển hóa lipid
Bảng 4.8. Kết quả của nghiên cứu can thiệp rối loạn chuyển hóa lipid.
| Tên NC | Thuốc | n | Thời gian NC | Kết quả chính | Ghi chú |
| 4S | Simvastatin | 4444 | 5 năm | Giảm 30% TV Giảm 34% BC V | Nam, không có NMCT, không đau ngực |
| VVOSCOPS | Pravastatin | 6595 | 5 năm | Giảm 22% TV Giảm 31% BC V | |
| CARE | Pravastatin | 4159 | 5 năm | Giảm 31% đột quỵ Giảm 24% BC V | Người bệnh có NMCT |
| AFCAPS /TexCAPS | lovastatin | 6605 | 5 năm | Giảm 37% BCV hoặc đau ngực | |
| LIPID | Pravastatin | 9014 | 6 năm | Giảm 22% TV Giảm 24% BC V |
4S: Scandinavian Simvastatin Survivan study.
VVOSCOPS: West Of Scotlan and Coronary Prevention study.
CARE: Cholesterol and Recurent Events Trial.
AFCAPS/TexCAPS: Air Force/ Texas Coronary Atherosclerosis Prevention study. LIPID: The Long- term Intervention with Pravastatin in Ischemic Disease.
TV: Tử vong.
BC V: Biến chứng mạch vành.
NMCT: Nhồi máu cơ tim
Gần đây còn một số nghiên cứu khác sử dụng statin ngăn ngừa biến chứng mạch vành. Đó là:
- Nghiên cứu HPS(sử dụng Simvastatin) với 20.563 người cả nam lẫn nữ đều mắc bệnh mạch vành, tuổi dưới 80. Nghiên cứu kéo dài trong 5 năm. Kết quả đã làm giảm 13% tử vong, giảm 25% đột quỵ, giảm 27% các biểu hiện bệnh lý mạch vành và 24% bệnh lý mạch máu khác. Công trình nghiên cứu này được thực hiện trong 5 năm.
- Nghiên cứu PROSPER(sử dụng Pravastatin) ở 804 người ở độ tuổi 70-82, cả hai giới nam và nữ. Kết quả đã làm giảm 19% các biểu hiện bệnh lý mạch vành, nhưng không cải thiện tình trạng đột quỵ. Công trình nghiên cứu này được thực hiện trong 3 năm.
- Nghiên cứu ALLHAT-LLT (sử dụng Pravastatin) ở 355 người, không phân biệt giới. Tiêu chuẩn là có từ 3 yếu tố nguy cơ trở lên, có LDL-C tăng. Kết quả không rõ rệt. Công trình kéo dài 5 năm.
- Nghiên cứu ASCOT-LLA (sử dụng Atorvastatin) ở 10.305 người, không phân biệt giới. Nghiên cứu kéo dài 3,3 năm. Kết quả đã làm giảm 13% tỷ lệ tử vong, giảm 36% biểu hiện bệnh lý mạch vành và 27% đột quị.
Qua trên chúng ta có thể thấy các nghiên cứu đều tập trung vào việc làm giảm các LDL-C. Các kết quả là đáng khích lệ, nhưng hãy xem các biến chứng còn lại không can thiệp được, nếu chỉ quan tâm đến LDL-C (bảng 4.9).
Bảng 4.9. Các biến chứng còn lại sau can thiệp.
| Nghiên cứu | N | Sô BC kiểm soát | SỐBC statin | & giảm các yếu tố nguy cơ | % BC không tránh khỏi |
| 4S/CAREA/VOSC OPS/ AFCAPS/LIPID | 30817 | 2042 | 1490 | 26 | 74 |
| HPS | 20536 | 1212 | 808 | 27 | 74 |
| PROSPER | 5804 | 356 | 292 | 19 | 82 |
| ALLHAT-LLT | 10355 | 421 | 380 | 9 | 91 |
| ASCOT-LLA | 10305 | 154 | 100 | 36 | 64 |
| Tổng công | 77817 | 4185 | 3160 | 25 | 75 |
* BC: biến chứng. 4S: Scandinavian Simvastatin Survival study. CARE: Cholesterol and Recurrent Events Trial. VVOSCOPS: West of Scotland Coronary Prevention study Group. AFCAPS: Air Force/Texas Coronary Atherosclerosis Prevention stydy. LIPID: Long-term Intervention with Pravastatin in Ischemic Disease. HPS: Heart Protection study. PROSPER: Prospective study of Pravastatin in the Elderly at Risk of heart disease. ALLHAT: Antihypertensive and Lipid-lovvering Treatment to Prevent Heart Attack Trial. ASCOT: Anglo- Scandinavian Cardiac Outcomes Trial.
Để đạt được mục tiêu điều trị và phòng ngừa biến chứng mạch vành. Gần đây người ta nhấn mạnh đến việc phải quan tâm đến mục đích tăng HDL-C, song hành với tăng LDL-C.
Quan điểm này được chứng minh bởi nhận thức của NCEP, phản ảnh qua nội dung mục đích của các chương trình hướng dẫn. Ví dụ:
- ATPI, tập trung vào điều trị phòng bệnh cấp 1 (năm 1998).
- ATPII, tập trung vào điều trị phòng bệnh cấp 2 với mục đích hạ LDL-C.
- ATPIII, tập trung vào điều trị phòng bệnh cấp 1, ở người bệnh có nhiều yếu tố nguy cơ.
Có thể tóm tắt những thay đổi chính của ATPI và ATPII trong bảng 4.10.
Bảng 4.10. Những thay đổi từ ATP II sang ATP III.
| Các tham số | ATPII | ATP III |
| Chỉ số đánh giá lipid | TC, HDL-C | TC, HDL-C, LDL-C, TG |
| Ngưỡng LDL-C | ≤ 2,6mmol/l (100mg/dl) | ≤ 2,6mmol/l (100mg/dl)* |
| Ngưỡng triglicerid | < 2,3 mmol/l (200mg/dl) | <2,3 mmol/l (150mg/dl) |
| Mức thấp HDL-C | < 1,0mmol/l (35mg/dl) | <1,14 mmol/l (40mg/dl) |
| Đái tháo đường | Yếu tố nguy cơ | ≈ với nguy cơ CHD |
| Đánh giá yếu tố nguy cơ theo Framingham | Không | Có |
| Mục tiêu LDL-C cho CHD hoặc tương đương | ≤2,6mmol/l (100mg/dl) | <2,6mmol/l (100mg/dl) |
| Mục tiêu không – HDL- c | Không | Là mục tiêu điều trị thứ 2 nếu TG > 200mg/dl |
* Gần đây ATPIII ( 2004) đã đề nghị mức LDL-C tối ưu là dưới 1,8 mmol/l (70 mg/dl). CHD – bệnh mạch vành tim.
Như vậy giá trị tuyệt đối của các chỉ số lipid đều được thay đổi theo hướng dự phòng. Đặc biệt có thêm những khái niệm mới được đưa vào đánh giá như cholesterol không HDL-C (bảng 4.11 và hình 4.2).
* Nghiên cứu VA-HIT (sử dụng gemfĩbrozin) thấy, khi nồng độ HDL-C tăng khoảng 6%, nồng độ triglycerid giảm 31% (nồng độ LDL-C không thay đổi), tỷ lệ tử vong do mạch vành giảm được 22%.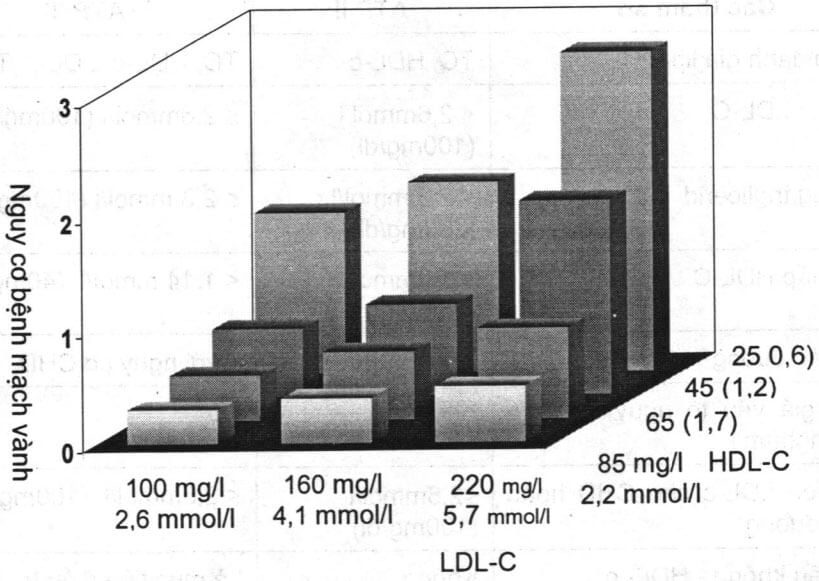
Gordon T et al. Am J Med. 1977:62:707
Hình 4.2. HDL-C thấp là yếu tố nguy cơ độc lập với bệnh lý mạch vành, (Ngay cả khi LDL-C thấp).
Chỉ định điều trị
Cho tới nay không có ai phủ nhận vai trò quan trọng của việc điều chỉnh các rối loạn chuyển hóa lipid, nhưng việc chỉ định điều trị, liều lượng thuốc, chọn nhóm thuốc điều trị còn nhiều tranh luận. Chúng tôi xin giới thiệu các chỉ định khác nhau (bảng 4.12 và bảng 4.13).
Bảng 4.12. Chỉ định điều trị trên cơ sở nồng độ LDL-C (theo NCEF).
| Điều trị | CHD** | Yếu tố nguy cơ, n* | Nồng độ bắt đầu can thiệp | Mục đích | ||
| mg/dl | mmol/l | mg/dl | mmol/l | |||
| Chế độ ăn | – | <2 | ≥ 160 | ≥4,1 | < 160 | <4,1 |
| – | ≥2 | ≥ 130 | ≥3,4 | < 130 | <3,4 | |
| + | Không rõ | > 100 | ≤2,6 | ≤ 100 | ≤2,6 | |
| Thuốc | – | <2 | ≥ 190 | ≥4,9 | < 160 | <4,1 |
| – | ≥2 | ≥ 160 | ≥4,1 | < 130 | <3,4 | |
| + | Không rõ | > 130 | ≥3,4 | ≤ 100 | ≤2,6 | |
* Các yếu tố nguy cơ đã nêu ở trên. ** CHD, Bệnh mạch vành tim.
| Phân loại bệnh nhân | Chỉ định | Dùng thuốc | ||||||
| Chỉ định | Mục đích điều trị | Chỉ định | Mục đích điều trị | |||||
| mg/dl | mmol/l | mg/dl | mmol/l | mg/dl | mmol/l | mg/dl | mmol/l | |
| CÓCHD; PVD; CVD | > 100 | > 2,6 | ≤ 100 | ≤2,6 | > 100 | >2,6 | < 100 | <2,6 |
| Không có CHD; PVD; CVD | > 100 | > 2,6 | ≤ 100 | ≤2,6 | > 130 | >3,4 | < 100 | <2,6 |
Bảng 4.13. Chỉ định điều trị trên cơ sở LDL-C (ADA)- được áp dụng cho người mắc bệnh đái tháo đường có rối loạn chuyển hóa lipid.
Ghi chú: CHD: Bệnh mạch vành; PVD: Bệnh mạch máu ngoại vi. CVD: Bệnh mạch máu não.
Một số quan niệm gần đây trong điều trị rối loạn chuyển hóa lipid ở người bệnh đái tháo đường.
Khái niệm cholesterol không HDL-C và mục tiêu của liệu pháp chống các rối loạn chuyển hóa lipid
Mặc dù cả NCEP và ADA đều chú ý đến LDL-C nhưng chúng ta nên luôn nhớ rằng các HDL-C cũng luôn là mục tiêu phải điều chỉnh ở người đái tháo đường typ 2. Tầm quan trọng của mục tiêu điều chỉnh làm tăng HDL-C không kém gì mục đích làm hạ LDL-C. Như vậy dù LDL-C ở trong giới hạn bình thường, nhưng triglycerid cao là đã phải can thiệp, trong thực tế tăng VLDL-C luôn có kèm theo xơ vữa mạch (bảng 4.14).
Ngày nay có nhiều tác giả cho rằng khái niệm “cholesterol không HDL” phản ánh nguy cơ bệnh lý mạch vành trung thành hơn.
Cholesterol không HDL = Cholesterol toàn phần – HDL – c
Bảng 4.14. Mục đích điều trị cho người đái tháo đường có rối loạn chuyển hóa lipid.
| Cholesterol | Mục đích tối thiểu | Lý tưởng |
| Toàn phần | < 200 mg/dl (5,2mmol/l) | ≈ 170mg/d! (4,4mmol/l) |
| LDL-C | < 130 mg/dl (3,4mmol/l) | ≈ 100 mg/dl (2,6mmol/l) |
| TC Không HDL-C | <160 mg/dl (4,1) | ≈130 mg/dl (3,4mmol/l) |
TC: Cholesterol toàn phần.
Người ta còn dùng các chỉ số sau để tham khảo khi chỉ định và đánh giá kết quả điều trị
- Tỷ lệ Cholesterol / HDL-C. Chỉ số này bình thường dưới 5,0.
- Tỷ lệ LDL-C/HDL-C. Chỉ số này bình thường dưới 4,0.
Can thiệp cụ thể điều chỉnh rối loạn chuyển hóa lipid
Bước 1: Bằng chế độ ăn + tăng hoạt động thể lực.
Bước 2: Hạ glucose máu bằng thuốc. Nhiều khi chỉ cần điều chỉnh nồng độ glucose máu cho tốt là các rối loạn chuyển hóa lipid đã tự điều chỉnh trở lại bình thường.
Bước 3: Can thiệp bằng sử dụng các thuốc hạ lipid máu.
Chế độ ăn
Theo NCEP (1995) và ADA (1999), các yêu cầu cơ bản trong thành phần bữa ăn là:
- Chất béo bão hoà tỷ lệ thấp chiếm dưới 10% tổng số năng lượng.
- Chất béo không bão hoà đa liên kết dưới 10% tổng số năng lượng.
- Lượng cholesterol dưới 300mg/ngày, vào khoảng 30%.
Một tiêu chuẩn khác:
- Tổng năng lượng từ chất béo chiếm khoảng 30%.
- Năng lượng lấy từ protein chiếm từ 10 – 15%.
- Năng lượng từ glucid tới 60%.
Chế độ dinh dưỡng này có khác với những tiêu chuẩn của Việt Nam ( Xem phần chế độ ăn cho người đái tháo đường).
Một số chất dinh dưỡng đặc biệt
- Chất xơ:
Tăng tỷ lệ chất xơ sẽ làm giảm nồng độ LDL-C máu. Nhưng người ta còn băn khoăn là nếu dùng với tỷ lệ cao liệu chất xơ có gây ra hạ glucose máu?
- Protein trong nước xì dầu:
Các nghiên cứu cho thấy nếu sử dụng nước chấm có protein có nguồn gốc từ đậu tương có thể làm giảm nồng độ cholesterol trong máu. Người ta thấy ở người không bị đái tháo đường nếu tiêu thụ 25 gam protein từ đậu trong một ngày, sử dụng liên tục 4 ngày trong một tuần, có thể làm giảm nồng độ cholesterol toàn phần tới 4% và giảm nồng độ LDL-C tới 6%.
Các chất béo không bão hoà đa liên kết omega-3. Các acid eicosapenaenoic và docosahexaenoic có chủ yếu trong dầu cá có thể có tác dụng làm giảm lượng triglycerid.
Ngoài ra các thực phẩm dạng này có thể còn có tác dụng làm giảm tổng hợp triglycerid ở gan
- Rượu:
Làm tăng triglycerid.
Làm trầm trọng thêm tình trạng kháng insulin.
Làm nặng thêm tình trạng tăng huyết áp.
Chế độ ăn giảm năng lượng và tăng cường luyện tập, tăng hoạt động thể lực là 2 yếu tố chính làm giảm cân nặng.
ích lợi của giảm cân nặng là cải thiện chuyển hóa lipid nhất là làm giảm nồng độ triglycerid, tăng HDL-C.
- Phối hợp với thuốc giảm glucose máu:
Quản lý tốt glucose máu đã góp phần làm bình thường hoá chuyển hóa lipid. Thuốc làm hạ glucose máu (đơn độc hoặc kết hợp) có thể làm giảm lượng triglycerid, VLDL-C, LDL- c và làm tăng nồng độ HDL-C. Tuy nhiên, trong thực tế bình thường hoá các rối loạn chuyển hóa lipid nhiều khi không phải là điều dễ dàng.
Thuốc hạ lipid máu
Người ta chỉ dùng thuốc hạ lipid máu sau khi đã sử dụng liệu pháp ăn uống, luyện tập và thuốc hạ glucose máu, thất bại.
- Hydroxy methylglutaryl coenzym – chất ức chế redutase (statin):
Đây là thuốc vốh được xem như liệu pháp đầu tay.
Ngày nay dòng statin đã phát triển như: Lovastatin, Pravastatin, Simvastatin, Atovastatin, Cerivastatin…
Các thuốc này có khả năng làm giảm LDL-C từ 20 – 60%. Đặc biệt ở liều cao còn làm giảm cả VLDL-C. Như vậy, thuốc sẽ làm giảm toàn bộ các cholesterol không HDL-C. Tác dụng không mong muốn là thuốc độc với gan.
- Các acid mật (Bile acid sepeestrants – Resin):
Thuộc nhóm này có cholestyramin và colestipol. Theo một số nghiên cứu nếu sử dụng với liều 8 gam cholestyramin 2 lần/ngày sẽ làm giảm 28% lượng LDL-C.
Nhóm thuốc này thường gây những tác dụng phụ trên đường tiêu hoá – hay gặp nhất là táo bón.
- Các dẫn xuất của acid fihric (fibrat):
Bao gồm: Gemfibrozil, Cloíìbrate, Femofibrate, Bezafibrate. Nghiên cứu Helsinki đã chứng minh sự cải thiện đáng kể tiên lượng bệnh lý mạch vành khi điều trị rối loạn chuyển hóa lipid bằng íìbrat.
Tác dụng chính của íìbrat là làm giảm lượng triglycerid (nghiên cứu làm giảm triglycerid là 31%, tăng HDL-C là 7%). ở người đái tháo đường typ 2 dùng với liều 200 – 500mg/ngày sẽ làm giảm lượng triglycerid là 52% và tăng HDL-C là 23%.
Tác dụng không mong muôn là gây ra các bệnh lý về cơ và hình thành sỏi mật. Bệnh lý cơ làm tăng nguy cơ suy thận; vì vậy nhóm này không được chỉ định cho người đái tháo đường có bệnh lý thận hoặc đã có suy giảm chức năng thận.
- Nicotinic acid, (niacin):
Niacin có tác dụng lên tất cả các hình thái của lipoprotein như làm giảm các LDL-C, các VLDL-C, các triglycerid, đồng thời thuốc lại làm tăng nồng độ HDL-C.
Tác dụng không mong muôn gây đỏ da dị ứng, rối loạn chức năng gan, tăng acid uric làm tăng nguy cơ của bệnh gout, tăng nồng độ glucose máu.
- Estrogen:
Vai trò của estrogen trong ngăn ngừa bệnh lý bệnh lý mạch vành chưa đạt được sự đánh giá thông nhất.
Estrogen có thể đơn trị liệu hoặc kết hợp với progestin. Nhưng estrogen có thể làm tăng triglycerid, nên người ta không chỉ định cho người bệnh có tăng triglycerid.
Estrogen thường được chỉ định cho những phụ nữ mắc đái tháo đường typ 2. Tuy nhiên hiện nay người ta vẫn rất ngại sử dụng các hormon sinh dục cho phụ nữ sau mãn kinh. Một số nghiên cứu đã cho thấy hình như tỷ lệ ung thư vú và các ung thư khác ở nhóm người sử dụng các thuốc này tăng cao hơn so với người không sử dụng các thuốc này.
Những quan điểm mới trong điều trị rối loạn chuyển hóa lipid
- Liệu pháp kết hợp:
- Chế độ dinh dưỡng.
- Chế độ luyện tập.
- Kết hợp thuốc.
Nhóm statin và fibrat thường được chọn nếu đơn trị liệu ít kết quả. Tuy nhiên phải hết sức thận trọng do tác dụng không mong muốn lên cơ và nhiễm độc gan.
- Liệu pháp điều trị làm tăng nồng độ HDL-c:
Có thể tóm tắt một sơ đồ áp dụng lâm sàng trình bày trong hình 4.3.
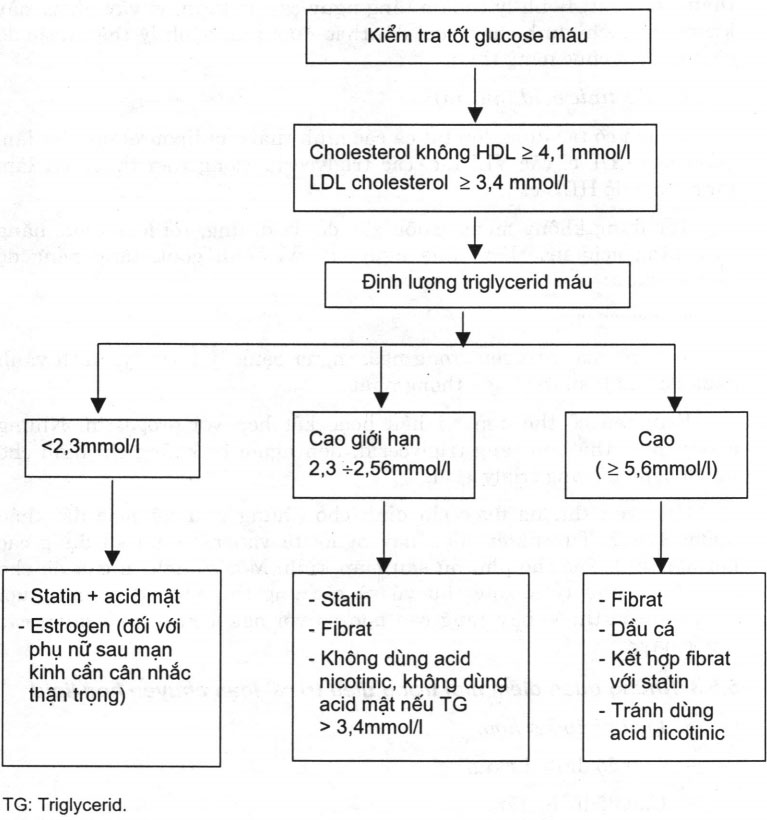
Hình 4.3. Sơ đồ hướng dẫn thái độ xử trí
