Điều trị thiếu máu/nhồi máu não cấp
- Sinh lý bệnh thiếu máu não cấp
+ Vùng tranh tối tranh sáng: Não chiếm 2% trọng lượng cơ thể, tuy nhiên nhu cầu chiếm 15% cung lượng tim, 20% O2.và 25% Glucose. Ngưng toàn bộ tuần hoàn não trong 15 giây gây hôn mê và trong 5 phút gây tổn thương cấu trúc tế bào. Đột quỵ thiếu máu não cấp khi lưu lượng máu đến não bị ngưng trệ hậu quả một vùng não bị thiếu máu(bình thường lưu lượng não(Cerebral bloodflow : CBF) 50ml/100gm/phút và chết tế bào xảy ra khi CBF<10ml/100gm/ phút), có thể chia làm hai vùng: vùng trung tâm CBF<12ml/ 100gm/ phút, nhanh chóng họai tử và vùng bao quanh còn gọi vùng tranh tối tranh sáng (penumbra) CBF12-20ml/100gm/ phút, đây là vùng trung gian giữa lõi nhồi máu và vùng mô não được tưới máu bình thường. Tế bào vùng này có thể hồi phục nếu được tái tưới máu, mức độ tổn thương phụ thuộc vào thời gian còn được gọi”cửa sổ điều trị” đột quỵ thiếu máu. Nghiên cứu tắc động mạch não giữa loài linh trưởng: thời gian từ 0-1giờ có thể đảo ngược các thiếu hụt thần kinh, từ 1-3giờ hồi phục không hoàn toàn và trên 3 giờ không hồi phục.
+ Cơ chế chết tế bào thần kinh trong thiếu máu cục bộ: Sự gián đoạn dòng máu chảy đến não lấy đi các chất cần cho chuyển hóa, đặc biệt oxy và glucose, tế bào không duy trì được gradient nồng độ ion xuyên màng tế bào gây khử cực màng tế bào, dẫn đến sự tràn vào ion calci qua kênh calci và phóng thích các chất vận chuyển thần kinh như glutamat từ các đầu tận cùng thần kinh tiền synap. Glutamat kết gắn với các thụ thể trên màng thần kinh hậu synap làm hoạt hóa và tràn vào ion calci và natri. Quá trình này làm phát động một lọat phản ứng sinh hóa gây phồng tế bào, tổn thương ty lạp thể, phát sinh các gốc oxy tự do, hoạt hóa protease, nuclease và các men khác. Ở vùng tranh tối tranh sáng cho phép tế bào sống sót kéo dài hơn, quá trình sinh hóa điều hòa tình trạng chết tế bào có sự đóng góp của các protein liên quan chương trình chết tế bào như protein nhóm 2Bcl và Caspases (tiền men của protease cysteine). Họat động của các protein này có thể dẫn đến chết tế bào theo chương trình khác biệt chết tế bào do hoại tử. Tùy thuộc vào mức độ trầm trọng và thời gian thiếu máu kéo dài, các tế bào thần kinh có thể chết nhanh chóng do họai tử hoặc chết từ từ, chết tế bào theo chương trình(apoptosis).
- Điều trị thiếu máu não cấp Điều trị tổng quát:
Điều trị triệu chứng nhằm hạn chế sự trầm trọng của các thương tốn não bộ. Đánh giá chức năng hô hấp, khí đạo và tuần hoàn. Không cho ăn uống đến khi đánh giá rối loạn nuốt, nằm đầu cao 30 độ (nếu không có chống chỉ định), thở oxy 4-6 L/phút (khi SpO2 < 95%), theo dõi huyết áp, nhịp tim 5-15 phút, lập đường truyền tĩnh mạch Normal saline 50ml/giờ, đo ECG.
+ Hô hấp và khí đạo: Oxy trong máu cải thiện khi cung cấp >2L/phút, theo dõi liên tục Sp02, liệu pháp oxy ngay khi Sp02 < 95%. Phòng ngừa bệnh phổi do hít bằng cách đặt ống thông dạ dày và ngừng nuôi dưỡng bằng đường miệng trong trường hợp rối lọan nuốt. Chỉ định đặt nội khí quản khi giảm oxy máu nghiêm trọng, tăng CO2 máu và hôn mê GCS< 9. Khuyến cáo đặt nội khí quản, thở máy hổ trợ bệnh nhân giảm ý thức hay tổn thương hành tủy ảnh hưởng đến khí đạo, bệnh nhân thiếu oxy cung cấp oxy(Level C, Class I).Bệnh nhân không thiếu oxy không thở oxy, dùng oxy cao áp (hyperbaric oxygen) không khuyến cáo, một vài số liệu có hại ngoại trừ do thuyên tắc hơi (Level.B, class III).
+ Sốt: Thường gặp sớm hoặc trể sau Tai biến mạch máu não, sốt nhẹ có thể làm xấu đi nơron bị tổn thương. Duy trì nhiệt độ bình thường trong khi chờ đợi xét nghiệm tìm nguyên nhân, dùng thuốc hạ nhiệt. Khuyến cáo điều trị nguyên nhân gây sốt, hạ sốt cho bệnh nhân Tai biến mạch máu não có sốt, dùng Acetaminophen hạ nhiệt vừa phải. Hiệu quả điều trị hạ sốt cải thiện dự hậu bệnh nhân sốt và không sốt không xác định(Level C, Class I).
+ Nước và điện giải: Theo dõi thường xuyên thăng bằng nước và điện giải ở những bệnh nhân Tai biến mạch máu não nặng hay rối loạn nuốt, tránh cô đặc huyết tương, tăng hematocrite. Truyền Normal saline 50ml/giờ, mục tiêu bình thể tích (euvolemia).Theo dõi rối loạn điện giải, hạ natri do tổn thương não bù natri, do tiết ADH không thích hợp hạn chế dịch truyền, truyền muối ưu trương(hypertonic saline).
+ Huyết áp: Tăng huyết áp sau thiếu máu não cấp có thể là yếu tố nguy cơ hay hậu quả sau đột quỵ, thường hạ tự phát.ít khi điều trị. Can thiệp tích cực huyết áp dự hâu xấu hơn, ngoại trừ điều trị tPA, bệnh nhân suy tim, nhồi máu cơ tim cấp hay bóc tách động mạch chủ. Khuyến cáo hiện nay điều trị tăng HA còn bàn cải, điều trị phải thận trọng vì nhiều bệnh nhân giảm tự phát trong 24 giờ đầu (Level C, class I), điều trị tấn công khi kèm bệnh nội khoa khác. Điều trị rt-PA: HA tâm thu <185mmHg, HA tâm trương <110 (Level B, class I) trước khi bắt đầu, bảo đảm HA ổn định và thấp hơn180/105mmHg ít nhất 24 giờ sau điều trị rt-PA. Nếu HA trên mức khuyến cáo trì hoãn việc dùng rt-PA đường tĩnh mạch. Cho đến khi có đầy đủ dữ liệu, sự đồng thuận chung HA cho dùng rt-PA đường động mạch và tĩnh mạch (Level C, class I). Sự đồng thuận bệnh nhân tăng huyết áp có thể hạ thấp 15% trong 24 giờ sau đột quỵ thiếu máu. Đồng thuận điều trị khi HA tâm thu > 220mmHg hay HA trung bình >120 mmHg (Level C, class I).
Bệnh nhân điều trị rt-PA: HA tâm thu >185 mmHg hay tâm trương >110 mmHg dùng Labetalol 10 đến 20 mg tĩnh mạch trênl đến 2 phút, có thể lập lại hay Nicardipine truyền tĩnh mạch 5 mg/giờ, tối đa15 mg/giờ, khi đat được HA mong muốn, giảm 3 mg/giờ. Không có dữ liệu đầy đủ hướng dẫn chọn lựa thuốc hạ huyết áp, khuyến cáo trên cơ sở đồng thuận (Level C, class Ia).Bằng chứng lâm sàng chọn thuốc huyết áp đầu tiên trong 24 giờ liên hệ sự an toàn . Tái khởi động điều trị tăng huyết áp trong 24 giờ cho bệnh nhân có tiền căn tăng huyết áp và có dấu thần kinh ổn định (Level B, class IIa).
+ Hạ huyết áp: Hạ huyết áp ít gặp ở những bệnh nhân nhồi máu não cấp, hầu hết đều có triệu chứng lọan nhịp tim, nhồi máu cơ tim, bóc tách động mạch chủ(aortic dissection), giảm thể tích và xuất huyết tiêu hóa. Trong vài giờ đầu, sự hạ huyết áp đe dọa khả năng sống sót của mô não. Khuyến cáo tìm nguyên nhân gây hạ huyết áp, bệnh nhân giảm thể tích truyền Normal saline, lọan nhịp có thể làm giảm cung lượng tim nên cần điều chỉnh (Level C, class I).
+ Tăng đường huyết: Tăng biến dưỡng kỵ khí phối hợp lactic acidosis khu trú, làm mô tổn thương xấu hơn, phối hợp tăng nguy cơ xuất huyết do tái tưới máu. Khuyến cáo hyperglycemia>140mg/dl trong 24 giờ đầu tiên lượng xấu, ngưỡng tối thiểu trong các khuyến cáo trước đây có thể quá cao và có thể hạ thấp hơn. Glycemia >140-185mg/dl khởi động điều trị insulin tương tự như trong các trường hợp thủ thuật khác có tăng đường huyết(class IIa, level C). Cần theo dõi glycemia, điều chỉnh liều insulin tránh hypoglycemia. Có thể dùng kết hợp đồng thời glucose và potassium, tuy nhiên cần nghiên cứu thêm.
Điều trị đặc hiệu:
+ Điều trị tiêu sợi huyết: Dùng tiêu sợi huyết (rt-PA) đường tĩnh mạch được chỉ định trong 3 giờ sau khởi bệnh, liều 0,9 mg/kg, tối đa 90mg, với 10% liều lượng tiêm trực tiếp và phần còn lại truyền trong 1 giờ (Level A, class I,). Tiêu sợi huyết đường động mạch được chọn lựa trong điều trị tắc động mạch não giữa khi không có chỉ định đường tĩnh mạch và thời gian khởi phát trước 6 giờ (Level B, class I). Bệnh nhân chống chỉ định dùng rt-PA như vừa phẫu thuật (Level C, class IIa) và không bị hạn chế khi đã dùng đường tĩnh mạch (Level C, class III). Điều trị đòi hỏi bệnh nhân chụp động mạch não và kết quả tùy thuộc chất lượng người can thiệp(Level C, class I). Ngoài biến chứng xuất huyết, rt-PA còn gây phù mạch máu (angioedema) làm tắc khí đạo từng phần (Level C, class I). Bệnh nhân có động kinh trong thời gian khởi phát đột quỵ có thể điều trị rt-PA (Level C, class IIa). Điều trị Streptokinase tĩnh mạch không khuyến cáo (Level A, class III), các thuốc tiêu sợi huyết khác như ancrod, tenecteplase, reteplase, desmoteplase, urokinase không được khuyến cáo (Level C, class III).
Chỉ định điều trị rt-PA đường tĩnh mạch:
- Được chẩn đoán là đột quị thiếu máu cấp gây thiếu hụt thần kinh.
- Các thiếu hụt thần kinh không tự hết.
- Các dấu hiệu thần kinh không nhẹ và không độc nhất.
- Khiếm khuyết thần kinh ở mức vừa trở lên.
- Các triệu chứng không gợi ý xuất huyết dưới nhện.
- Khởi phát < 3giờ trước khi bắt đầu điều trị. Hiện nay khuyến cáo có thể kéo dài cửa sổ điều trị đến 4,5 giờ (AHA,2008).
- Không có chấn thương đầu, hay đột quị trong vòng 3 tháng trước đó
- Không có nhồi máu cơ tim trong vòng 3 tháng trước đó.
- Không có xuất huyết đường tiêu hóa hay tiết niệu trong vòng 21 ngày.
- Không có phẫu thuật đáng kể nào trong vòng 14 ngày
- Không bi thủng động mạch ở vị trí không tì đè được trong vòng 7 ngày.
- Không tiền căn xuất huyết trong sọ
- HA< 185/110mmHg
- Thăm khám không có bằng chứng đang chảy máu hoặc chấn thương cấp
- Không đang dùng thuốc kháng đông đường uống hoặc nếu đang dùng thì INR < 5
- Nếu có dùng Heparin trong vòng 48giờ thì aPTT phải trong giới hạn bình thường.
- .Số lượng tiểu cầu > 100.000
- Đường huyết >50mg/dL (2,7 mmol/L)
- Không có cơn động kinh, các tổn thương thần kinh là do trạng thái sau cơn.
- Trên CT không có nhồi máu nhiều thùy(>1/3 bán cầu não)
- Bệnh nhân và gia đình hiểu những nguy cơ và lợi ích của điều trị.
+ Chống kết tập tiểu cầu: Khuyến cáo hầu hết bệnh nhân dùng Aspirin uống liều đầu tiên 325mg trong 24-48 giờ sau khởi phát đột quỵ thiếu máu (Level A, class I), Aspirin không thay thế cho những điều trị khác bao gồm rt-PA(Level B, class III), dùng Aspirin trong 24 giờ sau điều trị rt-PA không được khuyến cáo(Level A, class III). Trong khi chờ đợi kết quả ích lợi của Clopidogrel trong cấp cứu đột quỵ cấp, Clopidogrel đơn thuần hay phối hợp Aspirin không khuyến cáo trong điều trị đột quỵ cấp(Level C, class III). Các thuốc chống kết tập tiểu cầu đường tĩnh mạch(glycoproteinIIb/IIIa) không khuyến cáo (Level B, class III).
+ Điều trị kháng đông: Điều trị kháng đông khẩn cấp mục đích ngăn ngừa đột quỵ tái phát sớm, giảm xấu hơn các dấu thần kinh khu trú hay cải thiện dự hậu sau đột quỵ cấp không khuyến cáo. Có thể điều trị kháng đông nếu chứng minh ích lợi điều trị kháng đông sớm trong bệnh nhân nhồi máu do huyết khối động mạch lớn hay lấp mạch từ tim (Level A, class III). Kháng động không dùng khẩn cấp cho bệnh nhân đột quỵ từ trung bình đến nặng vì nguy cơ biến chứng xuất huyết (Level A, class III). Không dùng trong 24 giờ đầu cho bệnh nhân điều trị rt-PA (Level B, class III).
+ Điều trị tăng thể tích, giãn mạch và tăng huyết áp: Làm loãng máu (Hemodilution ) có hay không có trích máu tĩnh mạch không khuyến cáo (Level A, class III). Không khuyến cáo dùng thuốc giãn mạch pentoxifylline (Level A, class III). Điều trị huyết áp sau đột quỵ vẫn còn bàn cải, tăng huyết áp nguy cơ xuất huyết cao. Trong một số trường hợp có thể dùng thuốc giãn mạch cải thiện tuần hoàn não, nếu dùng thuốc gây tăng huyết áp theo dõi sát thần kinh và tim mạch (Level A, class I). Thuốc gây tăng huyết áp không khuyến cáo điều trị trong hầu hết bệnh nhân đột quỵ thiếu máu cấp (Level B, class III).
+ Can thiệp ngoại khoa: Phẫu thuật bắc cầu (Bypass) động mạch não trong và ngoài sọ không cải thiện dự hậu, nguy cơ xuất huyết cao. Khuyến cáo ngoài phẫu thuật động mạch cảnh các phẫu thuật khác không ích lợi.
+ Can thiệp nội mạch: Angioplasty, đặt stent, phá vở hay hút ra bằng cơ học cục máu đông (MERCI) trong tắc động mạch não giữa, động mạch cảnh, cải thiện dự hậu sau đột quỵ chưa rõ (Level B, class IIb). Ích lợi các điều trị can thiệp nội mạch khác chưa xác định, còn trong nghiên cứu lâm sàng (Level C, class IIb).
+ Điều trị phối hợp trong tái tưới máu: Hiện nay sự can thiệp phối hợp phục hồi tưới máu não giữa tiêu huyết khối và bảo vệ tế bào, giữa tiêu huyết khối và chống kết tập tiểu cầu không được khuyến cáo(Level B, class III).
+ Thuốc bảo vệ tế bào: Chưa có can thiệp nào được cho là có tác dụng bảo vệ tế bào, cải thiện được dự hậu sau đột quỵ, do đó hiện tại không có khuyến cáo(Level A, class III).
Điều trị biến chứng thần kinh
+ Phù não và tăng áp lực nội sọ: Bệnh nhân nhồi máu rộng ở bán cầu hay tiểu não nguy cơ phù não và tăng áp lực nội sọ rất cao, cần theo dõi sát các dấu hiệu thần kinh trở nên xấu hơn, hạn chế và giảm bớt nguy cơ phù não trong những ngày đầu sau đột quỵ (Level B, Class I) (có thể chuyển bệnh nhân nguy cơ phù não ác tính đến bệnh viện có ngọai thần kinh theo dõi). Bệnh nhân có tràn dịch não thất cấp sau nhồi máu tiểu não điều trị dẫn lưu dịch não tủy. Phẫu thuật giải ép trong nhồi máu tiểu não rộng, lâm sàng có thể hồi phục rất tốt (Level B, Class I). Điều trị tấn công bằng dung dịch ưu trương được khuyến cáo bệnh nhân phù não ác tính sau nhồi máu rộng, tuy nhiên hiệu quả chưa đươc chứng minh(Level C, Class IIa).Thở tăng thông khí (PCỠ2 25-35mmHg) trong thời gian ngắn chờ đợi phẫu thuật giải ép.
Điều trị phù não và tăng áp lực nội sọ: cho bệnh nhân nằm đầu cao 30 độ, hạn chế dịch truyền(không truyền glucose), dùng manitol 20% 0,25-0,5g/Kg cân nặng truyền tĩnh mạch trên 20 phút và có thể lập lại mỗi 6 giờ. Điều trị corticosteroids do thiếu bằng chứng và nguy cơ nhiễm trùng không khuyến cáo trong điều trị phù não và tăng áp lực nội sọ sau nhồi máu não cấp.
+ Phẫu thuật giải ép: phẫu thuật giải ép phù não bán cầu ác tính có thể cứu sống bệnh nhân, tuy nhiên ảnh hưởng đến bệnh tật thì chưa rõ. Tuổi tác, bán cầu ưu thế hay không ưu thế liên quan đến quyết định điều trị, cần giải thích cho gia đình bệnh nhân về dự hậu bao gồm khả năng sống sót và tàn phế nặng nề.
+ Xuất huyết không có triệu chứng trên nền nhồi máu: không có điều trị đặc hiệu + Động kinh: xảy ra trong 24 giờ đầu, thường động kinh cục bộ có hay không toàn thể hóa thứ phát. Tỉ lệ động kinh sớm sau đột quỵ từ 2 đến 33% và trể từ 3 đến 67%. Không khuyến cáo dùng thuốc chống động kinh dự phòng sau đột quỵ và rất ít dữ liệu về hiệu quả thuốc chống động kinh trên bênh nhân đôt quỵ có động kinh Điều trị các biến chứng nội khoa
+ Khuyến cáo chăm sóc và điều trị bệnh nhân Tai biến mạch máu não cấp ở đơn vị đột quỵ (stroke units), kết hợp với phục hồi chức năng (Class I, Level A).
+ Chuẩn hóa chăm sóc bệnh nhân được khuyến cáo để cải thiện điều trị tổng quát + Vận động sớm những bệnh nhân nhẹ và phòng ngừa các biến chứng bán cấp (Class I, Level C).
+ Đánh giá chức năng nuốt trước khi cho bệnh nhân ăn hay uống(Class I, Level B)
+ Bệnh nhân nghi ngờ viêm phổi, nhiễm trùng tiểu điều trị kháng sinh(Class I, Level B)
+ Điều trị kháng đông tiêm dưới da được khuyến cáo cho những bệnh nhân bất động để phòng ngừa huyết khối tĩnh mạch(Class I, Level of Evidence A). Thời gian tối ưu để bắt đầu điều trị thì chưa rõ.
+ Điều trị các bệnh lý nội khoa kết hợp.
+ Phòng ngừa đột quỵ thứ phát sớm.
+ Bênh nhân không ăn uống được sẽ đặt ống nuôi ăn (nasogastric, nasoduodenal) hay nội soi mở dạ dày ra da (percutaneous endoscopic gastrostomy (PEG)) trong khi tập phục hồi chức năng nuốt(Class IIa, Level B). Thời gian đặt PEG không rõ ràng.
+ Dùng Aspirin có thể phòng ngừa huyết khối tĩnh mạch sâu nhưng ít hiệu quả hơn kháng đông (Class IIa, Level A).
+ Khuyến cáo đè ép bằng hơi (pneumatic compression) bên ngoài ngắt quảng cho những bệnh nhân không điều trị kháng đông(Class IIa, Level B).
+ Cung cấp thêm chất dinh dưỡng thì không cần thiết (Class III, Level B).
+ Điều trị kháng sinh dự phòng không khuyến cáo(Class III, Level B).
+ Tránh đặt ống thông tiểu nếu được. Do nguy cơ nhiễm trùng đường tiểu, bệnh nhân cần đặt kéo dài cần làm giảm nguy cơ nhiễm trùng (Class III, Level C).
Điều trị xuất huyết não
Xuất huyết não là tình trạng máu thoát vào và lan tỏa trong nhu não, sau đó được bao bọc lại bởi một vỏ màng tân tạo còn gọi khối máu tụ. Xuất huyết não chiếm từ 8 – 13% toàn bộ Tai biến mạch máu não, thường gấp 2 lần xuất huyết khoang dưới nhện. Tỷ lệ chết hay tàn phế nặng nề hơn nhồi máu não và xuất huyết khoang dưới nhện. 50% trường hợp do ảnh hưởng tăng huyết áp mãn tính trên các động mạch xuyên trong sọ.
Phân loại:
Xuất huyết não nguyên phát 80%
- Tăng huyết áp
- Bệnh mạch máu não dạng bột (Cerebral amyloid angiopathies)
Xuất huyết não thứ phát 20%
- Dị dạng mạch máu
- Tổ chức tân tạo (Neoplasms)
- Rối loạn đông máu
- Điều trị thuốc chống đông hay tiêu huyết khối
- Thuốc (cocaine, amphetamine)
- Chấn thương
Dịch tễ học và nguyên nhân:
Theo số liệu thống kê của NINDS Stroke Data Bank từ năm 1983-1986, trong 1805 trường hợp Tai biến mạch máu não, nhồi máu não 70%, xuất huyết não 27% và 3% thuộc các thể khác. Hàng năm tại Hoa kỳ có khoảng 795.000 trường hợp Tai biến mạch máu não, Xuất huyết não chiếm 9% và xuất huyết khoang dưới nhện 3%, dự kiến đến năm 2050 Xuất huyết não có thể tăng lên 100%. Trên thế giới nguy cơ Xuất huyết não từ 10-20/100 000 dân, tỷ lệ cao ở người Mỹ da đen và Nhật bản. Người da trắng 13,5/100000 dân, Mỹ da đen 38/100000 dân và Nhật bản 55/100000 dân. Lớn tuổi và tăng huyết áp là yếu tố nguy cơ quan trọng nhất, nam giới dễ mắc bệnh hơn. Dùng kháng đông gia tăng nguy cơ Xuất huyết não 6-11 lần, điều trị tiêu huyết khối tỷ lệ Xuất huyết não 6,4%, hầu hết xuất huyết thùy và 20% xảy ra ngoài vùng nhồi máu.
Yếu tố nguy cơ cao Xuất huyết não + Tăng huyết áp (đặc biệt kiểm soát kém)
+ Sử dụng kháng đông + Bệnh nhân có nhiều yếu tố nguy cơ + Tuổi >55 tuổi
+ Bệnh nhân có bệnh lý vi mạch não(bệnh mạch máu não dạng bột)
+ Chủng tộc(người Mỹ gốc châu Phi, Tây ban nha, châu Á đặc biệt ở Nhật)
+ Nghiện rượu + Bệnh nhân sa sút trí tuệ + Bệnh nhân suy gan, suy thận + Dị dạng mạch máu (Moyamoya / aneurysms)
+ Nhiễm trùng: viêm mạch, phình mạch nấm + Huyết khối tĩnh mạch não + Hút thuốc lá + Đái tháo đường + Di truyền: Apolipoprotein E s4
Vị trí xuất huyết:
Vị trí xuất huyết có thể xác định căn nguyên + Xuất huyết thuỳ: Bệnh mạch máu não dạng bột người lớn tuổi, tích tụ beta-amyloid ở mạch máu vỏ não và màng não(màng nuôi và màng nhện), phối hợp tuổi tác. Xuất huyết thuỳ người trẻ do dị dạng động tĩnh mạch, u hang mạch máu (cavernous hemangioma).
+ Xuất huyết không ở thuỳ não: Xuất huyết do tăng huyết áp, kết hợp xơ vữa mạch tăng huyết áp. Vị trí nhân bèo, cầu não, đồi thị, tiểu não, 50% tử vong trong 30 ngày.
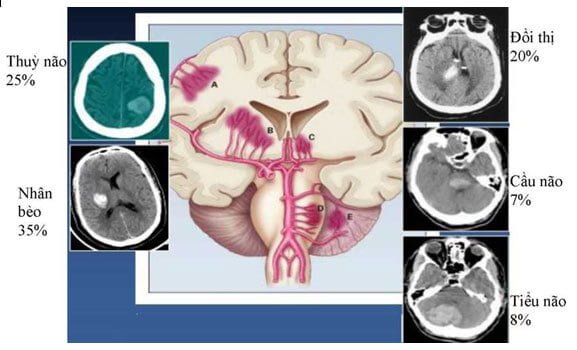
- Sinh lý bệnh :
Xuất huyết vào nhu mô não gây phù độc tế bào và phù mạch máu, tiếp theo là ảnh hưởng đáp ứng viêm nhiễm và các chất thoái hoá của máu. Tăng áp lực nội xảy ra do hiệu ứng choáng chổ của khối máu tụ, phù xung quanh khối máu tụ, xuất huyết lan vào não thất và tràn dịch não thất. Hâu quả cuối cùng giảm tưới máu khu trú và thoát vị não. Phù phát triển quanh khối máu tụ xảy ra sau xuất huyết, cao điểm trong vài ngày và giảm dần trong 2 tuần. Phù nặng kích thước có thể lớn hơn khối máu tụ.
+ Cơ chế thành lập phù não sau xuất huyết: Áp lực thủy tỉnh(hydrostatic) và co cục máu trong vài giờ đầu gây phù chất trắng. Trong giờ đầu có thể không ảnh hưởng đến hàng rào máu não. Sự họat hóa dòng thác đông máu và hình thành thrombin gây phù não do phá vỡ hàng rào máu não. Phù do áp lực thủy tỉnh và co cục máu xảy ra rất sớm trong vài giờ đầu, phù do thrombin gây ra cao điểm 48 giờ sau xuất huyết. Hủy hồng cầu và nhiễm độc hemoglobin xảy ra trễ từ 3-7 ngày.
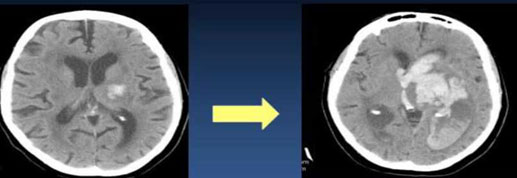
+ Sự lan rộng khối máu tụ: 72% khối máu tụ phát triển trong 24 giờ đầu, 38% tăng thể tích (>33%) trong 24 giờ và 26% các trường hợp này tăng trong 1 giờ đầu.
Lâm sàng
Các dấu hiệu thần kinh khu trú xảy ra đột ngột, diễn tiến từ vài phút đến vài giờ. Thay đổi ý thức 82%, trên 75% có liệt nửa người, 63% đau đầu và nôn 22%. Co giật chỉ chiếm 6% ở bệnh nhân xuất huyết thùy. Các dấu thiếu hụt thần kinh tiến triển sớm có thể đề nghị Xuất huyết não, ngược với thiếu máu hay xuất huyết khoang dưới nhện, 1/3 trường hợp có triệu chứng tối đa ngay từ đầu và 2/3 có triệu chứng tiến triển.
+ Xuất huyết thùy: Đau đầu bên xuất huyết, thiếu hụt vận động, cảm giác và thị trường + Xuất huyết tiểu não: buồn nôn, nôn, thất điều, hôn mê + Xuất huyết cầu não: Hôn mê, liệt tứ chi, đồng tử co nhỏ (pinpoint)
Cận lâm sàng
- CT không cản quang xác định kích thước và vị trí xuất huyết, loại từ u não, dị dạng động tĩnh mạch. CT có thể phát hiện các biến chứng như: tụt não, chảy máu não thất hay tràn dịch não thất.
- Cộng hưởng từ (MRI) trong 6giờ đầu khi phát bệnh MRI chính xác hơn CT trong xác định xuất huyết não cũ, các bệnh lý về dị dạng mạch máu, đặc biệt u mạch hang. Tuy nhiên, MRI không khả thi ở những bệnh nhân có chống chỉ định, rối loạn của hệ thống huyết học, suy giảm ý thức, nôn ói, lo âu.
- Xét nghiêm công thức máu, PT/PTT, ion đồ, điện tim và x quang phổi.
- Dự hậu xuất huyết não
Tỷ lệ tử vong ở Hoa kỳ 35-52% tử vong trong tháng đầu, phân nữa bệnh nhân tử vong xảy ra trong 48 giờ đầu. Tự sinh hoạt trong 30 ngày là 10% và trong 6 tháng 20% .
+ Tiên lương xấu:
- Thể tích > 90 cm3 hầu hết tử vong 100%
- Thể tích > 60 cm3 + GCS(Glasgow Coma Scale) < 8: trên 90% chết trong 30 ngày
- Thể tích > 30 cm3 : 1 / 71 tự sinh hoạt trong 30 ngày + Tiên lượng tốt:
- Thể tích < 30 cm3 + GCS > 9: 19% chết trong 30 ngày
Các yếu tố tiên lượng dự hậu Xuất huyết não: Thể tích khối máu tụ, GCS, tuổi, vị trí xuất huyết (xuất huyết hố sau), gia tăng phù não(lệch đường giữa, tụt não).
Điều trị xuất huyết não
Cơ sở bằng chứng điều trị Xuất huyết não hiện nay không có nghiên cứu ngẫu nhiên có đối chứng, không chứng minh được ích lợi điều trị nội hay ngoại khoa.
+ Điều trị nội khoa Xuất huyết não:
- Bệnh nhân Xuất huyết não cần phải theo dõi và kiểm soát trong đơn vị săn sóc đặc biệt vì tình trạng bệnh cấp tính, sự tăng áp lực nội sọ, huyết áp, cần đặt nội khí quản hỗ trợ hô hấp và nhiều biến chứng nội khoa.(Class I, Level B).
- Dùng thuốc chống động kinh thích hợp ở những bệnh nhân Xuất huyết não có động kinh (Class I, Level B)
- Điều trị nguyên nhân gây sốt, dùng thuốc hạ sốt cho những bệnh nhân Xuất huyết não có sốt. (Class I, Level C)
- Đường huyết > 140mg% liên tục trong 24giờ đầu sau đột quị liên quan đến dự hậu xấu. Cũng như trong nhồi máu não dùng Insuline khi đường huyết >180mg%, có thể >140mg%.(Class Ila, Level C)
- Hiện nay các khuyến cáo về dùng thuốc kiểm soát HA còn nhiều bàn cãi, cho đến khi có bằng chứng trên cơ sở các nghiên cứu, cần phải điều trị huyết áp, có thể tham khảo như sau (Class Ilb, Level C):
Khuyến cáo điều trị tăng huyết áp trong Xuất huyết não tự phát
- Nếu HATT > 200mmHg hay HATB> 150mmHg, TTM thuốc hạ áp và theo dõi HA mỗi 5 phút bằng
- Nếu HATT > 180mmHg hay HATB> 130mmHg có bằng chứng hay nghi ngờ tăng áp lực nội sọ(ALNS), theo dõi ALNS, TM hay TTM thuốc hạ áp để duy trì áp lực tưới máu (CPP) > 60-80 mmHg
- Nếu HATT > 180mmHg hay HATB> 130mmHg, không có bằng chứng hay không nghi ngờ tăng ALNS, hạ áp ở mức vừa phải, TM hay TTM thuốc hạ áp để có HATB 110mmHg hay HA mục tiêu là 160/90mmHg, khám lâm sàng mỗi 15 phút.
| Thuốc | Liều bolus tĩnh mạch | Tốc độ truyền liên tục |
| Labetalol | 5 – 20 mg mỗi 15 phút | 2 mg/phút (tối đa 300 |
| mg/ngày) | ||
| Nicardipine | Không cung cấp | 5 -15 mg/giờ |
| Esmolol | 250 |!g/kg bơm TM liều tải | 25 – 300 μg / kg/phút |
| Enalapril | 1.25 to 5 mg bơm TM / 6 giờ* | Không cung cấp |
| Hydralazine | 5 – 20 mg bơm TM /30 phút | 1.5 – 5 μg /kg/phút |
| Nipride | Không cung cấp | 0.1 – 10 ^g / kg/phút |
| Nitroglycerin | Không cung cấp | 20 – 400 μg/min |
Điều trị tăng HA phải thực hiện lâu dài vì nó giảm tỉ lệ Xuất huyết não tái phát.(Class I, Level B)
- Cũng như các bệnh nhân nhồi máu não, bệnh nhân Xuất huyết não cần được vận động sớm và phục hồi chức năng khi các triệu chứng lâm sàng ổn định. (Class I, Level C)
+ Điều trị biến chứng:
- Điều trị tăng áp lực nội sọ: Thực hiện từng bước, đầu tiên là các biện pháp đơn giản như nằm đầu cao, giảm đau, an thần. Các biện pháp mạnh hơn làm giảm áp lưc nội sọ bằng lợi tiểu thẩm thấu (Mannitol, dung dịch muối ưu trương), dẫn lưu DNT bằng đặt catheter vào não thất, phong bế thần kinh cơ, thở tăng thông khí. Cần theo dõi áp lực nội sọ và duy trì áp lưc tưới máu não >70 mmHg (Class IIa, Level B).
- Yếu tố VIIa: Điều trị với rFVIIa trong 3-4 giờ đầu sau Xuất huyết não để làm chậm diễn tiến chảy máu đang có nhiều hứa hẹn trong giai đoạn II. Tuy nhiên, tính hiệu quả và an toàn phải được tiến hành thử nghiệm giai đoạn III trước khi dùng ở người (Class IIb, Level B).
- Thuốc chống động kinh: Điều trị phòng ngừa sớm với thuốc chống động kinh trong thời gian ngắn sau đột quị có thể giảm nguy cơ động kinh sớm ở bệnh nhân xuất huyết thùy. (Class IIb, Level C)
- Ngăn ngừa huyết khối tĩnh mạch sâu và thuyên tắc phổi: Bệnh nhân Xuất huyết não có liệt nửa người cần phải đè ép bằng hơi(pneumatic compression ) ngắt quãng để ngăn ngừa huyết khối thuyên tắc tĩnh mạch(Class I, Level B). Sau khi có bằng chứng của sự ngưng chảy máu não, dùng heparin trọng lượng phân tử thấp(LMW- heparin) hoặc không phân nhánh có thể được xem xét ở bệnh nhân Xuất huyết não có liệt nửa người vào ngày thứ 3-4 (Class IIb, Level B), liều dùng 5000đơn vị x 3 lần/ngày (TDD). Bệnh nhân Xuất huyết não có huyết khối cấp đoạn gần tĩnh mạch, đặc biệt có triệu chứng lâm sàng hay dưới lâm sàng của thuyên tắc phổi, có thể xem xét gắn máy lọc tĩnh mạch chủ trên(vena cava filter)(Class IIb, Level C)
Việc thêm thuốc chống huyết khối vài tuần hay hơn sau khi gắn lọc tĩnh mạch chủ trên nên được xem như là nguyên nhân gây Xuất huyết não tái phát( thoái hóa amyloid tăng nguy Xuất huyết não tái phát hơn so với tăng huyết áp), các điều kiện phối hợp tăng huyết khối động mạch (vd: rung nhĩ) tổng trạng sức khỏe và xoay trở của bệnh nhân (Class IIb, LevelB)
Xuất huyết não liên quan đến dùng kháng đông và tiêu sợi huyết:
- Protamine sulfat dùng để giảm Xuất huyết não do heparin và liều lượng phụ thuộc vào thời gian ngưng heparin (Class I,Level B).
- Bệnh nhân dùng warfarin gây Xuất huyết não phải được điều trị với vitamin K(10mg TM) và yếu tố đông máu (Class I, Level B). Phức hợp Prothombin (II,VII,X), phức hơp yếu tố IX (II,VII,IX,X), rFVIIa có thể làm INR trở về bình thường nhanh với thể tích cần dùng thấp hơn huyết tương tươi đông lạnh (FFP) nhưng gia tăng nguy cơ huyết khối, FFP gây tăng thể tích tuần hoàn và mất nhiều thời gian để truyền. (ClassIIb, Level B)
- Dùng chống huyết khối trên bệnh nhân Xuất huyết não do thuốc chống huyết khối: Tùy thuộc vào nguy cơ huyết khối- thuyên tắc động- tĩnh mạch, Xuất huyết não tái phát, tình trạng bệnh nhân. Đối với những bệnh nhân có nguy cơ tương đối thấp về nhồi máu não(Rung nhĩ nhưng không có nhồi máu não trước đó), thoái hóa dạng bột (bệnh nhân già với Xuất huyết não thùy), bệnh nhân có chức năng thần kinh xấu thì chống kết tập tiểu cầu nên được lựa chọn để phòng ngừa nhồi máu não thứ phát hơn là Những bệnh nhân có nguy cơ cao về huyết khối- thuyên tắc, wafarin có thể xem xét và bắt đầu lại sau 7-10 ngày(Class IIb, Level B).
- Những bệnh nhân Xuất huyết não do thuốc tiêu sợi huyết, điều trị khẩn cấp theo kinh nghiêm bổ sung các yếu tố đông máu (yếu tố VIII, Fibrinogen) và truyền tiểu cầu.(Class IIb, Level B).
+ Phẫu thuật ở bệnh nhân Xuất huyết não:
- Bệnh nhân xuất huyết tiểu não> 3cm với tình trạng thần kinh xấu đi hay chèn ép thân não có hay không tràn dịch não thất do tắc nghẽn phải được phẫu thuật càng sớm càng tốt (Class I, Level B)
- Mặc dù truyền urokinase vào khối máu tụ trong vòng 72giờ có thể làm giảm khối máu tụ nhưng lại làm tăng tỉ lệ tử vong, chảy máu tái phát, không cải thiện dự hậu, ích lợi chưa rõ.(Class IIb, Level B)
- Các can thiệp xâm lấn tối thiểu làm giảm cục máu đông bằng nhiều phương pháp, nhưng hiện nay lợi ích vẫn chưa rõ ràng. (Class IIb, Level B)
- Bệnh nhân có xuất huyết thùy vùng trên chẩm, d= 1cm, ở nông, có thể xem xét mở sọ lấy cục máu (Class IIb, Level B)
- Mở sọ lấy máu tụ thường qui cho những bệnh nhân Xuất huyết não vùng trên chẩm trong vòng 96 giờ khởi phát thì không được khuyến cáo (Class III, Level A).
- Thời điểm phẫu thuật hiện tại chưa có bằng chứng rõ ràng về việc phẫu thuật sớm giúp cải thiện dự hậu và tỉ lệ tử vong. Việc phẫu thuật trong vòng 12giờ, đặc biệt là các phẫu thuật ít xâm lấm có nhiều bằng chứng ủng hộ nhất, nhưng số bệnh nhân được điều trị trong thời gian này rất ít. (Class IIb, Level B). Những bệnh nhân phẫu thuật rất sớm có liên quan tăng nguy cơ xuất huyết tái phát (Class Iib, Level B)
- Bệnh nhân hôn mê với xuất huyết não sâu, phẫu thuật làm dự hậu xấu hơn và không được khuyến cáo(Class III, Level A).
- Phẫu thuật giải ép: Vài dữ liệu gần đây cho thấy khả năng phẫu thuật giải ép có cải thiện dự hậu.(Class IIb, Level B)
Phụ lục:
Bảng xếp loại và mức độ của bằng chứng (Hiệp hội Tim mach Hoa kỳ-AHA)
Xếp loại bằng chứng
+ Class I Đồng ý điều trị có lợi và có hiệu quả
+ Class II Bằng chứng còn mâu thuẫn và/hay ý kiến không thống nhất về ích lợi/hiệu quả điều trị.
- Class Ila bằng chứng thiên về điều trị.
- Class IIb ích lợi/hiệu quả không có bằng chứng
+ Class IIIBằng chứng và/hay đồng ý chung điều trị không ích lợi/hiệu quả và một vài trường hợp có hại.
Mức độ bằng chứng
+ Level A: dữ liệu từ nhiều nghiên cứu ngẫu nhiên.
+ Level B: dữ liệu từ một nghiên cứu ngẫu nhiên hay không ngẫu nhiên + Level C: ý kiến đồng thuận của các chuyên gia.
