Cần phải nhắc lại là để điều trị đái tháo đường có kết quả luôn là sự kết hợp giữa bộ ba: Chế độ ăn uống, chế độ luyện tập và cách dùng thuốc.
Mục lục
Chế độ ăn của người mắc bệnh đái tháo đường type 2
Ảnh hưởng của thực phẩm hấp thu qua đường tiêu hoá đến glucose máu sau ăn
Carbohydrat
- Người không mắc bệnh đái tháo đường:
Sau khi ăn từ 1 đến 3 giờ, nồng độ glucose máu tăng từ 0,5-2,8 mmol/l. Đây là một quá trình sinh lý bao gồm các hiện tượng: Tăng tiết insulin ức chế giải phóng các sản phẩm glucose, tăng tổng hợp glycogen tại gan, tăng thu nhập glucose ở cơ xương. Kết quả là duy trì được lượng glucose máu hằng định.
- Người mắc bệnh đái tháo đường
Tuỳ theo thể đái tháo đường mà có sự đáp ứng khác nhau của các hormon nội sinh. Ví dụ với người đái tháo đường type 2 trong khi glucose máu tăng vẫn có insulin bài tiết góp phần duy trì glucose máu ổn định, còn ở người mắc bệnh đái tháo đường typ 1 thì không còn khả năng này; bên cạnh đó các đáp ứng của các hormon đối lập khác ở người đái tháo đường typ 1 cũng không ổn định, phần lớn thay đổi theo thời gian mắc bệnh.
Protein
Bình thường khi lượng protein tăng lên trong máu sẽ kích thích bài tiết cả insulin lẫn glucagon.
Lipid
Lượng acid béo tự do lưu hành có ảnh hưởng lớn đến quá trình chuyển hóa đường. Tăng nồng độ acid béo tự do cũng gây ra những ảnh hưởng bất lợi trong quá trình duy trì lượng glucose máu của cơ thể. Ngoài ra nếu tỷ lệ chất béo cao trong khẩu phần ăn sẽ làm chậm quá trình làm rỗng dạ dày, người ta thấy glucose máu sau ăn ở những người ăn chế độ có tỷ lệ chất béo cao trong khẩu phần, đỉnh nồng độ đường cao trong máu bị chậm lại từ 30 đến 60 phút so với bữa ăn thông thường.
Chế độ ăn với người đái tháo đường type 2
Khác với đái tháo đường typ 1 mục đích của chế độ ăn nói riêng và điều trị nói chung của người mắc bệnh đái tháo đường type 2 là phải đạt được mục đích giảm cân, nhất là đối với người thừa cân, béo phì.
Những cân nhắc đặc biệt trong duy trì chế độ ăn
Trên thực tế đây là những nguyên tắc thiết lập chế độ dinh dưỡng cho người mắc bệnh đái tháo đường. Chế độ ăn trong đái tháo đường là một biện pháp điều trị. Trong lịch sử phát triển, chế độ dinh dưỡng cho người đái tháo đường qua nhiều thay đổi, tuỳ thuộc vào sự phát triển của khoa học, của những hiểu biết về bệnh đái tháo đường. ở đây chỉ xin giới thiệu những quy ước để người bệnh dễ thực hiện.
– Ăn không chỉ là nhu cầu để duy trì sự sống mà còn là một sự hưởng thụ hạnh phúc của con người.
- Bệnh đái tháo đường không ngăn cản người bệnh được thưởng thức những cơ hội đặc biệt trong gia đình, xã hội và tôn giáo.
- Cũng không nên quan niệm rằng chế độ ăn của người đái tháo đường là tốn kém. Trong thực tế, ngày nay chế độ ăn của người đái tháo đường là phù hợp với điều kiện thực tế thu nhập của đa số người mắc bệnh đái tháo đường ở nước ta.
- Để có chế độ ăn thích hợp cần có sự hợp tác chặt chẽ giữa thày thuốc (kể cả chuyên khoa dinh dưỡng) và người bệnh. Sự ân cần, thông cảm, tỉ mỉ và kiên trì là điều kiện để đảm bảo có một chế độ ăn phù hợp cho mỗi cá thể .
- Một chế độ ăn thích hợp phải đáp ứng được các yêu cầu :
+ Đủ năng lượng cho hoạt động sống bình thường, chế độ này phải đáp ứng phù hợp với những hoạt động khác như luyện tập thể lực, hoặc những thay đổi điểu kiện sống v.v.
+ Tỷ lệ thành phần các chất đạm, mỡ, đường cân đối.
+ Đủ vi chất.
+ Chia nhỏ bữa ăn cho phù hợp, không làm lượng glucose máu tăng đột ngột.
+ Phối hợp với thuốc điều trị (nếu có).
Tại sao việc ăn theo chế độ lại quan trọng như vậy ? Đó là vì
- Không để tạo ra sự dư thừa năng lượng. Thừa năng lượng là nguyên nhân gây ra thừa cân, béo phì? Cũng là nguyên nhân gây ra hoặc làm nặng thêm các bệnh khác như rối loạn chuyển hóa lipid, tăng acid uric v.v. làm bệnh đái tháo đường nặng thêm lên nhiều lần.
- Có ăn đúng chế độ mới duy trì được lượng glucose máu phù hợp, không gây thừa, gây nhiễm độc đường hoặc không gây ra hạ đường máu do thực hiện chế độ ăn khắc khổ, thiếu năng lượng.
Như vậy, không thể có một chế độ ăn chung cho tất cả mọi người mắc bệnh đái tháo đường. Một chế độ ăn phù hợp riêng cho mỗi người phải dựa vào đặc điểm nghề nghiệp, sở thích cá nhân, đặc điểm hấp thu thức ăn của cá nhân đó, thậm chí phải dựa trên cơ sở phong tục tập quán của mỗi dân tộc, mỗi địa phương. Để có một chế độ như vậy, cần có sự kết hợp chặt chẽ giữa thầy thuốc và người bệnh, cần phải có thời gian để đánh giá cho đúng.
Ăn như thế nào là đủ?
Trước đây quan niệm là “Đủ nhu cầu calo cho hoạt động bình thường của người bệnh. Trong những trường hợp đặc biệt khác như lao động nặng nhọc, luyện tập thể thao v.v. cần bổ sung thêm một lượng calo cho thích hợp”.
Ngày nay ngoài những yêu cầu trên điều cần bổ sung thêm là phải đảm bảo đủ các vitamin và khoáng chất vi lượng.
Theo nhiều nghiên cứu nhu cầu năng lượng đảm bảo cho hoạt động của một người bình thường ở nữ là từ 30 – 35 calo/kg/ngày; ở nam là từ 35 – 40 calo/kg/ngày. Ví dụ, một người bệnh nữ nặng 50kg, cần tổng lượng calo là 1500 – 1750 calo/24giờ. Tổng lượng calo này lại được chia ra với các tỷ lệ khác nhau về đường, mõ, đạm cho phù hợp.
Một số khái niệm
Chế độ ăn xơ
Thành phần thực vật trong chế độ ăn này chiếm chủ yếu như cellulose, kẹo cao su và pectin.
- Các chất xơ đặc như cellulose hoặc bán cellulose như cám, có xu hướng tăng thời gian vận chuyển qua ruột non, loại này có thể có ích cho chức năng đại tràng.
- Các chất xơ lỏng: như gum và pectin thường thấy trong đậu và bột yến mạch, vỏ táo. Chúng đều có xu hướng giảm thời gian vận chuyển qua dạ dày và ruột để hấp thu glucose thấp hơn và hạn chế được sự tăng glucose máu.
Chỉ số glucose máu
ơenkin (1981) đưa ra chỉ số glucose máu (Glycemic Index – GI) để tìm mối liên quan giữa các thực phẩm có lượng carbohydrat khác nhau. Theo Jenkin, GI là mức glucose máu 3 giờ sau ăn của một thức ăn định nghiên cứu có chứa 50g carbohydrat với mức glucose máu 3 giờ sau ăn được coi là glucose máu (g/1), trục hoành là thời gian (giờ), Sl là diện tích glucose máu của thực phẩm định nghiên cứu, S2 là diện tích thức ăn chuẩn thì.
GI = S1/S2 * 100.
Trước đây thực phẩm chuẩn thường là glucose, hiện nay người ta lấy bánh mì trắng làm thực phẩm chuẩn.
Dùng các loại thức ăn có chỉ số GI thấp trong đái tháo đường type 2 sẽ dễ kiểm tra glucose máu hơn, cải thiện chuyển hóa lipid tốt hơn (bảng 6.1).
Bảng 6.1. Chỉ số glucose máu của một số loại thức ăn
| Thức ăn | GI % | Ghi chú |
| Họ đậu | 15-45 | Đậu lăng 30% |
| Các sản phẩm sữa | 30-40 | Sữa không kem, kem lạnh |
| Trái cây | 45-65 | Cam, táo tây, nho, chuối |
| Bánh quy | 50-65 | |
| Ngũ cốc | 40-70 | Mì sợi, mì trắng, gạo đỏ,bánh mì 68%, gạo trắng 70% |
| Đường tinh | 20-100 | Fructose, saccharose, glucose |
| Các loại củ | 45-90 | Khoai lang, sắn (mì 50%), khoai tây 65 – 80% , cà rốt 90% |
Các thực phẩm được chia theo mức độ của GI:
- GI cao: Đường, đỗ có đường, mật ong, khoai tây nghiền luộc, bánh mì trắng, chuối.
- GI vừa: Gạo (cơm), bánh quy, bánh ngọt.
- GI thấp: Mì sợi, tấm, sữa không đường, sữa chua, rau khô, đậu lăng, táo tây, cam.
Nhu cầu và tỷ lệ các chất dinh dưỡng của người mắc bệnh đái tháo đường type 2
Nhu cầu về dinh dưỡng ở người đái tháo đường
Cũng giống như người bình thường, có sự thay đổi ở những cá thể khác nhau. Khi lập chế độ dinh dưỡng cần lưu ý:
- Tuỳ theo tuổi: Tuổi đang lớn cần calo nhiều hơn người lớn tuổi.
- Tuỳ theo công việc.
- Tuỳ theo thể trạng.
Tỷ lệ các chất dinh dưỡng
Nguyên tắc : Phải hạn chế glucid.
Không thể bỏ chất béo, tuy chất béo dễ gây xơ vữa động mạch (nhất là chất béo bão hoà) nhưng lại là chất cung cấp nhiều năng lượng.
- Protein:
Lý tưởng là lượng protein 0,8 g/kg/ngày.
Các trường hợp phải được tăng cường là :
+ Phẫu thuật lượng protein từ 2 – 4 g/kg/ngày.
+ Có thai lượng protein 6 g/ngày.
+ Cho con bú: nếu < 6 tháng lượng protein từ 15 – 20 g/ngày; nếu > 6 tháng lượng protein từ 12 – 15 g/ngày.
+ Vận động viên lượng protein từ 1,2 – 1,5 g/ngày.
Ngoài nguồn protein động vật phải có nguồn protein thực vật.
- Lipid
Thường chiếm tỷ lệ 15 – 20% tuỳ theo tập quán ăn uống và điểu kiện địa lý. Nhưng lượng acid béo bão hoà luôn <10%.
- Glucid
Tỷ lệ chung có thể từ 60 – 65%.
Nguyên tắc chung đối với glucid là sử dụng tối đa đường đa, hạn chế đường đơn.
- Một số khuyến cáo về tỷ lệ thành phần bữa ăn cho người mắc bệnh đái tháo đường:
Để tiện tham khảo chúng tôi xin giới thiệu với bạn đọc một số khuyến cáo về tỷ lệ các chất chính trong chế độ ăn (bảng 6.2).
Bảng 6.2. Tỷ lệ các thành phần thức ăn trong chế độ ăn.
| Thành phần | Theo ADA % | Theo các tài liệu khác (%) |
| Glucid | 50-60 | 55 – 60[1] |
| Protid | 15-20 | 15-20 |
| Lipid | 35 | 30[2] |
* Việt Nam đề nghị từ 60 – 65%. ** Việt Nam đề nghị từ 15 – 20%.
- Điều chỉnh nhu cầu năng lượng
Trong một số trường hợp cần điều chỉnh mức năng lượng cho phù hợp với đặc điểm nghề nghiệp (Bảng 6.3).
Bảng 6.3. Thay năng lượng khuyến cáo cho các mức lao động.
| Mức lao động | Nam (Kcal/kg) | Nữ (Kcal/kg) |
| Tĩnh tại | 30 | 25 |
| Vừa | 35 | 30 |
| Nặng | 45 | 40 |
- Các thức ăn cùng nhóm có thể thay nhau:
Glucid: Ngũ cốc và sản phẩm từ ngũ cốc, rau, củ trái cây.
Protid: Thịt, cá, thuỷ sản và các sản phẩm chế biến.
Lipid: Dầu mỡ.
Sữa và các sản phẩm từ sữa.
Đường, bánh, mứt, kẹo.
Rượu và đồ uống.
- Phân loại thức ăn nên chọn theo hàm lượng glucid:
< 5% glucid: Đa số là rau xanh, ăn tự do.
Từ 10% đến 20% glucid: Ản hạn chế.
> 20% glucid: Không ăn.
- Vitamin và các vi chất khác:
Đặc biệt chú ý việc bồi phụ kali, một chất điện giải thường có nồng độ thấp ở người đái tháo đường. Kali thường có hàm lượng cao trong các thức ăn như cá biển. Ngược lại, nên hạn chế natri.
Vitamin, có nhiều trong rau quả tươi, vốn rất nhiều ở nước ta.
Phân bố bữa ăn
Mục đích là duy trì hàm lượng glucose trong máu tương đối ổn định không để xảy ra tăng glucose máu đột ngột sau ăn.
Tránh hạ glucose máu ban đêm, tránh hiện tượng Somogy vào buổi sáng (tăng glucose máu thứ phát sau hạ glucose máu).
Trong thực tế người ta vẫn duy trì 3 bữa ăn chính sáng, trưa , tối, còn việc thực hiện các bữa phụ vào giữa buổi sáng, giữa buổi chiều nhiều khi khó thực hiện ở một số đối tượng, bữa ăn nhẹ trước khi đi ngủ là cần thiết vì tránh được tai biến hạ glucose máu ban đêm và hiệu ứng Somogy vào buổi sáng hôm sau.
Luyện tập
– Phải coi luyện tập là một biện pháp điều trị, phải thực hiện nghiêm túc theo trình tự được hướng dẫn.
– Có sự phân biệt về mức độ và hình thức luyện tập giữa người bệnh đái tháo đường typ 1 và đái tháo đường type 2.
– Luyện tập phải phù hợp với lứa tuổi, tình trạng sức khỏe và sở thích cá nhân.
– Nên tập những môn rèn luyện sự dẻo dai bền bỉ hơn là những môn cần sử dụng nhiều thể lực.
Những việc cần làm trước khi luyện tập :
– Đánh giá sự kiểm soát glucose máu.
– Có hay không các biến chứng của đái tháo đường.
– Tình trạng tim mạch, huyết áp, trí nhố.
– Tình trạng bàn chân và tuần hoàn ngoại vi.
– Tình trạng đáy mắt.
– Hướng dẫn người bệnh tự theo dõi trước và sau luyện tập.
– Cần lưu ý ở người cao tuổi bị mắc đái tháo đường type 2 khi luyện tập vì người cao tuổi thường có nhiều bệnh tiềm ẩn đi kèm. Do vậy phải thăm khám kĩ để thiết lập chế độ luyện tập phù hợp. Thường những người cao tuổi chỉ có tăng glucose máu nhẹ, chỉ cần điều chỉnh bằng chế độ ăn và chế độ luyện tập là đủ để đưa nồng độ glucose máu trở về bình thường. Trường hợp này ít khi xảy ra hạ glucose máu khi luyện tập.
Mục đích rèn luyện ở người đái tháo đường type 2:
– Có tác dụng điều chỉnh glucose máu thông qua việc làm giảm tình trạng kháng insulin nhò:
+ Giảm cân nặng, nhất là những đối tượng thừa cân, béo phì.
+ Giảm kháng insulin.
Để đạt được mục đích này hàng ngày phải luyện tập vào khoảng 30 – 45 phút, một tuần tập ít nhất là từ 4 đến 5 ngày.
Thuốc điều trị trong đái tháo đường type 2
1. Mục đích
– Giảm cân nặng (với người béo) hoặc không tăng cân (với người không béo).
– Duy trì được lượng glucose máu khi đói, glucose máu sau ăn gần như mức độ sinh lý, đạt được mức HbA1c lý tương, sẽ giảm được các biến chứng có liên quan đến đái tháo đường, giảm tỷ lệ tử vong do đái tháo đường.
2. Nguyên tắc
– Thuốc phải kết hợp với chế độ ăn và luyện tập (hình 6.6).
– Phải phối hợp điều trị hạ glucose máu, điều chỉnh các rối loạn lipid, duy trì số đo huyết áp hợp lý, chống các rối loạn đông máu…
– Khi cần phải dùng insulin.
3. Các thuốc hạ glucose máu
(1) Metformin
Một trong những thuốc điều trị chính của đái tháo đường type 2 đã có từ 30 năm trước đây, đó là các loại viên Glucophage 500 mg, 850mg, 1000 mg.
Liều khởi đầu viên 500 hoặc 850mg (1 viên/ngày).
Liều tối đa: 3000 mg chia 3 lần một ngày (2 viên X 3 lần/ngày).
metformin tác động chủ yếu là ức chế sản xuất glucose từ gan nhưng cũng làm tăng tính nhạy của insulin ngoại vi. Tác động hạ glucose trong khoảng 2-4 mmol/l và giảm HbA1c đến 2%. Vì nó không kích thích tuy chế tiết insulin nên không gây hạ glucose máu khi sử dụng đơn độc.
Metformin còn được dùng trong điều trị thừa cân, béo phì, để duy trì hoặc làm giảm cân nặng, thuốc còn có tác động có lợi đến giảm lipid máu.
metformin có thể gây ra tác dụng phụ đường tiêu hoá, nên dùng cùng bữa ăn và bắt đầu bằng liều thấp (500 mg/ngày). Ngưỡng liều hiệu quả lâm sàng trong khoảng 1500 mg đến 2000 mg/ngày, và liều tối đa là 3000 mg/ngày.
Hiện tại, việc chỉ định metformin cho người bệnh ngày càng mở rộng. Ngoài tác dụng điều trị phòng chống đái tháo đường ở người bệnh béo phì, người mắc hội chứng chuyển hóa, người ta đã chỉ định metformin cho người bệnh đái tháo đường thể béo ở lứa tuổi vị thành niên, người đái tháo đường type 2 có bệnh tim mạch vì thuốc có khả năng cải thiện tình trạng của lớp nội mạc mạch máu, giảm các AGE, tăng cường các vi tuần hoàn. Thậm chí có nghiên cứu (ở Canada) còn cho thấy có thể chỉ định cho người đái tháo đường typ2 có suy tim (giai đoạn còn bù). Đi xa hơn nữa, các nghiên cứu ở Hoa Kỳ và Philipine, còn sử dụng cả metformin cho phụ nữ thừa cân, béo phì mang thai hoặc đái tháo đường thai kì. Tuy nhiên những chỉ định này còn đang trong giai đoạn nghiên cứu, không nên chỉ định rộng rãi cho người bệnh.
Chống chỉ định của metformin là suy tim nặng, bệnh gan (kể cả nghiện rượu), bệnh thận (creatinin máu > 160 μmol/l), người có tiền sử nhiễm toan lactic, do làm tăng nguy cơ nhiễm acid lactic. Metformin có được sử dụng để điều trị tăng glucose máu trong khi mang thai, nhất là ở người thừa cân, béo phì hay không?. Đây vẫn là cuộc tranh cãi chưa có lời giải đáp thoả đáng.
(2) Sulphonylurea
Sulphonylurea kích thích tuỵ tiết insulin. Tác động làm giảm glucose trung bình là 50 — 60 mg/dl, giảm HbA1c tới 2%. Sulphonylurea được dùng thận trọng với người già, người bị bệnh thận (creatinin máu > 200 μmol/l) hoặc rối loạn chức năng gan khi đó liều thuốc cần được giảm đi.
Ngày nay người ta còn thấy những tác động ngoại tuỵ của các thuốc nhóm Sultonylurea. Các ảnh hưởng này được chia ra theo mức độ ảnh hưởng tác động làm hạ glucose máu.
* Có nhiều khả năng liên quan đến tác động chống Đái tháo đường
(1) Tăng cường sự kích thích của insulin đối với sự vận chuyển carbohydrate vào cơ xương và mô mỡ.
(2) Tăng cường sự chuyển vị qua trung gian insulin của các phân tử vận chuyển glucose.
(3) Tăng cường sự hoạt hóa qua trung gian insulin enzyme glycogen synthase và sự tổng hợp glycogen.
(4) Tăng cường quá trình tổng hợp mỡ ở gan qua trung gian insulin.
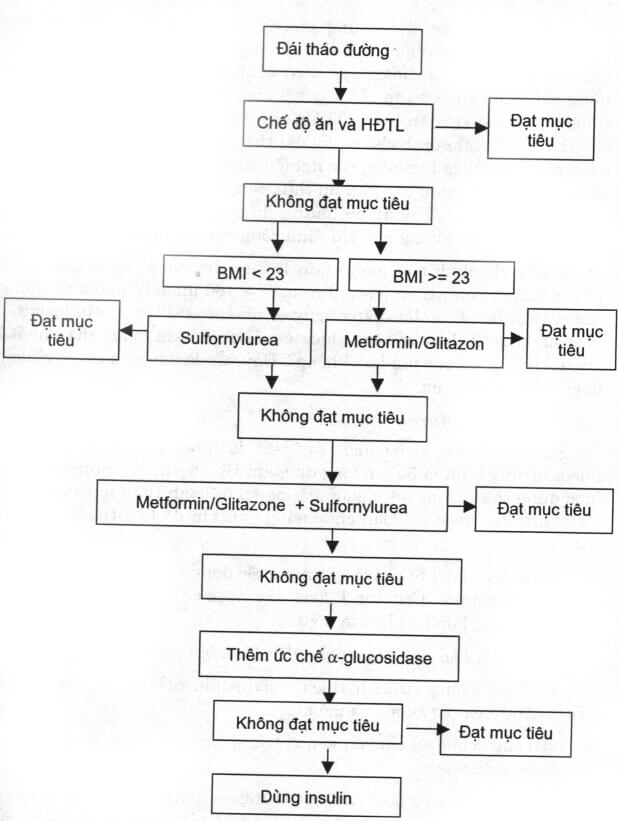
HĐTL: hoạt động thể lực
Hình 6.6. Phác đồ chăm sóc điều trị đái tháo đường type 2
Có khả năng liên quan đến tác động chống Đái tháo đường
(1) Các tác động trực tiếp vào gan.
Tăng fructose 2,6-biphosphonate.
Tăng thoái giáng (phân huỷ) glucose.
Giảm tân tạo glucose.
Giảm sự o-xy hóa acid béo chuỗi dài.
Tăng chuyển phức hợp insulin-thụ thể trong tế bào vào con đường phân ly.
(2) Các tác động trực tiếp vào cơ xương.
Tăng sự vận chuyển amino-acid.
Tăng fructose 2,6-biphosphonate.
(3) ức chế insulinase.
* ít có khả năng liên quan đến tác động chống Đái tháo đường
(1) Các tác động trực tiếp vào mô mỡ.
Tăng enzym glycogen synthase.
Hoạt hóa adenosine 3’,5’-monophosphate diesterase và ức chế ly giải mỡ.
(2) Các tác động trực tiếp vào mô cơ tim.
Tăng tính co bóp, tiêu thụ o-xy và phân giải glycogen; giảm Ca2+ – ATPase ở sarcolem (màng bào tương ở tế bào cơ vân).
Tăng vận chuyển glucose, thoái giáng glucose, hoạt tính của phosphoíructokinase và sự o-xy hóa pytuvate.
(3) Tăng tổng hợp và bài tiết yếu tố hoạt hóa plasminogen từ các tế bào nội mạc.
Sulfonylurea không được sử dụng để điều trị tăng glucose máu ở người bệnh đái tháo đường typ 1, nhiễm toan ceton, người bệnh có thai, và một số tình trạng đặc biệt khác như nhiễm trùng, phẫu thuật…
Các loai sulphonylure trên thị trường:
– Thế hệ 1: Những thuốc thuộc nhóm này gồm Tolbutamide, Chlopropamide, Diabetol,… thường đóng viên 500 mg. Các thuốc thuộc nhóm này hiện nay ít được sử dụng do độc tính cao đối với thận (vì thuốc có trọng lượng phân tử lốn).
– Thế hệ 2: Những thuốc thuộc nhóm này bao gồm Glibenclamide (Hemidaonil 2,5 mg; Daonil 5 mg; Glibenhexal 3,5 mg;…); Gliclazide (Diamicron 80 mg; Diamicron MR 30 mg; Predian 80 mg;…); Glipizide (minidiab), Glyburide;…
Những thuốc thuộc thế hệ này có tác dụng hạ glucose máu tốt, ít độc hơn những thuốc thuộc thế hệ 1. Nhóm Gliclazide có các tác dụng đặc hiệu lên kênh KATp làm phục hồi đỉnh tiết sớm của insulin gần giống sự bài tiết insulin sinh lý nên ít gây hạ glucose máu hơn các thuốc sulíbnylure khác.
Nhóm Glimepiride (Amaryl viên 2 mg và 4 mg). Tác dụng hạ glucose máu tốt, ngoài tác dụng kích thích tế bào beta của tuỵ bài tiết insulin gần giống với bài tiết insulin sinh lý (tác dựng đặc hiệu lên kênh Kaxp làm phục hồi đỉnh tiết sớm của insulin) còn có tác dụng làm tăng nhạy cảm của mô ngoại vi với insulin. Thuốc có ít tác dụng phụ và không gây tăng cân ở người bệnh đái tháo đường thừa cân. Chỉ uống 1 lần trong ngày nên thuận tiện cho người sử dụng (riêng Diamicron 30mg MR thuộc thế hệ 2 cũng dùng một lần trong ngày).
Liều khởi đầu thường là 1 mg (1/2 viên/ngày).
Liều tối đa 8mg/ngày (ít khi sử dụng đến liều này. Việt Nam đã sử dụng tối đa 6,0mg/ngày).
Điều băn khoăn khi sử dụng sulphonylure (cũng như insulin) ở người đái tháo đường type 2 là thuốc gây tăng cân và dễ gây hạ glucose máu. Cũng có những ý kiến nghi ngờ vai trò của sulphonylurea với những biến chứng khác khi dùng kéo dài. Để hạn chế những tác dụng không mong muốn này, người ta đã phối hợp 2 nhóm thuốc trong một viên thuốc (sulphonylurea vổi biguanid) hoặc thay đổi dạng bào chế mà vẫn giữ nguyên tác dụng hạ glucose máu, ví dụ như Diamicron MR.
(3) ức chế alpha- glucosidase
Thuốc có tác dụng ức chế enzym alpha-glucosidase, enzym có tác dụng phá vỡ carbohydrat thành đường đơn (monosaccharid). Tác dụng này làm chậm hấp thu monosaccharid, do vậy làm hạ thấp lượng glucose máu sau bữa ăn. Những thuốc nhóm này gồm:
- – Thế hệ 1 (nhóm Acarbose): Glucobay (50 mg và 100 mg) là thuốc thuộc nhóm này. Loại này thường gây các tác dụng không mong muôn kèm theo như đầy bụng, ỉa chảy… Ngày nay ít được người sử dụng ưa thích.
- – Thế hệ 2 (nhóm Voglibose): Thuốc nhóm này chủ yếu ức chế quá trình phân huỷ đường đôi nên ít các tác dụng không mong muôn hơn. Thuốc đang được sử dụng phổ biến hiện nay là Basen (0,2 mg và 0,3 mg).
+ Thuốc cần sử dụng phối hợp với một loại hạ glucose máu khác.
+ Thuốc uống ngay trong khi ăn.
+ Liều thuốc có thể tăng từ 25mg đến 50mg hoặc 100mg/mỗi bữa ăn.
(4) Meglitinide/Repaglinide
Những thuốc này kích thích tế bào beta tuyến tuỵ tiết insulin. về lý thuyết chỉ cần uống thuốc này khi người bệnh dùng bữa ăn chính.
Về cách sử dụng có thể dùng như một đơn trị liệu hoặc kết hợp với metformin, với insulin. Người ta cũng đã có những số liệu chứng minh việc kết hợp Repaglinid với NPH trước khi đi ngủ đạt kết quả tốt trong điều trị hạ glucose máu ở người đái tháo đường type 2.
(5) Thiazolidinedione ( Glitazone)
Thuốc làm tăng nhạy cảm của cơ và tổ chức mỡ với insulin bằng cách hoạt hóa PPARy (peroxisome proliíerator-activated receptor y) vì vậy làm tăng thu nạp glucose từ máu. Thuốc làm tăng nhạy cảm của insulin ở cơ vân, đồng thời ngăn cản quá trình bài tiêt glucose từ gan.
Hai loại thuốc chính sẵn có là Pioglitazone và Rosiglitazone (trước đây có Troglitazol hiện đã cấm lưu hành do tỷ lệ biến chứng nhiễm độc gan nặng). Những thuốc này có thế dùng đơn độc hoặc kết hợp với các thuốc uống khác hoặc insulin. Tác dụng phụ bao gồm tăng cân, giữ nước và rối loạn chức năng gan. Khi dùng thuốc xét nghiệm chức năng gan nên được làm thường quy 2 tháng một lần.
(6) Các thuốc khác
- Các thuốc phối hợp:
– Phối hợp giữa Glybenclamid với metformin.
– Phối hợp giữa Glitazon (Rosiglitazon) với metformin.
- Các thuốc đang nghiên cứu:
– Thuốc ức chế a- amylase.
– Các tác nhân làm giảm trạng thái “đói” của dạ dày như các chất xơ, các pramlintid và các peptid giống glucagon.
– Các dạng khác nhau của insulin.
Các thuốc ức chế kênh KATp.
– Các incretin: GLP-1 và GIP.
+ GLP-1 (Glucagon – like peptid -1).
+ GIP (Glucose-dependent insulinotropic peptid).
Chúng đều là những peptid ức chế hoạt động của dạ dày. Cả hai đều gắn vào những receptor đặc hiệu, có tác dụng gây hoạt hóa adenylcyclase, trên màng tế bào B của niêm mạc dạ dày. GLP-1 còn hoạt hóa con đường phospholipase c của tế bào B. •
– ức chế phosphodiesterase.
– Các chất kích thích bài tiết insulin mới.
Lựa chọn và phối hợp thuốc
- Cách lựa chọn thuốc (bảng 6.4):
Bảng 6.4. Chọn thuốc uống đái tháo đường type 2 (Lựa chọn ban đầu).
| Metformin/glitazon | Sultonyl Urea | |
| Nên chọn | – Béo phì – Rối loạn lipid máu | – Đường máu lúc đói >13,7mmol/l – Đường máu bất kỳ >16,5mmol/l |
| Không nên chọn | – Tình trạng nhiễm toan lactic – Thiếu oxy ở tổ chức | – Hạ glucose máu – Tăng cân trỏ lại – Dị ứng thuốc |
| Acarbosse – Voglibose | Thiazolidinedines – Glitazone | |
| Nên chọn | Tăng glucose máu sau ăn | – Béo phì – Rối loạn lipid máu, điều trị mettormin không kết quả |
| Không nên chọn | Rối loạn tiêu hoá | – Bệnh mạch vành – Bệnh gan |
- Cách phối hợp: Người ta thường dựa vào tác dụng của thuốc để phân chia liều lượng và loại thuốc, sao cho đạt được tác dụng tối đa (bảng 6.5).
Bảng 6.5. Cách chia thuốc thành các lần uống.
| Sáng | Trưa | Chiều | Tối |
| T/S | 0 | s | 0 |
| M/S | M | M/S | 0 |
| A/S | A | A/(S) | 0 |
T = Thiazolidinedione. M = metformin.
s = Sultonylurea. A = Acarbose.
- Chống chỉ định
– Phụ nữ có thai, tình trạng nhiễm toan lactic.
– Có bệnh thận, có rối loạn chức năng gan.
– Nghiện rượu.
Tuy nhiên việc lựa chọn thuốc phối hợp phải dựa vào đặc điểm của từng người bệnh.
Tóm tắt các phương pháp lựa chọn phối hợp được nêu trong bảng 6.6.
Bảng 6.6. Phối hợp thuốc.trong điều trị đái tháo đường type 2 (tiếp theo).
| Metfor/Sulfo | Thiazo/Sulfo | Acarb/Sulfo | Sulfo/lnsulin | |
| Chọn | – Béo phì – Rối loạn iipid máu – PG>250mg/dl (>13,75mmol/l) CPG>300mg/dl (16,5mmol/l) | – Béo phì – Rối loạn lipid máu – Không dung nạp mettormin CPG>16,5mmol/l | FPG>250mg/dl (13,75mmol/l) -CPG>300mg/dl (>16,5mmol/l) – Đường máu sau ăn kiểm soát kém. | FPG>250mg/dl (>13,75mmol/l) CPG>300mg/dl (>16,5mmol/l) |
| Không chọn | – Tình trạng nhiễm toan lactic – Thiếu oxy – Hạ glucose máu – Dị ứng thuốc | – Bệnh gan – Bệnh tim mạch | – Rối loạn tiêu hoá – Hạ glucose máu – Dị ứng thuốc | – Hạ glucose máu – Dị ứng thuốc |
FPG: Glucose máu lúc đói.
CPG: Glucose máu ở thời điểm bất kỳ.
* Lựa chọn phương pháp điều trị và mục đích.
(7) Insulin
- Cơ sở sử dụng insulin
Người bệnh đái tháo đường typ 1 phụ thuộc vào insulin ngoại sinh để tồn tại. Ngược lại, người bệnh đái tháo đường type 2 không phải phụ thuộc vào insulin ngoại sinh để tồn tại. Nhưng sau 1 thời gian mắc bệnh nhiều người bệnh đái tháo đường type 2 có giảm sút khả năng sản xuất insulin, đòi hỏi phải bổ sung insulin ngoại sinh để kiểm soát glucose máu một cách đầy đủ.
Sử dụng insulin để đạt được hiệu quả kiểm soát chuyển hóa glucose tốt nhất đòi hỏi sự hiểu biết về khoảng thời gian tác dụng của các loại insulin khác nhau (bảng 6.7).
Bảng 6.7. Những loại chế phẩm insulin đang có ở Việt Nam.
| Loại/Hãng | Tên | Nguồn gốc | Đường tiêm | Màu |
| Regular/Lilly | Humulin R | Người (Bio) | DD/TM | Trong |
| Regullar lletin 1 | Bò/Lợn | DD/TM | Trong | |
| Regular lletin II | Lợn(TK) | DD/TM | Trong | |
| Regular/Novo. | Novolin R | Người (Bio) | DD/TM | Trong |
| Velosulin | Người (Semi) | DD/TM | Trong | |
| Regular | Lợn(TK) | DD/TM | Trong | |
| NPH/Lilly | Humulin N | Người (Bio) | DD | Đục |
| NPH lletin 1 | Bò/Lợn | DD | Đục | |
| NPH lletin II | Lợn (TK) | DD | Đục | |
| NPH/Novo. | Novolin N | Người (Bio) | DD | Đục |
| NPH | Lợn(TK) | DD | Đục | |
| Lente/Lilly | Humulin L | Người (Bio) | DD | Đục |
| Lente llentil 1 | Bò/Lợn | DD | Đục | |
| Lente llentil II | Lợn(TK) | DD . | Đục | |
| Lente/Novo. | Novolin L | Người (Bio) | DD | Đục |
| Lente | Lợn (TK) | DD | Đục | |
| Ultralente/Lilly | Humulin u | Người (Bio) | DD | Đục |
| 70/30 Lilly | Humulin 0/30 | Người (Bio) | DD | Đục |
| 70/30 Novo. | Humulin 70/30 | Người (Bio) | DD | Đục |
| 50/50 Lilly | Humulin 50/50 | Người (Bio) | DD | Đục |
| Lispro/Lilly | Humalog | Người (TK) | DD | Trong |
Ghi chú: Tử số: Insulin tác dụng nhanh; mẫu số: Insulin tác dụng chậm. TK: Tinh khiết; TM: Tĩnh mạch; DD: Dưới da; Bio: Sinh tổng hợp; Semi: Bán tổng hợp; Novo: Novonordisk.
* Insulin Glargine (lantus): Insulin thế hệ mới, thời điểm bắt đầu tác dụng từ 1 – 4 giờ, tác dụng kéo dài 24 giờ. Loại này ít gây hạ glucose máu vì không có đỉnh tác dụng, có thể phối hợp với các thuốc uống hạ glucose máu hoặc với insulin tác dụng nhanh.
- Giới thiệu một số phác đồ điều trị insulin:
Sự thích hợp của bất kỳ phác đồ điều trị nào phải được xét đoán cho từng đối tượng riêng biệt và phải được đánh giá lại liên tục. Thông thường phác đồ đơn giản nhất đạt được mục tiêu điều trị sẽ được chọn để áp dụng.
Hầu hết người bệnh đái tháo đường typ 1 cần ít nhất 2 lần tiêm insulin một ngày và nhiều người cần 3 đến 4 lần tiêm một ngày.
Trường hợp cần được điều trị với 1 hoặc 2 mũi tiêm hàng ngày, thường kết hợp với các thuốc hạ glucose máu bằng đường uống.
Những insulin sau đây có thể được dùng trộn lẫn trong 1 bơm tiêm hoặc được tiêm riêng rẽ:
– Humulin R và Humulin N hoặc Humulin L.
– Actrapid và Protaphane hoặc Monotard hoặc Ultratard/ Ultralente.
Nói chung, 2/3 tổng liều insulin hàng ngày được dùng vào buổi sáng và 1/3 được dùng vào buổi tối. Trong phác đồ điều trị nền – thêm vào (basal – bolus therapy) (phác đồ 8 phía dưới), điển hình là dùng 40% của tổng liều insulin hàng ngày là insulin tác dụng trung bình trước khi ngủ (thành phần nền), với phần còn lại là insulin tác dụng ngắn được chia thành những phần thêm vào trước bữa ăn. Những tỉ số này có thể thay đổi bất kể khi nào.
Một số ví dụ phác đồ điều trị insulin khác nhau được tóm tắt trong bảng 6.8.
s = Insulin tác dụng ngắn (Actrapid/Humulin R).
I = Insulin tác dụng trung bình (Protaphane/Humulin N).
L = Insulin tác dụng kéo dài (Ultralente/Glargine).
PM = Trộn trước.
K = Không dùng insulin.
Chuỗi các mũi tiêm liên quan đến bữa điểm tâm – trưa – tối – trước khi ngủ.
Bảng 6.8. Các phác đồ điều trị bằng insulin.
| Phác đồ | Điểm tâm | Trưa | Tối | Khi ngủ |
| 1 | S/l hoặc L | K | K | K |
| 2 | K | K | K | I hoặc L |
| 3 | I hoặc L | K | I hoặc L | K |
| 4 | PM | K | PM | K |
| 5 | S/l hoặc L | K | S/l hoặc L | K |
| 6 | S/l hoặc L | K | S | I hoặc L |
| 7 | S | S | S/l hoặc L | K |
| 8 | S | S | S | I hoặc L |
Phác đồ 1: S/I hoặc L – K – K – K
Phác đồ này không giống với dạng chế tiết insulin sinh lý bình thường vì vậy không được khuyến cáo
Phác đồ 2: K – K – K -I hoặc L
Phác đồ này điều chỉnh tăng glucose máu vào ban đêm và tăng glucose máu lúc đói vào buổi sáng nó có thể có tác động vào mức glucose máu ban ngày. Thuốc uống có thể tiếp tục vào ban ngày.
Phác đồ 3: I hoặc L – K – I hoặc L – K
Phác đồ này có thể khởi đầu ở nhiều người bệnh và dễ dàng sử dụng. Insulin tác dụng trung bình hoặc kéo dài được cho trước bữa điếm tâm và trước bữa tối.
Phác đồ 4: PM-K-PM-K
Đây là phác đồ điều trị insulin khởi đầu phổ biến với mũi tiêm insulin trộn trước vào trước bữa điểm tâm và sau bữa ăn tối. ở những người bệnh đái tháo đường típ 2, phác đồ này thường được sử dụng khi phối hợp với metformin.
Phác đổ 5: S/I hoăc L – K – S/I hoăc L – K
Những mũi tiêm insulin tác dụng ngắn và trung bình hoặc tác dụng kéo dài được tiêm trước bữa điểm tâm và bữa ăn tối hàng ngày. Đây cũng là phác đồ điều trị insulin thông dụng.
Phác đồ 6: S/I hoặc L – K – s – I hoặc L
Tiêm 3 mũi insulin mỗi ngày. Hỗn hợp insulin tác dụng ngắn và hoặc insulin tác dụng trung bình hoặc tác dụng kéo dài được tiêm trước bữa ăn sáng, insulin tác dụng ngắn được tiêm trước bữa ăn tối, và insulin tác dụng trung bình hoặc tác dụng kéo dài được tiêm ngay trước giờ đi ngủ (ít nhất 2 giờ sau bữa tối). Phác đồ này có lợi nếu có tăng glucose máu dai dẳng vào buổi sáng hoặc hạ glucose máu vào ban đêm.
Phác đồ 7: S – S – SU hoặc L – K
Insulin tác dụng ngắn được tiêm trước bữa ăn sáng và bữa trưa, trong khi hỗn hợp insulin tác dụng ngắn và hoặc tác dụng trung bình hoặc kéo dài được tiêm trước bữa tối.
Phác đồ 8: S – S – S – I hoặc L
Bốn mũi tiêm insulin được dùng hàng ngày. Phác đồ này được coi là phác đồ nền, thêm vào được sử dụng ngày càng nhiều cho người mắc bệnh đái tháo đường typ 1. Insulin tác dụng ngắn được tiêm trước mỗi bữa ăn chính, trong khi insulin tác dụng trung bình hoặc kéo dài được tiêm ít nhất là sau bữa ăn tối 2 giờ để duy trì kiểm soát glucose máu trong đêm.
Ngoài giáo dục ban đầu và giáo dục hên tục, những người chăm sóc, phục vụ người bệnh, đặc biệt chính người bệnh nên biết những nguyên tắc sử dụng và thực hành điều chỉnh liều insulin. Trong những điều kiện bình thường, điều chỉnh liều insulin cần dựa vào mức glucose máu trong một số ngày, với việc điều chỉnh từng bậc cho đến khi đạt được mức glucose máu mà mục tiêu điều trị đã đề ra. Thường liều insulin được điều chỉnh từ 2 – 4 đơn vị một lần.
Khi có hạ glucose máu cần đánh giá lại ngay chế độ điều trị. Tăng glucose máu hoặc hạ glucose máu xảy ra trống các đợt mắc bệnh cấp tính đòi hỏi những kiến thức chăm sóc điều trị đái tháo đường nhất là trong những ngày người bệnh phải trải qua những điều kiện đặc biệt. Ngoài ra, điều chỉnh insulin hàng ngày còn cần thiết để phù hợp với sự thay đổi thường lệ, như chế độ luyện tập và ăn uống.
Luyện tập thể dục nặng luôn yêu cầu cần phải điều chỉnh hợp lý việc quản lý nồng độ glucose máu, hoặc đặc biệt giảm liều insulin, hoặc tăng thu nhập carbohydrat hoặc cả hai. Sự thay thay đổi là khác nhau giữa các cá thể và được điều chỉnh tuỳ theo mức glucose máu trước trong và sau khi luyện tập. Giảm 20% – 50% liều insulin trong khi luyện tập và trong 12 – 24 giờ sau đó là cần thiết mức độ giảm phụ thuộc vào mức độ luyện tập. Những hoạt động ngoại khóa và các hoạt động tương tự ở trường học thường được xem là những điều kiện thông thường nhưng vẫn cần hạ liều insulin, tuỳ theo mức độ của hoạt động thể lực.
- Trộn insulin:
Ngày nay người ta đã có các insulin trộn sẵn, sử dụng khá thuận tiện. Song có nhiều ý kiến cho rằng trộn insulin trước lúc tiêm sẽ có hiệu quả và thuận tiện hơn. Có nhiều insulin có thể được trộn trong bơm tiêm trước khi tiêm, cần thận trọng đối với một số tình huống sau:
– NPH hiện có và insulin tác dụng nhanh khi được trộn có thể sử dụng ngay hoặc dự trữ để dùng sau này.
– Insulin tác dụng nhanh có thể trộn được với NPH, lente, và ultralente.
– Khi insulin tác dụng nhanh được trộn với insulin tác dụng trung bình hoặc insulin tác dụng kéo dài thì dung dịch trộn nên được tiêm trong vòng 15 phút trước bữa ăn.
– Trộn insulin tác dụng nhanh và lente không được khuyên cáo trừ trường hợp cho những người đã được kiểm soát đầy đủ với hỗn hợp này.
– NPH không được trộn với insulin lente.
– Insulin Glargine là insulin nền dùng riêng rẽ không trộn vổi insulin tác dụng nhanh hoặc insulin tác dụng ngắn.
- Quy trình tiêm:
Insulin nên được tiêm vào tổ chức dưới da. Người bệnh có thể tự tiêm bằng cách kéo nhẹ da gấp lên và tiêm ở góc 90 độ. Những người gầy hoặc trẻ em có thể dùng kim ngắn hoặc có thể véo da lên và tiêm góc 45 độ để tránh tiêm vào cơ, đặc biệt ở vùng đùi. Đặc biệt khi dùng bút tiêm insulin, kim nên lưu lại trong da 5 giây sau khi đã ấn toàn bộ pít tông để đảm bảo cung cấp đủ toàn bộ liều insulin.
Tiêm insulin vào tổ chức dưới da của bụng thường được ưa dùng, nhưng cũng có thể tiêm mông, đùi hoặc cánh tay. Không nên sử dụng đường tiêm insulin vào bắp hằng ngày. Quay vòng vị trí tiêm là cần thiết để ngừa phì đại hoặc teo tổ chức mỡ dưới da tại nơi tiêm. Người ta thường quay vòng trong một vùng (ví dụ quay vòng các mũi tiêm có hệ thống trong vùng bụng) hơn là quay vòng những vùng khác nhau mỗi lần tiêm. Những vùng phì đại mỡ thường hấp thụ insulin chậm hơn.
- Bảo quản insulin:
Lọ insulin không được sử dụng nên để vào tủ lạnh. Nhiệt độ quá cao hoặc quá thấp và lắc nhiều có thể làm hỏng insulin. Insulin đang sử dụng có thể giữ ở nhiệt độ phòng để hạn chế gây kích thích tại chỗ vị trí tiêm.
- Phối hợp với insulin và thuốc hạ glucose máu bằng đường uống:
Ngày nay có khoảng một phần ba số người bệnh đái tháo đường type 2 buộc phải sử dụng insulin để duy trì lượng glucose máu ổn định. Tỷ lệ này sẽ ngày càng tăng do thời gian mắc bệnh ngày càng được kéo dài ra. Duy trì mức glucose máu gần như mức độ sinh lý, đã được chứng minh là cách tốt nhất để phòng chống các bệnh về mạch máu, làm giảm tỷ lệ tử vong, kéo dài tuổi thọ và nâng cao chất lượng cuộc sống của người đái tháo đường. Cũng như người bệnh đái tháo đường typ 1, việc duy trì chế độ tiêm insulin nhiều mũi là phiền hà, khả năng hạ glucose máu lại dễ xảy ra hơn.
– Bắt đầu: Thường liều sulfonylurea được giảm đi 50% và chỉ uống vào buổi sáng.
Liều insulin thường bắt đầu với liều 0,1 u/kg loại NPH, tiêm vào trước lúc đi ngủ.
Chống chỉ định phối hợp với sulonylure khi:
+ Phụ nữ có thai.
+ Creatinin máu >2mg/dl (>177mmol/l).
+ Dị ứng với sulfamid.
– Điều chỉnh: Khi tăng liều sulíonylure đến mức tối đa hoặc liệu pháp insulin đạt tới mức 0,3U/kg mà vẫn không làm hạ được lượng glucose trong máu.
– Vấn đề phốĩ hợp insulin và nhóm glitazone:
Đại đa số các quốc gia đều cấm phối hợp insulin với nhóm glitazone. Một số quốc gia – điển hình là Mỹ – vẫn cho phép phối hợp. Trong thực tế việc phối hợp này ngày càng có nhiều ý kiến phản đối do xuất hiện những tác dụng không mong muốn ngày càng nhiều.
Lựa chọn phương pháp điều trị và mục đích điều trị
* Lựa chọn phương pháp điều trị và mục đích
Mục đích ABC:
Để tiện cho thực hành lâm sàng, nhiều tác giả đưa ra kiến nghị lấy tiêu chuẩn ABC để phấn đấu làm giảm các biến chứng tim mạch cho người mắc bệnh đái tháo đường; đó là HbA1c < 6,5%, số đo huyết áp (Blood pressure) < 125/75mmHg) và LDL — c < 17 mmol/l (70mg/dl).
Những cơ sở không có HbA1C có thể tham khảo bảng đối chiếu với mức glucose huyết tương lúc đói sau:
| AjC% | Giucose huyết tương trung bình mmol/l (mg/dl) | |
| 6 | 7,5 | 135 |
| 7 | 9,5 | 170 |
| 8 | 11,5 | 205 |
| 9 | 13,5 | 240 |
| 10 | 15,5 | 275 |
| 11 | 17,5 | 310 |
| 12 | 19,5 | 345 |
* Đây là tiêu chuẩn ADA. Lưu ý đây là số ước lượng không tuyệt đối chính xác.
