Cường cận giáp được định nghĩa là tình trạng tăng sản xuất hormon cận giáp từ các tuyến cận giáp. Cường cận giáp tiên phát xảy ra khi một hoặc nhiều tuyến cận giáp sản xuất ra quá nhiều hormon cận giáp so với lượng có trong máu. Cường cận giáp thứ phát là tình trạng tăng sản xuất hormon cận giáp xảy ra trong đáp ứng với biến loạn tình trạng hằng định nội môi, trong nồng độ canxi với giảm nội môi, nếu không thì rối loạn này có thể dẫn đến giảm canxi máu như trong suy thận hoặc thiếu hụt vitamin D. Cường cận giáp tam phát xảy ra trong bối cảnh có cường cận giáp thứ phát nặng khi các tuyến cận giáp bị phì đại tiếp tục sản xuất một lượng hormon cận giáp quá mức, ngay cả sau khi đã điều trị khỏi biến loạn nên gây mất hằng định nội môi đối với canxi. Tình trạng này rất thường gặp trong bệnh cảnh sau ghép thận ở bệnh nhân bị bệnh thận mạn.
Cường cận giáp tiên phát là một trong số các nguyên nhân thường gặp nhất của tăng canxi máu, đặc biệt ờ cơ sở điều trị ngoại trú. Cùng với sự phát triển các máy phân tích hóa sinh huyết thanh tự động vào giữa những năm 1970, tăng canxi máu không có triệu chứng trở thành một kết quả xét nghiệm được phát hiện tình cờ thường gặp và tần suất mắc mới của cường cận giáp tiên phát được báo cáo ngày một tăng cao. Tuy nhiên, một phân tích gần đây gợi ý là tần suất mắc hiện tại thấp hơn so với trước khi bắt đầu tiến hành sàng lọc.Tuy vậy, cường cận giáp tiên phát là một bệnh lý tương đối thường gặp, tác động tới khoảng 1% quần thể người lớn. Phụ nữ bị mắc bệnh nhiều hơn nam với tỷ lệ lên tới 3:1, bệnh rất thường được biểu hiện sau tuổi 45. Gia tăng tần suất mắc các bệnh lý ác tính (ung thư vú, ung thư da không phải là tế bào hắc tố, ung thư nhu mô thận và các bệnh ác tính tuyến nội tiết) đã được báo cáo gặp ở bệnh nhân bị cường cận giáp tiên phát, song vẫn chưa rõ nguyên nhân gây ra sự phối hợp này. Tình trạng kết hợp với các bệnh lý ác tính tuyến giáp cũng đã được báo cáo; tuy nhiên, còn chưa biết rõ là liệu tần suất gia tăng cao được báo cáo này chỉ đơn giản là do tăng phát hiện được bệnh lý ung thư giáp trong khi tiến hành đánh giá và xử trí cường cận giáp tiên phát, về tổng thể, tác động của cường cận giáp nhẹ trên tỷ lệ tử vong vẫn còn là vấn đề gây tranh luận. Với một số nghiên cứu gợi ý tình trạng cường cận giáp nhẹ được kết hợp với gia tăng tỷ lệ tử vong, trái lại một số nghiên cứu khác lại cho thấy là không có khác biệt gì. Mặt khác, dường như có sự liên quan được khẳng định một cách chắc chắn hơn giữa tình trạng cường cận giáp từ vừa đến nặng và tử vong do tất cả các nguyên nhân, đặc biệt là tử vong do bệnh tim mạch và ung thư. Tăng nồng độ canxi cũng được cho thấy là một yếu tố nguy cơ độc lập gây tử vong cho bệnh nhân.
NGUYÊN NHÂN
Hormon cận giáp (PTH) điển hình được các tuyến cận giáp bài tiết ra dưới dạng một peptid gồm 84 acid amin và thường được quy như một “PTH nguyên vẹn”(“intact PTH“). Yếu tố điều hòa duy nhất quan trọng đối với tình trạng tiết PTH là nồng độ canxi ion hóa có trong huyết thanh, trong đó canxi tác động thông qua thụ thể nhận cảm canxi (CaSR) để tạo ra các đáp ứng nhanh (trong vòng vài giây) và tương đối lớn đối với quá trình tiết PTH khi có những thay đổi nhỏ trong nồng độ canxi. Tổng hợp và chế xuất PTH trong các tuyến cận giáp cũng đáp ứng nhanh với các thay đổi trong nồng độ canxi, tình trạng quá sản tuyến cận giáp có thể xuất hiện khi đáp ứng với tình trạng giảm canxi máu kéo dài mạn tính. Nồng độ phosphat và vitamin D cũng có vai trò quan trọng trong điều hòa PTH, trong đó khi nồng độ phosphat tăng cao và nồng độ 25(OH)2D hạ thấp sẽ làm tăng tổng hợp và bài xuất PTH. Nồng độ 25(OH)D bị hạ thấp cũng làm tảng nồng độ PTH. Các tác dụng của PTH chủ yếu được trung gian qua thụ thể PTH-1, một protein G xuyên màng (transmembrane G protein) – kết đôi với thụ thể được tìm thấy trong thận, ruột non và xương.
PTH gây tăng nồng độ canxi huyết thanh thông qua ba cơ chế:
- Bài xuất kéo dài PTH dẫn tới tăng hủy xương và giảm khối xương. Còn chưa hoàn toàn hiểu biết đầy đủ quá trình diễn ra, nhưng bài xuất kéo dài PTH có vai trò của quá trình hoạt hóa các hủy cốt bào (osteoclast), mà nhiều khả năng là thông qua truyền tín hiệu cận hormon (paracrin) từ các tạo cốt bào (osteoblast). Ngược lại, khi được dùng ngắt quãng PTH dẫn tới làm tăng khối xương thông qua cơ chế chưa được biết rõ.
- PTH làm tăng tái hấp thu canxi và làm giảm tái hấp thu phosphat tại thận. Tái hấp thu canxi phụ thuộc PTH xảy ra ờ ống lượn xa. Tái hấp thu phosphat bị PTH làm giảm ở ống lượn gần.
- PTH làm tăng hoạt tính của 1a-hydroxylase ở các tế bào ống lượn gần, làm tăng nồng độ 1,25(OH)2D trong vòng vài giờ, cuối cùng làm tăng hấp thu canxi và phosphat ở ruột non.
Cường cận giáp tiên phát
Cường cận giáp tiên phát (Cường cận giáp tiên phát) là tình trạng bài xuất PTH không thích hợp từ một hoặc nhiều tuyến cận giáp dẫn đến tình trạng tăng canxi máu. Trình diện của thụ thể nhạy cảm với canxi (CaSR) có thể bị mất đáp ứng (downregulated) ở các tuyến cận giáp bất thường này, làm dịch chuyển tình trạng hằng định nội môi canxi đến điểm cài đặt cao hơn, nhưng vẫn duy trì đáp ứng điều hòa ngược (feedback regulation), u tế bào tuyến cận giáp lành tính đơn độc được gặp trong 80% đến 90% các trường hợp. Có một số bất thường di truyền có thể tham gia gây tình trạng tăng sản tế bào tuyến cận giáp, bao gồm cả các đột biến không thường xuyên (sporadic mutations) xảy ra ở gen u tân sinh đa tuyến nội tiết 1 (MEN 1 gen) gặp trong 12% đến 16% các u tế bào tuyến đơn độc. Tăng sinh cả bốn tuyến cận giáp được gặp trong khoảng 6% trường hợp. Ung thư biểu mô tuyến cận giáp được báo cáo là xẩy ra ở khoảng 0,5% đến 5% các trường hợp, nhưng dường như là hiếm gặp và có lẽ chỉ ở khoảng 0,5 đến 2,5%. Ung thư biểu mô có thể có các dấu hiệu mô bệnh học đặc trưng, song thường chỉ được phân biệt với u tế bào tuyến bởi mức độ xâm lấn hoặc có tình trạng di căn tới hạch bạch huyết.
Cường cận giáp có tính gia đình hiếm gặp và rất thường kết hợp với MEN 1 và MEN 2A. Được mô tả trong Chương 33 – Hội chứng u tân sinh đa tuyến nội tiết, MEN 1 do khiếm khuyết của gen ức chế u được di truyền theo kiểu tính trội qua nhiễm sắc thể thường gây nên. Hội chứng này thường được kết hợp với tình trạng tăng sinh tuyến cận giáp, u tụy, và u tế bào tuyến của tuyến yên, mặc dù hội chứng này có thể được kết hợp với các u khác. Tâng canxi máu có thể được tim thấy trong khoảng 95% các bệnh nhân bị MEN 1, một cách điển hình tăng canxi máu xảy ra quanh tuổi 25 như một biểu hiện sớm nhất của hội chứng này. Mặc dù, có thể được kết hợp với u tế bào tuyến cận giáp đơn độc lúc phát hiện bệnh, song hội chứng gần như luôn có biểu hiện tăng sinh nhiều tuyến.
MEN 2 được di truyền theo kiểu tính trội qua nhiễm sắc thể thường và có liên quan với các khuyết tật của proto-oncogen RET. Hội chứng này được đặc trưng chủ yếu bằng tình trạng ung thư tuyến giáp thể tủy, xảy ra với tình trạng xâm nhập hoàn toàn trong tuyến giáp và u tủy thượng thận. Khoảng 25% đến 35% các bệnh nhân xuất hiện tình trạng tăng sinh tuyến cận giáp không đối xứng trong MEN 2A.
Cường cận giáp tiên phát ít gặp hơn, có thể do cường cận giáp đơn lẻ có tính gia đình hoặc như một phần của hội chứng cường cận giáp – u xương hàm.
Tăng canxi máu giảm canxi niệu có tính gia đình (FHH) là một rối loạn di truyền tính trội qua nhiễm sắc thể thường do các đột biến hỗn tạp của thụ thể nhạy cảm với canxi (CaSR) làm chuyển dịch điểm cài đặt lên mức cao hơn đối với hằng định nội môi canxi gây nên. Tăng canxi máu giảm canxi niệu có tính gia đình thường không có triệu chứng và được coi là một rối loạn hiếm gặp với tỷ lệ lưu hành bệnh được ước tính thấp ở mức 1 cho 78.000 dân và cao ở mức 1 cho 15.625 người dân tại Xcốtlen, 31.250 người dân tại úc. Tuy nhiên, do các bất thường sinh hóa trong tăng canxi máu, giảm canxi niệu có tính gia đình chồng lấp với các bất thường sinh hóa của cường cận giáp tiên phát, chẩn đoán này cần được xem xét; mặt khác, bệnh nhân có thể phải chịu một phẫu thuật cắt bỏ tuyến cận giáp không cần thiết do thủ thuật này hiếm khi giúp điều trị tiệt căn rối loạn mang tính gia đình nói trên. Điều trị bằng lithium có thể tạo nên các biến đổi trong chuyển hóa canxi gần giống với các biến đổi được gặp trong tăng canxi máu giảm canxi niệu có tính gia đình và các biến đổi này thuyên giảm khi ngừng dùng lithium (Xem chương 21 – Tăng canxi máu).
Cường cận giáp thứ phát và tam phát
Cường cận giáp thứ phát (secondary hyperparathyroidism) là tình trạng tuyến cận giáp tăng sản xuất PTH một cách thích hợp. Mặc dù tình trạng này thường được kết hợp với bệnh thận mạn, song nó có thể xảy ra trong bất kỳ rối loạn hằng định nội môi canxi nào gây giảm canxi máu, tăng phosphat máu hoặc thiếu hụt vitamin D. Thiếu hụt vitamin D là một nguyên nhân thường bị bỏ qua gây cường cận giáp thứ phát và có thể bị chẩn đoán nhầm là cường cận giáp tiên phát “mới bị”(nồng độ canxi máu bình thường, PTH tăng).
Cường cận giáp thứ phát xảy ra ở hầu như tất cả các bệnh nhân có bệnh thận mạn tính. Yếu tố thúc đẩy ban đầu không rõ ràng, song cả tình trạng giảm sản xuất 1,25(OH)2D và giảm bài tiết phospho do thận bị bệnh đều đóng góp vào sinh bệnh học của tình trạng này. Ngay trong các giai đoạn sớm của suy thận, sản xuất 1,25(OH)2D có thể đã bị giảm, dẫn đến giảm hấp thu canxi ờ ruột cũng như ở ống lượn xa của thận. Thận giảm thanh thải đối với phosphat dẫn đến tăng phosphat máu, với lượng phosphat thừa hình thành các phức chất với canxi ion hóa tự do và gây tình trạng giảm canxi máu. Ngoài ra, tăng phosphat máu gây suy giảm 1a-hydroxylase của thận, làm giảm sản xuất 1,25(OH)2D, kích thích trực tiếp tuyến cận giáp tổng hợp và bài xuất PTH. Tăng urê máu cũng có thể gây các biến đổi liên quan với tình trạng kháng PTH ở xương. Tất cả các thay đổi này góp phần vào làm tăng tổng hợp và bài xuất PTH sinh lý nhằm để duy trì hằng định nội môi bình thường nồng độ canxi, phosphat máu.
Khi bị kích thích sản xuất PTH mạn tính, các tuyến cận giáp sẽ phì đại dần theo thời gian, ở một số bệnh nhân sẽ trở nên kháng lại với cơ chế điều hòa ngược bình thường và tự gây sản xuất PTH. Được gọi là có tình trạng cường cận giáp tam phát (cấp ba) khi tăng nồng độ PTH một cách tự trị nói trên có liên quan với tăng canxi máu. Tình trạng này thường được gặp sau ghép thận do bệnh thận giai đoạn cuối bị biến chứng cường cận giáp thứ phát nặng.
BIỂU HIỆN
Hiện tại, tình trạng cường cận giáp tiên phát thường được phát hiện một cách tình cờ, nhưng nó có thể được biểu hiện bằng sỏi thận, giảm khối xương, hoặc các triệu chứng điển hình của tăng canxi máu (Xem chương 21 – Tăng canxi máu). Nhiều bệnh nhân không có triệu chứng khi được chẩn đoán, nhưng nhiều bệnh nhân khác lại có các triệu chứng không đặc hiệu như yếu cơ, mệt, rối loạn chức năng thần kinh cơ và các rối loạn thần kinh-tâm thần mà các triệu chứng này có thể được cải thiện sau phẫu thuật cắt tuyến cận giáp, sỏi thận là biểu hiện thận thường gặp nhất của cường cận giáp tiên phát và xảy ra ở khoảng 15% đến 20% các bệnh nhân. Các biểu hiện thận khác của cường cận giáp bao gồm tăng canxi niệu, nhiễm canxi thận, rối loạn chức năng ống thận và suy thận mạn tính. Các biểu hiện trên hệ xương của cường cận giáp tiên phát điển hình và kinh điển là viêm xương tạo nang xơ (osteitis fibrosa cystica) được biểu hiện bằng các đặc điểm Xquang điển hình bao gồm hình ảnh “muối và tiêu”(“salt-and-pepper”)của xương sọ, các nang xương và các khối u màu nâu của các xương dài. Tuy nhiên, hiện tại tình trạng này chỉ được gặp ở dưới 2% các bệnh nhân bị cường cận giáp tiên phát. Dấu hiệu xương thường gặp nhất là giảm khối xương theo phân bố phản ánh tác dụng dị hóa của PTH trên vùng vỏ xương cứng (cortical bone) và tác dụng đồng hóa trên vùng xương xốp (cancallous bone) (mất nhiều nhất ở một phần ba thuộc phần xa của xương quay >xương chậu > cột sống). Tình trạng mất khối xương toàn thể hơn có thể xảy ra trong cường cận giáp tiên phát, nguy cơ bị gẫy xương dường như tăng lên, có lẽ ngoại trừ đối với xương chậu.
Cường cận giáp thứ phát do thiếu hụt nặng vitamin D có thể được biểu hiện bằng tình trạng nhuyễn xương (osteomalacia) do bất thường quá trình tạo khoáng của xương. Bệnh lý xương của hội chứng tâng urê máu còn được gọi là loạn dưỡng xương do thận (renal osteodystrophy) là một biểu hiện thường gặp và cũng là biến chứng đáng sợ nhất của cường cận giáp thứ phát do bệnh thận mân tính. Cũng như cường cận giáp tiên phát, bệnh lý xương do tăng urê máu điển hình được biểu hiện bằng viêm xương tạo nang xơ (osteitis fibrosa cystica); tuy nhiên, nó có thể được biểu hiện bằng nhuyễn xương và tình trạng nhiễm amyloid liên quan với lọc máu. Các bệnh nhân có tăng sản xuất mạn tính canxi-phosphat cũng có nguy cơ gia tăng bị hoại tử mô do tăng canxi máu (calciphylaxis) – một tình trạng hoại tử da và mô mềm do thiếu máu cục bộ gây đau đớn cho bệnh nhân.
XỬ TRÍ
Tiếp cận chẩn đoán
Tiếp cận chẩn đoán đối với tình trạng cường cận giáp khá rõ ràng và được thảo luận chi tiết hơn ở bài Tăng canxi máu. Cường cận giáp tiên phát được nghi vấn nếu tăng nồng độ PTH được phát hiện trong bệnh cảnh tăng canxi máu. về cơ bản, chỉ có hai chẩn đoán khác cần được xem xét trong chẩn đoán phân biệt khi có tăng nồng độ PTH và tăng canxi máu kéo dài: tăng canxi máu giảm canxi niệu có tính gia đình (FHH) và điều trị bằng lithium. Sử dụng lithium có thể dễ được xác định nhờ khai thác tiền sử bệnh tật. Bên cạnh đó, việc chẩn đoán phân biệt các bệnh nhân bị tăng canxi máu giảm canxi niệu có tính gia đình với bệnh nhân bị cường cận giáp tiên phát có thể rất khó khăn.
Biểu hiện của tăng canxi máu giảm canxi niệu có tính gia đình (FHH) điển hình thường nhẹ và tỷ lệ bị sỏi thận không khác so với các đối tượng trong quần thể chung. Bệnh nhân bị tảng canxi máu giảm canxi niệu có tính gia đình điển hình sẽ cỏ nồng độ canxi ở mức bình thường cao hoặc bị tăng nhẹ, nồng độ PTH thường ở mức bình thường tới tăng nhẹ một cách không phù hợp (gần như luôn <100 pg/ml) trong khi không có tình trạng thiếu hụt vitamin D đi kèm. Yếu tố hữu ích nhất giúp chẩn đoán phân biệt cường cận giáp tiên phát với tăng canxi máu, giảm canxi niệu có tính gia đình là nồng độ canxi máu trước đó. Vì tăng canxi máu, giảm canxi niệu có tính gia đình là một tình trạng di truyền tính trội qua nhiễm sắc thể thường kéo dài suốt cuộc đời của người bị, tăng nồng độ canxi máu xảy ra sớm trong cuộc đời gợi ý cho tình trạng bệnh lý này, bất kỳ một kết quả xét nghiệm nồng độ canxi máu bình thường trước đó về cơ bản sẽ loại trừ chẩn đoán bệnh lý này. Tương tự như vậy, tiền sử gia đình rỗ ràng bị tắng canxi máu lành tính là bằng chứng gợi ý cho tăng canxi máu, giảm canxi niệu có tính gia đình. Nếu không có bất kỳ thông tin nào có liên quan được biết hoặc sẵn có để xem xét, tìm kiếm thêm các thông tin có thể hữu ích. Tăng canxi máu giảm canxi niệu có tính gia đình điển hình được kết hợp với bài tiết canxi niệu 24 giờ thấp (thường <100 mg/ngày) khi so sánh với cường cận giáp tiên phát là tình trạng thường được kết hợp với tăng bài tiết canxi niệu. Bài tiết canxi có thể được xác định chính xác hơn bằng cách tính toán tỷ số độ thanh thải canxi (Clca ) so với độ thanh thải creatinin (Clcr). Tỷ số nàycó thể được tính toán từ công thức sau:
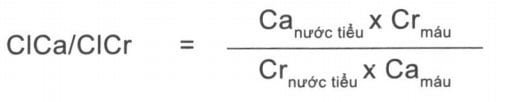
Trong đó, Canước tjểuvà Crnước tiểu biểu diễn giá trị của canxi, creatinin trong nước tiểu 24 giờ và Crmáu và Camáu biểu diễn giá trị creatinin, canxi trong huyết thanh. Một trị số < 0,01 gợi ý tăng canxi máu, giảm canxi niệu có tính gia đình, và trị số > 0,02 về cơ bản giúp loại trừ rối loạn này, song có tình trạng chồng chéo đáng kể trong bài tiết canxi niệu giữa cường cận giáp tiên phát và tăng canxi máu, giảm canxi niệu có tính gia đình FHH. (Lưu ý, về lý thuyết thiếu hụt vitamin D có thể làm hạ thấp giả tạo bài tiết canxi niệu trong cường cận giáp tiên phát, bồi phụ vitamin D có thể giúp đánh giá chính xác hơn tình trạng bài tiết canxi niệu. Tuy nhiên, có một số bằng chứng gợi ý rằng tình trạng thiếu hay đủ vitamin D có thể không ảnh hưởng có ý nghĩa đến bài tiết canxi niệu ở bệnh nhân cường cận giáp tiên phát. Tương tự, lợi tiểu bằng thiazid sẽ làm giảm bài tiết canxi niệu và có thể cần phải ngừng thuốc nếu chẩn đoán không rõ. Các tác động trên canxi của thiazid thường sẽ mất đi sau vài ngày, nhưng cũng đã có các báo cáo về tác dụng tiếp tục kéo dài tới vài tháng sau ở một số bệnh nhân).
Nồng độ phospho có thể rất thấp trong cường cận giáp tiên phát, nhưng nồng độ này cũng có thể hơi giảm nhẹ trong tăng canxi máu, giảm canxi niệu có tính gia đình và có thể bình thường trong cả hai tình trạng nói trên, vấn đề chẩn đoán còn phức tạp hơn do có vô số các đột biến khác nhau được tìm thấy tại thụ thể nhận cảm canxi (CaSR) tạo nên các biểu hiện kiểu hình khác nhau của bệnh với mức độ nặng trong biểu hiện và các biến chứng thay đổi. Vì vậy, nếu chẩn đoán vẫn còn chưa được làm rõ, kỹ thuật giúp xác định trình tự các acid amin của phân tử thụ thể nhận cảm với canxi hiện tại đâ có bán trên thị trường và có thể mang lại các thông tin hữu ích.
Đối với trường hợp các bệnh nhân thấy tăng PTH trong bệnh cảnh có nồng độ canxi máu bình thường, chẩn đoán phân biệt phải bao gồm: tình trạng cường cận giáp tiên phát “mới mắc“ (được cho là ở giai đoạn sớm nhất của cường cận giáp tiên phát), tăng canxi máu, giảm canxi niệu có tính gia đình và cường cận giáp thứ phát. Cường cận giáp thứ phát thường gặp do thiếu hụt vitamin D hoặc suy thận. Vì vậy, cần xét nghiệm nồng độ urê máu, creatinin máu và 25(OH)D. Nồng độ 25(OH)D thường cần được bồi phụ tới khi đạt tới giá trị > 30 ng/mL để đảm bảo là không còn tình trạng thiếu hụt 25(OH)D. Nói chung, bồi phụ vitamin D được cho là an toàn ờ bệnh nhân có tình trạng cường cận giáp tiên phát nhẹ, với thay đổi nhẹ trong nồng độ canxi và có được cải thiện nào đó về nồng độ PTH ở đa số bệnh nhân. Tuy nhiên, cần theo dõi nồng độ canxi máu ít nhất mỗi 2-4 tuần/lần lúc khởi đầu, do một số lượng hiếm gặp bệnh nhân có thể xuất hiện tình trạng tăng canxi máu nặng thêm.
Các bệnh lý ác tính cũng là nguyên nhân thường gặp của tăng canxi máu, nhưng hãn hữu các bệnh lý ác tính này gây tình trạng tăng canxi máu thông qua sản xuất PTH lạc chỗ. Trong hầu hết các trường hợp, tăng canxi máu do bệnh lý ác tính là do peptid liên quan PTH (PTHrP) gây nên song không thể phát hiện được peptid này bằng các xét nghiệm định lượng PTH thường được sử dụng hiện có sẵn trên thị trường.
Điều trị
Cường cận giáp tiên phát
Lịch sử tự nhiên của cường cận giáp tiên phát gợi ý là trong nhiều trường hợp đây là một rối loạn lành tính, không tiến triển. Vì vậy, một khi chẩn đoán cường cận giáp tiên phát đã được xác nhận, bước tiếp theo là xác định xem điều trị nào là cần thiết.
Điều trị bằng phẫu thuật: Chỉ có một cách điều trị tiệt duy nhất đối với cường cận giáp tiên phát là cắt bỏ tuyến cận giáp và chỉ định điều trị này được khuyến cáo cho tất cả các bệnh nhân bị bệnh có triệu chứng. Tuy nhiên, ở bệnh nhân không có triệu chứng, rất khó để xác định bệnh nhân nào là phù hợp cho lựa chọn chỉ định phẫu thuật hay để theo dõi chờ. Hướng dẫn điều trị đồng thuận được xây dựng năm 1991 và được cập nhật năm 2002 gợi ý phẫu thuật được chỉ định đối với các tình trạng và điều kiện sau:
- Tuổi < 50 tuổi.
- Nồng độ canxi máu > 1 mg/dL cao hơn mức giới hạn bình thường cao.
- Bệnh nhân không thể hoặc không mong muốn theo dõi nội khoa.
- Tăng canxi niệu rõ (bài tiết canxi niệu hàng ngày > 400 mg).
- Giảm tỷ trọng chất khoáng của xương ở bất kỳ vị trí nào tới chỉ số điểm T (T score) <-2,5.
- Giảm độ thanh thải creatinin (ClCr) tới 70% giá trị bình thường.
Một khi đi đến quyết định tiến hành phẫu thuật, chẩn đoán hình ảnh trước mổ có thể hữu ích giúp xác định cách thức phẫu thuật. Siêu âm vùng cổ với độ phân giải cao và 99mTc-sestamibi ngày càng nổi lên như các kỹ thuật chẩn đoán hình ảnh hữu ích nhất giúp định khu các u tế bào u tuyến đơn độc của tuyến cận giáp hoặc bệnh lý đa tuyến trước khi phẫu thuật cho bệnh nhân bị cường cận giáp tiên phát. Siêu âm đã được báo cáo là có độ nhạy từ 72% đến 89% trong việc phát hiện các u đặc tế bào tuyến, nhưng có độ nhạy kém trong phát hiện bệnh lý đa tuyến. Một ưu điểm của siêu âm là khả năng cung cấp hình ảnh tuyến giáp đầy đủ và giúp mô tả đặc điểm các nhân tuyến giáp mà các nhân này cũng có thể cần được xử trí bằng phẫu thuật. Độ nhạy của 99mTc-sestamibi cũng tương tự như siêu âm và đã được báo cáo là từ 68% đến 95% trong phát hiện u tế bào tuyến đơn độc, song cũng giống như siêu âm, kỹ thuật này có độ nhạy kém trong phát hiện bệnh lý đa tuyến. Ngoài ra, do các mô tuyến giáp cũng bắt giữ 99mTc-sestamibi, vì vậy có thể xảy ra dương tính giả. Ưu điểm của kỹ thuật chụp nhấp nháy là nó có thể giúp phát hiện các tuyến lạc chỗ nằm ngoài vùng cổ. Vì vậy, một số tác giả ủng hộ biện pháp tiếp cận kết hợp nhiều kỹ thuật thăm dò để đánh giá trước mổ, cách tiếp cận này đã cho thấy dự kiến chính xác hơn các u tuyến đơn độc so với khi chỉ áp dụng một biện pháp thăm dò duy nhất. Chụp cắt lớp vi tính và chụp cộng hưởng từ (MRI) thường ít được sử dụng để định khu u tuyến cận giáp, thường được dành cho trường hợp phẫu thuật cắt tuyến cận giáp thất bại hoặc bệnh tái phát.
Thủ thuật ngoại khoa thích hợp tùy thuộc vào nguyên nhân nền của bệnh. Nếu u tế bào tuyến đơn độc bị nghi vấn qua hỏi bệnh hoặc định khu trước mổ , tuyến cận giáp bị bệnh lý có thể được cắt bỏ bằng các phương pháp gây xâm lấn tối thiểu. Do nửa đời sống của hormon cận giáp làm theo kỹ thuật phản ứng miễn dịch (iPTH) rất ngắn, định lượng hormon này trong cuộc mổ có thể rất hữu ích để xác định thành công của cuộc mổ khi từng tuyến cận giáp bất thường được cắt bỏ. Nếu hình ảnh học chứng minh nhiều khả năng chỉ có một u tế bào tuyến đơn độc, phẫu thuật viên có thể cắt bỏ tuyến cận giáp bị nghi vấn và theo dõi nồng độ iPTH để bảo đảm rằng u tế bào tuyến (adenoma) được được cắt bỏ một cách thích hợp. Trong các trường hợp này, có thể tránh được thao tác tiến hành bóc tách rộng và kiểm tra tất cả bốn tuyến cận giáp và tuyến ức. ở các đối tượng bị nghi ngờ có bệnh lý đa tuyến, thường áp dụng biện pháp điều trị truyền thống hơn là tiếp cận tuyến cận giáp cả hai bên. Nếu thấy có tình trạng tăng sinh của cả bốn tuyến cận giáp, toàn bộ tổ chức tuyến cận giáp được cắt bỏ, ngoại trừ với phần tồn dư nhỏ có thể để lại tại chỗ hoặc được cấy vào cẳng tay bên tay không thuận. Thông thường, một lượng nhỏ mô cận giáp sẽ được bảo quản lạnh để phòng khi cấy mô cận giáp không thành công.
Các biến chứng thường gặp của phẫu thuật tuyến cận giáp bao gồm hội chứng được gọi là “hội chứng xương đói”(“hungry bone syndrome”)mà trong hội chừng này tình trạng giảm canxi máu nặng xuất hiện đòi hỏi càn được bổ sung canxi đường tĩnh mạch. Tỷ lệ hạ canxi máu sau mổ có thể cao hơn ở những đối tượng có tăng sinh tế bào tuyến cận giáp so với các đối tượng có u tế bào tuyến đơn độc. Tình trạng suy cận giáp tiếp diễn cũng có thể xảy ra, chủ yếu là ở các đối tượng đã được phẫu thuật điều trị tăng sinh tuyến cận giáp. Tổn thương dây thần kinh quặt ngược xảy ra ở từ 1 đến 2% các cuộc mổ. Nói chung, cải thiện tiên lượng có tương quan trực tiếp với kinh nghiệm của phẫu thuật viên.
Điều trị không phẫu thuật: Đối với các bệnh nhân không hội đủ tiêu chuẩn hướng dẫn điều trị được khuyến cáo đối với can thiệp phẫu thuật, ở những đối tượng từ chối phẫu thuật hoặc không thích hợp để chỉ định phẫu thuật thì có thể điều trị nội khoa. Cần bảo đảm bồi phụ thể tích thỏa đáng, cũng như cung cấp khẩu phần canxi vừa phải (〜1000 mg/ngày) cho bệnh nhân. Thuốc lợi tiểu thiazid và các thuốc có thể làm nặng thêm tình trạng tăng canxi máu nên tránh dùng. Tuy nhiên, có một số bằng chứng còn khiêm tốn lại gợi ý rằng phối hợp thêm hoặc ngừng dùng thuốc lợi tiểu thiazid ở bệnh nhân có tình trạng cường cận giáp nhẹ có thể không làm thay đổi ý nghĩa mức độ tăng canxi máu ở hầu hết các bệnh nhân, về mặt lý thuyết, khả năng của thiazid gây giảm bài tiết canxi qua nước tiểu có thể lại là điều có ích lợi. Vì vậy, nếu canxi chỉ bị tăng ở mức độ nhẹ và bệnh nhân đang được dùng lợi tiểu thiazid để điều trị bệnh tăng huyết áp, có thể không nhất thiết là cần ngừng dùng thuốc lợi tiểu này. Mặt khác, phối hợp thêm một thiazid cho bệnh nhân bị cường cận giáp tiên phát không được khuyến cáo, do có một số trường hợp hiếm gặp đã báo cáo gặp tình trạng tăng canxi máu nặng khi lợi tiểu thiazid được dùng phối hợp thêm, cần theo dõi nồng độ canxi ít nhất là 2 lần/năm và định lượng nồng độ creatinin máu, tỷ trọng xương cũng cần được theo dõi hàng năm.
Điều trị nội khoa hỗ trợ có thể giúp dự phòng các biến chứng của cường cận giáp tiên phát không được điều trị. Cho uống phosphat giúp làm giảm tình trạng bắt giữ canxi ờ ruột, ức chế tái hấp thu canxi ờ xương và ức chế sản xuất calcitriol. Tuy vậy, việc bổ sung thêm phospho nói chung không được khuyến cáo, do dùng phosphat dài ngày có thể gây tình trạng vôi hóa lạc chỗ và có thể làm tăng PTH. Các thuốc biphosphonat là các điều trị hiệu quả đối với tình trạng loãng xương và đã cho thấy đây là một điều trị hứa hẹn trong dự phòng mất xương liên quan với cường cận giáp tiên phát. Alendronat là một trong những biphosphonat có triển vọng nhất, thuốc giúp làm tăng tỷ trọng chất khoáng của xương đối với cột sống, ở mức độ kém hơn đối với xương chậu, song lại không làm thay đổi có ý nghĩa nồng độ canxi, PTH hoặc tình trạng bài xuất trong nước tiểu ở bệnh nhân bị cường cận giáp tiên phát. Các thuốc bisphosphonat thuộc thể hệ cổ điển hơn (ví dụ: etidronat và clodronat) đã không được chứng minh là có hiệu quả, và các thuốc bisphosphonat thế hệ mới hơn vẫn cần được nghiên cứu thêm. Estrogen đã được cho thấy làm giảm nồng độ canxi máu, canxi niệu và làm giảm hủy xương ở phụ nữ sau tuổi mãn kinh bị cường cận giáp tiên phát nhẹ; tuy nhiên, sử dụng estrogen cho bệnh nhân bị cường cận giáp tiên phát đã không còn nhận được sự ủng hộ do các tác dụng phụ của liệu pháp hormon thay thế được báo cáo gần đây, việc cần phải dùng các liều estrogen cao hơn liều thường dùng để đạt được hiệu quả tối đa. Raloxifen là một chất điều biến thụ thể estrgen chọn lọc đã được chứng minh qua các nghiên cứu bước đầu là giúp làm giảm nồng độ canxi máu và niệu, cũng như làm giảm các chất chỉ điểm (markers) cho tình trạng hủy xương ở phụ nữ sau tuổi mãn kinh bị cường cận giáp. Một nhóm thuốc mới đầy hứa hẹn được biết như các chất giống canxi (calcimimetic) (ví dụ: cinacalcet hydrochloric!) đã được cho thấy giúp làm giảm thấp PTH và nồng độ canxi ở bệnh nhân bị cường cận giáp bằng cách làm tảng độ nhạy cảm của thụ thể nhạy cảm với canxi (CaSR) đối với canxi. Các nghiên cứu bước đầu ở bệnh nhân bị cường cận giáp tiên phát cho các kết quả hứa hẹn, song gần đây cinacalcet được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê chuẩn chỉ đối với chỉ định điều trị cường cận giáp thứ phát ở bệnh nhân bị bệnh thận mạn đang được lọc máu và ở bệnh nhân bị ung thư biểu mô cận giáp. Cuối cùng, kỹ thuật triệt bỏ các u tế bào tuyến (adenomas) của tuyến cận giáp bằng tiêm cồn qua da gần đây đã được ủng hộ như một biện pháp điều trị thay thế có thể được áp dụng cho bệnh nhân bị cường cận giáp tiên phát.
Cường cận giáp thứ phát
Cường cận giáp thứ phát do thiếu hụt vitamin D gây nên tương đối dễ được điều trị. Nói chung, kho dự trữ vitamin D cần được làm đầy đến khi nồng độ 25(OH)D > 30 ng/mL. Điều trị chuẩn là sử dụng ergocalciferol (Vitamin D2) 50.000 UI mỗi tuần hoặc mỗi tháng/lần, tùy thuộc vào mức độ nặng của tình trạng thiếu hụt. Thường cần khoảng tổng số 500.000 UI để bồi phụ đầy đủ cho một bệnh nhân có tình trạng trạng thiếu hụt vitamin D nặng. Cũng có thể sử dụng cholecaliíerol (D3) để bồi phụ tình trạng thiếu hụt, thuốc này có thể có các đặc tính dược động học thuận lợi hơn chút ít so với ergocalciferol (vitamin D2), song thuốc lại không có sẵn trên thị trường như ergocalciferol.
Xử trí đối với cường cận giáp thứ phát do bệnh thận mạn tính có thể đặt ra các vấn đề thách thức hơn nhiều. Mục tiêu điều trị là duy trì được nồng độ PTH ở mức có thể chấp nhận được dựa trên giai đoạn của bệnh thận mạn tính, để dự phòng cả tình trạng loạn dưỡng xương do thận (bệnh xương do quay vòng nhanh [high turnover bone disease]) do cường cận giáp và bệnh xương mất động (adynamic bone disease) (bệnh xương do quay vòng thấp [low turnover bone disease]) do nồng độ PTH bị ức chế quá mức.
Mục tiêu ban đầu là làm giảm tích số canxi-phosphat (canxi-phosphate product) xuống < 55 mg2/dL2, chủ yếu bằng cách giảm bắt giữ phosphat từ ruột có trong chế độ dinh dưỡng, ở các bệnh nhân bị bệnh thận mạn tính, đích cần đạt cho khẩu phần nhập phosphat hàng ngày là < 800-1000 mg/ngày và có thể cần tham vấn ý kiến bác sỹ chuyên khoa dinh dưỡng để giúp cho bệnh nhân đạt được các mục tiêu điều trị này. Cuối cùng, hầu hết bệnh nhân sẽ cần được điều trị bằng thuốc gắn phospho. Các thuốc chứa nhôm đã từng một thời thường được sử dụng, hiện cho thấy là có thể gây nên tình trạng nhuyễn xương và bệnh não, hiện tại nên tránh dùng cho bệnh nhân. Gần đây, nền tảng của điều trị là sử dụng các chất gắn phospho (binder) có chứa canxi như carbonat canxi và acetat canxi. Acetat canxi có lợi ích là gắn nhiều hơn với phosphat và có ít canxi hơn sẽ được hấp thu cho mỗi milligram nguyên tố canxi so với carbonat canxi. Để làm giảm thiểu hấp thu canxi, cần giới hạn liều xuống < 2000 mg/ngày và điều chỉnh liều tới khi đạt được liều thấp nhất cần dùng để duy trì nồng độ P04 trong khoảng 2,7 đến 5,5 mg/dL (tùy thuộc vào giai đoạn của bệnh thận mạn tính).
Một khi nồng độ canxi và phospho ở trong giới hạn chấp nhận được, có thể cần điều trị bằng vitamin D để làm giảm nồng độ PTH về tới giới hạn đích. Có thể dùng calcitriol hoặc một trong các chất tương đồng để làm ổn định hoặc làm giảm nồng độ PTH về giới hạn chấp nhận được. Bên cạnh việc làm giảm nồng độ PTH, vitamin D còn làm giảm hấp thu canxi, phospho ở ruột và có thể làm tăng tích số canxi- phosphat huyết thanh (canxi-phosphate product) đẩy bệnh nhân tới nguy cơ bị hoại tử da, mô mềm do canxi (calciphylaxis) và tâng canxi máu. Vì vậy, cần kiểm soát tốt nồng độ phospho và canxi huyết thanh trước khi bắt đầu điều trị bằng vitamin D. Các chất tương đồng với vitamin D thế hệ mới hơn (doxercalciferol và paricalcitol) có thể có tác dụng đối với canxi và phosphat ít hơn, nhưng lại không được chứng minh có hiệu quả hơn calcitriol.
Các chất giống canxi là một điều trị mới hứa hẹn đối với cường cận giáp và mới đây đã được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) chấp thuận để điều trị cường cận giáp thứ phát ở bệnh nhân đang được lọc máu. Cinacalcet (Sensipar) là một chất giống canxi đầu tiên, có thể được tim thấy để sử dụng trên thị trường và đã được chứng minh là làm giảm PTH theo kiểu phụ thuộc liều dùng cũng như làm giảm tích số canxi-phosphat. Làm giảm nguy cơ phải mổ cắt tuyến cận giáp, gãy xương và phải nhập viện do bệnh lý tim mạch cũng đã được thấy qua các nghiên cứu ban đầu này. Liều cinacalcet khởi đầu là 30 mg/ngày và tiến hành tăng dần liều từ 2 đến 4 tuần lên mức 60, 90 và 180 mg/ngày tới khi đạt được đích điều trị. Cần định lượng nồng độ canxi và phospho máu trong vòng một tuần và từng khoảng thời gian đều đặn trong khi tiến hành chỉnh liều để theo dõi tình trạng hạ canxi máu. Có thể tiến hành định lượng iPTH (intact PTH) 1-4 tuần sau khi bắt đầu điều trị hoặc mỗi khi thay đổi liều.
Cuối cùng, phẫu thuật cắt tuyến cận giáp có thể trở nên cần thiết ở các đối tượng bị cường cận giáp nặng (nồng độ PTH huyết thanh liên tục > 800 pg/mL) đi kèm với tăng canxi máu và/hoặc tăng phosphat máu song không đáp ứng với điều trị thường quy.
NHỮNG ĐIỂM QUAN TRỌNG CẦN GHI NHỚ
Cường cận giáp tiên phát và bệnh lý ác tính là hai nguyên nhân thường gặp nhất gây tăng canxi máu.
Chẩn đoán cường cận giáp được dựa vào phát hiện PTH tăng tiếp diễn hoặc bình thường trong bệnh cảnh tăng canxi máu.
Cường cận giáp tiên phát phải được phân biệt với tăng canxi máu giảm canxi niệu có tính gia đình và cường cận giáp thứ phát.
Thiếu hụt vitamin D có thể làm phức tạp thêm chẩn đoán cường cận giáp tiên phát.
Cường cận giáp thứ phát do bệnh thận mạn tính có thể đặt ra các thách thức trong xử trí.
Điều trị triệt để đối với cường cận giáp tiên phát là phẫu thuật, và hiện có các hướng dẫn điều trị chuyên khoa để giúp xác định đối tượng nào nên được ưu tiên gửi điều trị phẫu thuật.
