ĐẠI CƯƠNG
Lịch sử của phương pháp
Năm 1891, Heinrich Iraneụs Quincke (một bác sĩ nội khoa người Đức) là người đầu tiên thực hành thủ thuật chọc ống sống thắt lưng với chỉ định làm giảm áp lực nội sọ ở bệnh nhân lao màng não khi khả năng điều trị bước vào giai đoạn vô vọng. Bản thân Quincke cũng phát hiện thấy tăng bạch cầu trong dịch não – tủy là chỉ tiêu quan trọng trong bệnh lý viêm hệ thần kinh trung ương.
Năm 1912, Mestrezat tìm thấy mối quan hệ giữa sự thay đổi của thành phần dịch não – tuỷ với các bệnh lý hệ thần kinh.
Năm 1919, Pandy và sau đó là Weed (1935) đã mô tả quá trình sản sinh, tuần hoàn và sự hấp thu của dịch não – tuỷ.
Năm 1937, Merritt và Fremont Smith đã nghiên cứu và thông báo những thay đổi thành phần dịch não – tuỷ trong các bệnh thần kinh khác nhau.
Nhắc lại sinh lý dịch não – tuỷ
Người lớn bình thường có khoảng 150 – 180ml dịch não – tuỷ và được chứa đầy trong các não thất, khoang dưới nhện và các bể não.
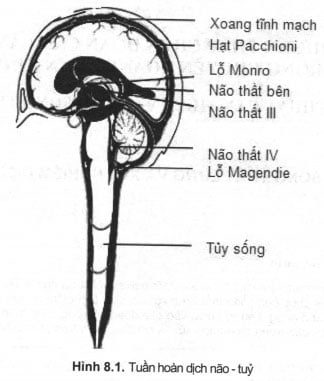
Dịch não tuỷ được sinh ra từ đám rối mạch mạc (cơ bản ờ não thất bên), chứa đầy trong các não thất bên, qua lỗ Monro vào não thất 3, qua lỗ Luschka vào khoang dưới nhện của não và qua lỗ Magendie thông với khoang dưới nhện của tuỷ sống. Dịch não – tuỷ được hấp thu trở lại tĩnh mạch bởi các hạt Pacchioni (hình 8.1).
Bình thường, cứ mỗi giờ có khoảng 20ml dịch não – tuỷ được sinh ra và đồng thời một số lượng dịch não – tuỷ đúng như vậy cũng được hấp thu. Như vậy tính ra trong vòng 24 giờ dịch não tuỷ của người ta được thay đổi 3 lần.
Chức năng của dịch não – tuỷ là bảo vệ não bộ và tuỷ sống chống lại những sang chấn cơ học, đồng thời tham gia vào nhiệm vụ dinh dưỡng và chuyển hoá của hệ thần kinh trung ương.
Các thành phần sinh học của dịch não – tuỷ được điều hòa thường xuyên bởi các vùng liên diện (interfaces). Đó là hệ thống các hàng rào: máu – não (blood – brain barrier), máu – dịch não – tuỷ (các đám rối màng mạch) và dịch não – tuỷ – máu (các hạt Pacchioni của màng não).
Các phương pháp lấy dịch và thành phần dịch não – tuỷ
- Để lấy dịch não tủy người ta có thể đi qua 3 con đường:
+ Lấy từ não thất (thường được tiến hành kết hợp trong khi phẫu thuật).
+ Lấy từ bể lớn (phương pháp chọc bể lớn hay chọc dưới chẩm), chỉ định trong những trường hợp đặc biệt.
+ Lấy từ khoang dưới nhện cột sống thắt lưng (chọc ống sống thắt lưng), là con đường thường được chỉ định trong thực tế lâm sàng.
- Dịch não – tuỷ được lấy từ những vị trí khác nhau có thành phần sinh học khác nhau. Cụ thể một số thành phần như sau:
Bảng 8.1. Một số thành phần chính của dịch não tuỷ ở các vị trí khác nhau (theo Samson)
| ^^Thành phần Nơi lấy | Protein toàn phần (mg%) | Globulin (mg%) | Albumin (mg%) | Tế bào/mm3 | Đường (mg%) |
| Não thất | 10-16 | 1 -4 | 8-14 | 0-1 | 50-90 |
| Bể lớn | 16-20 | 1 -6 | 14-16 | 0-2 | 59-68 |
| Vùng đuôi ngựa | 15-45 | 2-6 | 14-18 | 0-3 | 55-65 |
– Thành phần đạm trong dịch não tuỷ và trong máu cũng khác nhau (nhìn chung nồng độ các đạm thành phần trong máu cao hơn trong dịch não – tuỷ) như trong bảng sau:
Bảng 8.2. Đạm thành phần trong dịch não tuỷ so với trong máu
| Các loại protein | Dịch não – tuỷ (%) | Huyết thanh (%) |
| Albumin | 57,3 | 69,3 |
| a-i globulin | 6,1 | 2,8 |
| a2 globulin | 11,0 | 8,2 |
| p globulin | 9,2 | 9,6 |
| Y globulin | 16,5 | 16,7 |
Theo Mumenthaler nồng độ muối clorua trong dịch não tuỷ vào khoảng 680 – 760mg% (cao hơn trong máu). Tỷ lệ NaCI trong dịch não tuỷ/NaCI trong máu vào khoảng 1,2/1,0).
Ngoài ra, trong dịch não tuỷ còn có hormon của tuyến yên, vitamin c và một số men (amylase, oxydase, lipase).
PHƯƠNG PHÁP CHỌC ỐNG SỐNG THẮT LƯNG (LUMBAL PUNCTURE) VÀ CÁC CHỈ ĐỊNH THÔNG THƯỜNG
Phương pháp chọc ống sống thắt lưng lấy dịch não – tuỷ là phương pháp chẩn đoán quan trọng thường được sử dụng trong lâm sàng.
Chỉ định
- Để chẩn đoán:
+ Nghiên cứu về áp lực dịch não tuỷ, sự lưu thông dịch não tuỷ.
+ Xét nghiệm dịch não tuỷ (sinh hoá, tế bào, vi sinh vật, độ pH, định lượng các men, các chất dẫn truyền thần kinh…).
+ Chụp tuỷ, chụp bao rễ có bơm thuốc cản quang.
- Để điều trị (đưa thuốc vào khoang dưới nhện tuỷ sống):
+ Các thuốc gây tê cục bộ phục vụ mục đích phẫu thuật.
+ Các thuốc kháng sinh, các thuốc chống ung thư, corticoid v.v… để điều trị các bệnh của hệ thần kinh trung ương hoặc các bệnh rễ – dây thần kinh.
+ Theo dõi kết quả điều trị.
Chống chỉ định
Tăng áp lực trong sọ.
U não.
Phù nề não nặng.
Tổn thương tuỷ cổ.
Nhiễm khuẩn ở vùng da thắt lưng (vùng chọc kim).
Rối loạn đông máu (bệnh ưa chảy máu, giảm tiểu cầu, các bệnh nhân đang được điều trị chống đông máu).
Các tai biến có thể gặp
Tụt kẹt não.
Nhiễm khuẩn (áp – xe vị trí chọc, viêm màng não mủ…).
Đau đầu sau chọc ống sống thắt lưng.
Chảy máu (gây ổ máu tụ ngoài màng cứng hoặc chảy máu dưới nhện…).
Quy trình kỹ thuật chọc ống sống thắt lưng
Công tác chuẩn bị
Chuẩn bị các dụng cụ cần thiết: các loại thuốc cấp cứu và gây tê, xăng – gạc, bông cồn, kim chuyên dùng, các ống nghiệm đựng dịch não tuỷ, găng tay. Kim chọc ống sống thắt lưng là kim chuyên dùng (kim Quincke) có độ lớn 20 – 22G.
Chuẩn bị bệnh nhân:
+ Cho bệnh nhân soi đáy mắt, ghi điện tim, xét nghiệm máu đông máu chảy, thử phản ứng thuốc gây tẽ, theo dõi mạch, huyết áp.
+ Chuẩn bị tư tưởng cho bệnh nhân: giải thích mục đích thủ thuật, động viên khích lệ, có thể cho dùng thuốc trấn tĩnh vào tối hôm trước nếu xét thấy cần thiết.
+ Khi tiến hành thủ thuật để bệnh nhân nằm ở tư thế co nghiêng, đầu gối sát bụng, đầu gập vào ngực, hai tay ôm đầu gối. Bộc lộ vùng thắt lưng, sát trùng rộng vùng chọc kim (lần đầu bằng cồn iod, sau đó sát trùng lại bằng cồn trắng hai lần), phủ xăng có lỗ, để hở vùng chọc.
- Nhân viên (hai hoặc ba người tuỳ theo khả năng phối hợp của bệnh nhân): mang mũ, khẩu trang, móng tay cắt ngắn, vô trùng tay, mang găng tay.
Xác định vị trí và đường chọc
Vị trí chọc là các khoang gian đốt sống thắt lưng. Vì tuỷ sống kéo dài tới tận đốt sống L2 nên để tránh gây tổn thương tuỷ người ta thường chọc qua các khe gian đốt sống L3 – L4; L4 – L5 hoặc khe L5 – S1.
Đường chọc thường được chọn là đường giữa (đường nối các mỏm gai của các đốt sống hay còn gọi là trục cột sống). Trong trường hợp không thể sử dụng được đường giữa (các bệnh nhân bị thoái hoá cột sống nặng nề, các bệnh nhân không thể nằm co được…) người ta có thể chọc theo đường bên.
Các bước tiến hành
Gây tê điểm chọc kim (điểm giữa các khoang gian đốt kể trên), gây tê theo hai thì: thì đầu gây tê trong da, sau đó gây tê theo đường chọc kim. Có thể bơm thuốc liên tục trong khi đưa kim gây tê vào và khi rút kim ra.
Dùng kim chuyên dụng, thực hiện thao tác chọc ống sống lấy dịch não – tuỷ. Thao tác chọc được tiến hành theo hai thì:
+ Thì một: chọc kim qua da (góc giữa kim và mặt da khoảng 45°).
+ Thì hai: đưa kim vào khoang dưới nhện, mũi kim hơi chếch hướng lên đầu bệnh nhân, thân kim tạo với đường giữa cột sống một góc 15°. Trước khi đưa được kim vào khoang dưới nhện, phải chọc kim qua hệ thống dây chằng (dây chằng trên gai, dây chằng liên gai, dây chằng vàng…) và qua màng cứng.
- Khi đầu kim đã nằm trong khoang dưới nhện: rút từ từ thông nòng (mandrain) của kim, dịch não – tuỷ sẽ chảy thành giọt. Tiến hành lấy dịch não tuỷ.
Các xét nghiệm thông thường
- Các xét nghiệm thông thường cần làm và lượng dịch tương ứng cần lấy như sau:
+ Phản ứng Pandy: 1 giọt.
+ Phản ứng Nonne: 1ml.
+ Albumin theo Kafka: 1,50ml.
+ Định lượng tế bào: cần 0,5 – 2,00ml.
+ Xét nghiệm đường và clorid: 3,00ml.
+ Xét nghiệm vi khuẩn: 2,00ml.
+ Cấy khuẩn lao: 5,00ml.
+ WaR: 2,00ml.
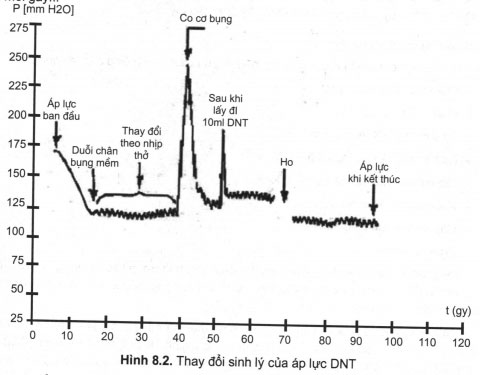
- Trong khi lấy dịch cần kết hợp kiểm tra, đánh giá tình trạng lưu thông dịch não tuỷ bằng hai nghiệm pháp (Queckenstedt và stockey). cần lưu ý, trong điều kiện sinh lý áp lực dịch não tủy cũng có dao động nhất định (hình 8.2)
+ Nghiệm pháp Queckenstedt: ở người bình thường nếu ép hai bên tĩnh mạch cổ trong thời gian 20 – 30 giây, áp lực dịch não tuỷ tăng nhanh từ mức bình thường (80 – 180mmH2O) đến trên 400mmH20, sau khi dừng ép từ 10 – 15 giây áp lực dịch não – tuỷ sẽ trở về giá trị ban đầu. Nghiệm pháp được coi là dương tính (+) khi:
. Ép tĩnh mạch cổ áp lực không tăng (trên lâm sàng nó phản ánh tình trạng nghẽn tắc lưu thông dịch não tuỷ ở tuỷ sống) hoặc
. Nếu khi ép tĩnh mạch cổ áp lực tăng rất chậm và không đạt mức độ từ 400mm cột nước trờ lên và khi ngừng ép, áp lực dịch quay trờ về giá trị ban đầu chậm (có nghĩa là có cản trở lưu thông dịch não tủy).
+ Nghiệm pháp stockey: nghiệm pháp này chỉ khác nghiệm pháp Queckenstedt là thay vì ép tĩnh mạch cổ hai bên sẽ ép tĩnh mạch chủ bụng của bệnh nhân. Đáp ứng của nghiệm pháp cũng tương tự như trên. Nghiệm pháp dương tính khi có nghẽn tắc hoặc cản trở lưu thông dịch não tuỷ ở vùng thắt lưng.
Ngoài ra áp lực dịch não – tuỷ còn phụ thuộc vào nhiều yếu tố khác, nhất là những yếu tố gây tăng áp lực ổ bụng.
- Khi đã lấy xong dịch não tuỷ:
+ Rút kim.
+ Băng vô trùng vị trí chọc.
Chăm sóc bệnh nhân sau thủ thuật
Cho bệnh nhân nằm sấp từ 2 – 4 giờ.
Cho bệnh nhân uống nhiều nước (khoảng 1,5-2 lít trong giờ đầu tiên sau thủ thuật).
Giải thích cho bệnh nhân an tâm với những diễn biến có thể xảy ra sau thủ thuật như đau đầu, mỏi gáy…
 Đánh giá kết quả
Đánh giá kết quả
Tính chất lý học
Bình thường dịch não tuỷ không có màu, trong suốt.
Tỷ trọng của dịch não tuỷ bình thường là 1,006 – 1,009; độ nhớt của dịch não tuỷ là 1,01 -1,06; độ pH là 7,4-7,6.
Áp lực dịch não tuỷ; thay đổi theo tuổi (trẻ nhỏ 10 – 100 và người lớn 80 – 180mm cột nước), theo tư thế cơ thể, áp lực ổ bụng….(hình 8.2).
Tế bào
Bình thường
Bình thường số lượng tế bào (đếm trong buồng Fuchs – Rosenthal trong điều kiện sinh lý) là 0 – 3 tế bào trong 1mm3 dịch. Nếu vượt quá 5 tế bào trong 1 mm3 là trạng thái bệnh lý (Kafla).
Những thay đổi về tế bào
- Hội chứng kích thích:
+ Số lượng tế bào bình thường hoặc tăng (hiếm khi > 30 tế bào/mm3) nhưng có tăng bạch cầu hạt (hội chứng kích thích cấp), tăng bạch cầu đơn nhân hoặc tăng đại thực bào (hội chứng kích thích bán cấp). Đây là hội chứng không đặc hiệu, có thể thấy trong nhiều trường hợp bệnh lý khác nhau như các cơn động kinh, nhồi máu não, các tổn thương não do thiếu oxy, nhiễm độc (rượu), sau can thiệp vào khoang dịch não – tủy nhằm mục đích chẩn đoán hoặc điều trị…
+ Tăng thực bào: đó là các bạch cầu và các đại thực bào, chúng thực bào các thành phần là trong dịch não – tủy và tùy theo các sản phẩm thực bào đó nó được gọi là thực bào hồng cầu, hay thực bào bạch cầu, mỡ, sắt, vi khuẩn…
- Hội chứng dịch não – tủy viêm do bất kỳ nguyên nhân viêm nào:
+ Viêm cấp tính: số lượng tế bào tăng rõ rệt, thành phần cơ bản là tế bào hạt, ít bạch cầu lympho và đơn nhân, các tế bào hạt tăng hạt, nhiều trường hợp tích tụ mỡ… nhanh chóng bị thoái hóa, chết và nằm cạnh nhau thành đống (mủ). Những dấu hiệu trên thường gặp trong viêm màng não mủ.
+ Viêm bán cấp: số lượng bạch cầu hạt giảm, nhân teo, số lượng bạch cầu đơn nhân và đại thực bào tăng, tế bào lympho tăng; thường gặp trong viêm màng não do virus hoặc lẫn máu trong dịch não – tủy.
+ Viêm mạn tính: tăng tế bào lympho, bên cạnh đó thấy các tế bào plasma già cỗi, nhân tròn, nằm lệch tâm và có các vết rạn hình nan hoa, bào tương có màu xanh sẫm, ưa base và chứa nhiều không bào. Những dấu hiệu này thường gặp trong viêm màng não vi khuẩn giai đoạn lui bệnh, viêm màng não do nấm, viêm màng não xoắn khuẩn, xơ não tủy rải rác…
- Tế bào dịch não – tủy trong chảy máu dưới nhện:
+ Ngay sau chảy máu thấy hồng cầu tăng trong dịch não – tủy ở mức độ khác nhau tùy theo mức độ chảy máu.
+ Sau đó màng não có phản ứng viêm, tăng bạch cầu hạt (giai đoạn cấp tính), muộn hơn là tăng bạch cầu đơn nhân và đại thực bào (giai đoạn bán cấp). Thực bào hồng cầu có thể thấy sau chảy máu 12 giờ, sau vài ngày thấy thực bào hemosiderin và nó có thể còn được quan sát thấy hàng tháng sau khi chảy máu. Sự có mặt song song của đại thực bào hồng cầu và thực bào hemosiderin trong một mẫu dịch não – tủy cho biết có chảy máu tái phát.
+ Giai đoạn muộn hơn có bilirubin trong dịch não tủy.
- Tế bào ung thư trong dịch não – tủy: có thể là di bào của u não hoặc u ngoài não và rất có ý nghĩa trong chẩn đoán. Tế bào u thường to, tỷ lệ nhân/bào tương thay đổi, đa sắc hoặc màu đậm hơn bình thường, có nhiều hình dáng nhân và bào tương.
+ Di bào của u não: thường có thể chứng minh được nguồn gốc (u ống nội tủy, u nhú đám rối, u tuyến tùng, u nguyên bào tủy).
+ Di bào của u ngoài não: các u nguyên phát thường là các carcinoma (tuyến vú, phế quản) và melanom.
- Tế bào dịch não tủy trong leucose/lymphom:
+ Trường hợp leucose: hình ảnh “môi trường thuần nhất” (chỉ có bạch cầu) dễ dàng quan sát thấy, nhất là các nguyên bào tủy trong bạch cầu tuỷ cấp. Tổn thương bạch cầu tủy cấp rất hay gặp ở các màng não, tủy. Mức độ ác tính của bạch cầu tủy cấp cũng như lymphom rất khó xác định nếu căn cứ vào nhuộm pappenheim (nhất là khi số lượng tế bào u chỉ có ít). Trong nhiều trường hợp chẩn đoán phân biệt giữa hai bệnh trên với viêm màng não lympho mạn tính cũng rất khó khăn.
Sinh hóa dịch não tủy
Các chất có trọng lượng phân tử thấp
Đường: 55 – 65mg% (khoảng 60% lượng đường máu).
Muối clorua: 680 – 760mg%.
Lactat: < 2,1mmol/l.
+ Trong số các chất có trọng lượng phân tử thấp trong dịch não – tủy thì đường và lactat có ít nhiều ý nghĩa trong chẩn đoán phân biệt viêm màng não do vi khuẩn và do virus; trong đó định lượng lactat có vai trò rất quan trọng, vì nó không phụ thuộc vào nồng độ lactat trong máu. Việc định lượng clorid (vì có chịu ảnh hưởng của nồng độ đạm – donan effect) nay ít được sử dụng.
Đạm
Đạm ở trong dịch não tủy chiếm từ 15 – 45mg% (0,15 – 0,50g/l).
- Phương pháp Pandy: kết tủa globulin phân tử lớn (globulin miễn dịch). Pandy dương tính mạnh khi:
+ Có rối loạn hàng rào máu não nặng nề như trong viêm màng não vi khuẩn, viêm màng não lao, hội chứng Guillain – Barré, u tủy, u góc cầu tiểu não.
+ Rối loạn hàng rào máu – não mức độ vừa kèm theo tình trạng tăng gamma – globulin trong máu hay gặp trong bệnh Waldenstrom.
+ Tăng tổng hợp globulin miễn dịch trong khoang dịch não – tủy thường gặp trong liệt tiến triển, lymphom màng não.
- Các phản ứng protein:
+ Phản ứng nonne – appelt: bình thường thấy trắng đục nhẹ hoặc có vết.
+ Phản ứng phenic pandy: bình thường thấy trắng đục.
+ Phản ứng permanganat: lượng kali permanganat cần tiêu thụ (đã được chuẩn bị một cách đặc biệt) để làm thay đổi màu của dịch não tuỷ từ trắng thành màu đỏ, bình thường là 1,1 – 1,8 (Levinson và Mac Fate).
Khảo sát đạm toàn phần và đạm đặc hiệu trong dịch não – tủy được sử dụng để đánh giá cơ bản tình trạng tính thấm của hàng rào máu – não đối với các thành phần đạm từ huyết thanh và xác định tình trạng tăng sinh albumin miễn dịch trong khoang dịch não – tủy. Mức độ thấm của hàng rào máu – não có thể được đánh giá bằng cách định lượng albumin trong dịch não tủy và trong huyết thanh được lấy ở cùng một thời điểm. Tăng tổng hợp albumin miễn dịch (nhất la IgG) có ý nghĩa rất lớn trong chẩn đoán các bệnh thoái hóa myelin, nhất là trong bệnh xơ não tủy rải rác. Trong thực tế tăng nồng độ IgG trong dịch não tủy hoặc tăng tỷ lệ nồng độ IgG dịch não tủy/huyết thanh có thể xảy ra khi có tăng tính thấm hàng rào máu – não và trong tăng tổng hợp IgG trong khoang dịch não – tủy. Các đại lượng sau thường được nghiên cứu, khảo sát:
+ Chỉ số albumin (QAib) được tính bằng công thức:
QAib = albumin dịch não tủy/albumin huyết thanh
Là đại lượng quan trọng đánh giá cơ bản tình trạng chức năng hàng rào máu – não, tùy theo lứa tuổi mà tình trạng chức năng hàng rào máu – não (tính theo QAib) có khác nhau, cụ thể như sau:
Thai tuần thứ 30: 50 X 10′3
Giai đoạn chu sinh: 25×10′3
1 tháng tuổi: 15 X 10′3
6 tháng tuổi: 5 X 10′3
20 tuổi: 5 X 10″3
40 tuổi: 7 X 10‘3
60 tuổi: 8 X 10‘3
+ Chỉ số IgG (hay IgG – Index) hay còn gọi là chỉ số tỷ lệ IgG/albumin: giới hạn trên của giá trị bình thường là 0,28 – 0,66 và công thức được tính như sau:

Chỉ số IgG được dùng để đánh giá tình trạng tính thấm hàng rào máu – não và tình trạng sản sinh đậm đặc hiệu trong khoang dịch não – tủy. Chỉ số IgG từ 0,77 trở lên phản ánh tình trạng tăng sinh IgG (90% số bệnh nhân xơ não tủy rải rác có chỉ số IgG từ 0,77 trở lên).
+ Chỉ số IgG đơn giản = IgGQNĩ/lgGHT cũng có thể được sử dụng để đánh giá tình trạng tăng sinh IgG trong khoang dịch não tủy, chỉ số này bình thường là 0,09 – 0,25 (70% số bệnh nhân xơ não tủy rải rác có chỉ số này từ 0,27 trở lên).
Những thay đổi của dịch não – tuỷ trong một số bệnh
- Trong viêm màng não mủ: dịch não tuỷ đục, số lượng tế bào tăng (500 – 1000 bạch cầu/mm3), đa số là bạch cầu đa nhân trung tính. Protein toàn phần tăng (100 – 300mg%), glucose giảm rõ (thậm chí chỉ còn vết), NaCI bình thường, cấy dịch não tuỷ có vi khuẩn mọc (màng não cầu, phế cầu).
- Trong viêm màng não lao: dịch não – tuỷ có màu vàng chanh, trong suốt, áp lực tăng, tế bào tăng (từ vài chục đến vài trăm tế bào/mm3), lúc đầu cả bạch cầu trung tính và tế bào lympho đều tăng, về sau tế bào lympho chiếm ưu thế (70 – 90%). Nếu để dịch não tuỷ lắng trong ống nghiệm 24 giờ sẽ thấy có nổi váng dù, protein tăng nhẹ, đường và muối giảm, cấy dịch não tuỷ có thể thấy BK (+).
- Trong viêm màng não do virus: màu sắc dịch não tuỷ vẫn trong suốt, protein tăng nhẹ. Tế bào tăng chủ yếu lymphocyt, các phản ứng viêm như Pandy và nonne – appelt dương tính (+). Trong viêm não do virus nên cho chỉ định cấy dịch não tuỷ để phân lập virus, tuy nhiên, rất ít trường hợp có thể phát hiện được virus trong dịch não tuỷ.
- Trong đột qụy não:
+ ở bệnh nhân xuất huyết nội sọ: dịch não tuỷ có thể lẫn máu làm cho màu đỏ đều, không đông trong cả 3 ống nghiệm. Do máu chảy vào khoang dưới nhện nên protein tăng và tỷ lệ các thành phần tế bào trong dịch não tuỷ tương tự như ở máu.
+ ở bệnh nhân xuất huyết trong nhu mô não và ở sát khoang dưới nhện hoặc sát não thất thì dịch não tuỷ cũng có thể lẫn máu; tuy nhiên, lượng máu ít nên dịch não tuỷ thường chỉ có hồng nhạt hoặc phải xét nghiệm vi thể mới thấy hồng cầu. Nếu máu đã chảy nhiều ngày, xét nghiệm chỉ còn thấy có bilirubin.
Những trường hợp ổ máu tụ nhỏ, xa khoang dưới nhện và não thất, xét nghiệm dịch não tuỷ không thấy thay đổi rõ.
+ ở bệnh nhân nhồi máu não (huyết khối, tắc động mạch não) có thể thấy áp lực dịch não tuỷ tăng nhẹ, protein tăng nhẹ, tế bào bình thường, các xét nghiệm khác hầu hết bình thường.
- Trong u não: áp lực dịch não tuỷ tăng cao, có phân ly protein – tế bào, biểu hiện là protein tăng (thường là trên 100mg%) trong khi số lượng tế bào vẫn bình thường.
- Tăng áp lực nội sọ:
+ Lâm sàng:
- Ở trẻ em sẽ thấy căng các thóp, dãn các khớp sọ và tăng chu vi trán – chẩm của hộp sọ, có dấu hiệu “mặt trời lặn”.
- Người lớn sẽ thấy đau đầu, buồn nôn, nôn, mù thoáng qua, táo bón. Soi đáy mắt thấy có ử phù gai thị thần kinh và thường thấy có liệt dây VI.
+ Nguyên nhân:
Tổn thương lan toả nội sọ (ổ máu tụ, u, áp – xe, phù não, cũng có khi do tăng sinh dịch não – tuỷ.
Trạng thái động kinh kéo dài hoặc thiếu oxy não.
Bệnh não do chuyển hoá (do gan, hội chứng Reye, giả u não và các bệnh nội tiết).
Nhiễm khuẩn trung ương thần kinh (viêm não, viêm màng não).
Các thương tổn gây tắc các đoạn hẹp của đường lưu thông dịch não – tuỷ (lỗ Monro, Magendie, cống Sylvius…) hoặc dính các hạt Pacchioni…
Giảm áp lực dịch não – tuỷ:
+ Lâm sàng: đau đầu, chóng mặt, ù tai, giảm thính lực, buồn nôn và nôn (đặc biệt khi chuyển từ tư thế nằm ngang sang tư thế đứng).
+ Nguyên nhân:
Các thủ thuật gây tổn thương màng cứng làm rò rì dịch não – tuỷ (như chọc sống ống sống thắt lưng, phẫu thuật thần kinh…).
Vỡ nền sọ gây nối thông khoang dịch não tuỷ với các khoang tai-mũi làm rò dịch não tuỷ.
Mất nước nặng nề.
Rò dịch não tuỷ do tổn thương rễ thần kinh trong chấn thương.
Khô dịch não – tuỷ nguyên phát (idiopathic aliquorrhea).
Bảng 8.3. Thay đổi dịch não tuỷở một số bệnh gây HC màng não cấp
| STT | Bệnh | Thời gian | Màu sắc | PƯ Pandy | Tế bào /mm3 | Công thức ÍB | Ghi chú | |||
| 1 | VMN mủ | Ngày thứ 1 -2 | Mủ | +++ | > 800 bạch cầu trung tính | Vi khuẩn | Ý thức lơ mơ nhanh, TB giảm 50% trong ngày đầu khi điều trị đúng thuốc | |||
| 2 | VMN vi khuẩn không gây mủ | Ngày thứ 1 -2 | Bẩn | +++ | ít bạch cấu trung tính | Rất nhiều vi khuẩn | Chẩn đoán khó, muộn, tế bào luôn tăng cho dù điều trị thuốc thích hợp | |||
| 3 | Viêm màng não do nhiễm khuẩn huyết tiên phát | |||||||||
| * Chọc sống TL lần 1 (bạch cầu chưa tăng) * Chọc sống TL lần 2 | Ngày thứ 1 Ngày thứ 1 -2 | Trong Mủ | 0/+ +++ | 0 > 1000 bạch cầu trung tính | Rất nhiều vi khuẩn Vi khuẩn | Xuất huyết ngoài da, tiến triển rất cấp tính sau khi cắt lách Viêm màng não mủ | ||||
| 4 | Viêm màng não thanh dịch | ||||||
| VMN lao | |||||||
| * Chọc | Tuần | Trong | +++ | Hàng | Phong | Chẩn đoán vi | |
| sống TL lần | 1 -2 | suốt | trăm | phú, BC | khuẩn khó thành | ||
| 1 | BC | đơn | công | ||||
| đơn | nhân, BC | ||||||
| nhân | Trung | ||||||
| Trong suốt | tính | ||||||
| * Chọc sống TL lần 2 | Tuần 2-3 | +++ | -//- | -II- | |||
| VMN virus | Tuần | Trong | + | < | BC đơn | Chọc sống sớm, | |
| 2-4 | suốt | 800 | nhân | BC trung tính | |||
| nhiều hơn | |||||||
| 5 | Chảy máu | Ngày | đỏ/ | TB | HC, | Chọc sống thắt | |
| dưới nhện | 1 -2 | vàng | máu | muộn | lưng khi hình | ||
| hơn là | ảnh CT âm tính | ||||||
| thực bào chứa sắt | |||||||
Bảng 8.4. Thay đổi dịch não tuỷ ở một số trường hợp HC não cấp
| STT | Bệnh | Tổn thương khu trú | dịch não tuỷ | Các triệu chứng khác |
| 1 | Vi áp – xe não | Trán, thái dương, tiểu não | Ngày càng nhiều BC trung tính | MRI: các ổ viêm sau đó hợp nhất thành ổ áp – xe |
| 2 | Viêm não Herpes | Sau giai đoạn cúm khởi phát thấy xuất hiện triệu chứng của thùy thái dương | Có thể có HC số lượng < 500 | MRI: phù nề thùy thái dương, hồi lưỡi. Lâm sàng: lú lẫn tiến triển nhanh |
| 3 | Viêm não – tủy do virus | Tùy theo ái tính của từng virus với các cấu trúc não | < 800 | Bị nhiễm virus trước đó và ờ các người xung quanh |
| 4 | Đợt cấp của bệnh xơ não tủy rải rác | Viêm thần kinh hậu nhãn cầu, hội chứng tiểu não | < 40 | MRI: ổ tổn thương quanh não thất, dịch não tuỷ: có oligoklonal – bands |
| 5 | Viêm động mạch não | Nhồi máu, kể cả vùng nền | Bình thường | Triệu chứng viêm, XN miễn dịch học |
Bảng 8.5. Thay đổi dịch não tuỷ tủy ở một số bệnh tủy – rễ thần kinh cấp và bán cấp
| STT | Bệnh | Tuần | Lâm sàng | Pandy | Tế bào | Triệu chứng khác |
| 1 | Hội chứng Guilain Barré * Choe sống TL lần 1 | 1 | Liệt mềm từ dưới lên | 0/+ ++ -> +++ | 0 < 50 | Khởi phát sau khi có nhiễm khuẩn chung (như cúm, bệnh đường ruột) |
| * Choe sống TL lần 2 | 2 | BC đơn nhân | Kết quả EMG: điển hình | |||
| 2 | Áp-xe ngoài màng cứng | 1 -2 | Đau lưng, hội chứng tùy ngang ngày càng tăng | + -> +++ | BC đơn nhân | Đau nhiều khi gõ vào các mỏm gai đốt sống |
| 3 | Hội chứng tủy ngang * Viêm tủy * Chèn ép tuỷ | 0/+ ++ -> +++ | Tăng BC, nghẽn tắc lưu thông | MRI: u, chèn ép ngoại tủy |
Chẩn đoán phân biệt màu sắc dịch não – tuỷ
Dịch não – tuỷ màu đỏ (erythrochromia)
Trong chẩn đọán phân biệt hai thể đột qụy não (đột qụy chảy máu và đột qụy thiếu máu) vai trò của hồng cầu trong dịch não – tủy rất là quan trọng. Sự có mặt của hồng cấu trong dịch não – tủy phản ánh bằng màu đỏ của dịch.
Thông thường nếu có khoảng 100 – 300 hồng cầu/mm3 dịch não – tuỷ sẽ có màu đỏ.
- Nguyên nhân của dịch não – tủy màu đỏ:
+ Do lỗi kỹ thuật, trong khi tiến hành thủ thuật đã chọc xuyên mạch máu:
- Đầu kim nằm trong mạch máu hoặc
- Đầu kim vừa nằm trong mạch máu vừa nằm trong khoang dịch não – tủy.
+ Do chảy máu dưới nhện.
- Cách phân biệt các nguyên nhân trên:
+ Nếu chọc vào mạch máu, đầu kim nằm trong mạch: dịch chảy ra có màu đỏ đậm của máu, đều cả 3 ống và đông (đó là máu).
+ Nghiệm pháp 3 ống:
- Nếu màu đỏ nhiều ở ống thứ nhất, nhạt dần ở ống thứ 2 và 3 là do chọc vào mạch máu nhỏ.
- Nếu máu đỏ đều cả 3 ống và không đông là do máu đã trộn lẫn với dịch não – tuỷ, trong trường hợp này có thể là do chảy máu dưới nhện nhưng cũng có thể do lỗi kỹ thuật chọc vào mạch máu nhưng mặt vát của kim chọc một nửa năm trong mạch máu và một nửa năm trong khoang dưới nhện nên màu sắc của 3 ống như nhau. Để phân biệt hai nguyên nhân trên cần áp dụng nghiệm pháp ly tâm.
+ Nghiệm pháp Ịy tâm: trong trường hợp cả ba ống đều đỏ như nhau thì đem một Ống đi ly tâm xem có hồng cầu nguyên dạng ở đáy ống không và so sánh phần dịch ở trên với một ống nước cất xem phần dịch ờ trên đó có màu sắc khác với nước cất không.
Nếu dịch ở trên trong như nước cất thì chứng tỏ hồng cầu mới xâm nhập vào dịch não – tuỷ trong khi chọc hoặc quá trình chảy máu (nếu có) mới xảy ra trong vòng từ 2 đến 4 giờ trước khi chọc ống sống.
Nếu màu dịch ở trên khác màu của nước (màu của hemoglobin tự do) chứng tỏ đã có một quá trình chảy máu xảy ra trước đó trên 2 đến 4 giờ (chẩn đoán là đột qụy chảy máu).
Nếu có máu trong dịch não – tuỷ thì ta có thể căn cứ vào số lượng hồng cầu để tính ra số lượng bạch cầu trong 1mm3 (và ngược lại) theo tỷ lệ: số hồng cầu/số bạch cầu = 700/1.
Dịch não – tuỷ màu vàng (xanthochromia)
Dịch não – tuỷ chỉ được gọi là vàng khi đem so sánh dịch với nước cất và thấy màu của dịch vàng hơn nước.
- Nguyên nhân: thường do hemoglobin tự do, bilirubin và thành phần đạm của dịch não – tuỷ cao.
- Cách phân biệt:
+ Nếu màu vàng do nồng độ đạm cao: dịch não – tủy sẽ sánh, đặc. Nếu lượng đạm rất cao, để dịch trong ống sẽ thấy hội chứng Froin (hiện tượng dịch não tuỷ tự đông lại như thạch hay còn gọi là hiện tượng thạch hóa dịch não – tủy).
+ Nếu màu vàng do hemoglobin thì phải dùng hemastix tap (ames laboratories) để xác định.
+ Để xác định trong dịch não tùy có bilirubin không, cần dùng một viên thuốc chuyên dụng ictotest để thử sẽ xác định được.
