Cấp cứu trên bệnh nhân ung thư có thể được chia thành 3 loại: Ảnh hưởng do sự lan rộng của khối u, ảnh hưởng chuyển hóa hoặc nội tiết qua các chất tiết từ khối u, và các biến chứng điều trị.
CẤP CỨU UNG BƯỚU CẤU TRÚC/ TẮC NGHẼN
Những vấn đề thường gặp nhất là hội chứng tĩnh mạch chủ trên; tràn dịch màng ngoài tim/chèn ép tim; chèn éo tủy sống; co giật (Chương 193) và/hoặc tăng áp lực nội sọ; và tắc nghẽn ruột, đường tiểu hoặc đường mật. Ba tình trạng sau được thảo luận trong Chương 276 trong Những nguyên lý nội khoa bản 18.
HỘI CHỨNG TĨNH MẠCH CHỦ TRÊN
Tắc nghẽn tĩnh mạch chủ trên làm giảm máu tĩnh mạch từ đầu cổ và hai chi trên. Khoảng 85% trường hợp là do ung thư phổi; u lympho và huyết khối trong catheter tĩnh mạch trung tâm cũng gây ra. Bệnh nhân thường có biểu hiện sưng phù mặt, khó thở, và ho. Trong trường hợp nặng, sang thương khối trong trung thất có thể gây tắc nghẽn khí quản. Tĩnh mạch cổ dãn/nổi và tăng tĩnh mạch phụ bên ở trước ngực được chú ý khi khám lâm sàng. X quang ngực (CXR) cho thấy rộng trung thất trên; 25% bệnh nhân có tràn dịch màng phổi Phải.
Xạ trị là lựa chọn điều trị đới với ung thư phổi không tế bào nhỏ; kết hợp hóa trị với xạ trị có hiệu quả trong ung thư phổi tế bào nhỏ và u lympho. Các triệu chứng tái phát trong 1030% và có thể được làm giảm đi nhờ đặt stent tĩnh mạch. Catheter trung tâm bị tắc nghẽn do cục máu đông gây ra hội chứng này nên được loại bỏ và khởi phát
liệu pháp kháng đông.
TRÀN DỊCH MÀNG NGOÀI TIM/CHÈN ÉP TIM
Tích tụ dịch trong màng ngoài tim làm giảm sự đổ đầy của tim và giảm cung lượng tim. Thường gặp nhất trên những bệnh nhân ung thư phổi hoặc vú, bệnh bạch cầu hay u lympho, chèn ép màng ngoài tim cũng có thể phát triển như là biến chứng muộn của xạ trị trung thất (viêm màng ngoài tim co thắt). Các triệu chứng thường gặp là khó thở, ho, đau ngực, khó thở khi nằm và suy nhược. Tràn dịch màng phổi, nhịp nhanh xoang, căng tĩnh mạch cổ, gan to và xanh tái là những triệu chứng lâm sàng thường gặp. Mạch nghịch, mờ tiếng tim, mạch xen kẽ và tiếng cọ màng ngoài tim ít gặp trên bệnh lý ác tính hơn bệnh màng tim lành tính. Siêu âm tim giúp chẩn đoán; chọc dò màng ngoài tim có thể cho biết dịch huyết thanh hay máu, và tế bào học thường cho thấy các tế bào ác tính .
Dẫn lưu dịch từ khoang màng ngoài tim có thể giữ được tính mạng đến khi thực hiện cuộc phẫu thuật quyết định (bóc hoặc mở cửa sổ màng ngoài tim).
CHÈN ÉP TỦY SỐNG
U tủy sống nguyên phát hiếm gặp, và chèn ép tủy là triệu chứng thường gặp do di căn ngoài màng cứng từ khối u liên quan thân đốt sống, đặc biệt là tiền liệt tuyến, phổi, vú, u lympho và u tủy nguyên phát. Bệnh nhân có triệu chứng đau lưng, đau nặng hơn khi nằm nghiêng, với căng đau tại chỗ. Mất kiểm soát ruột và bàng quang có thể xảy ra. Khi khám lâm sàng, bệnh nhân có mất cảm giác bên dưới đường ngang qua thân, gọi là mức cảm giác, thường tương ứng với một hoặc hai đốt sống bên dưới vị trí chèn ép. Yếu và co cứng chân tăng phản xạ với các ngón chân duỗi lên trong test Babinski thường có. Chụp x quang tủy sống có thể cho thấy ăn mòn cuống đốt sống (dấu hiệu winking owl), sang thương hủy hoặc xơ cứng thân đốt sống, và xẹp đốt sống . 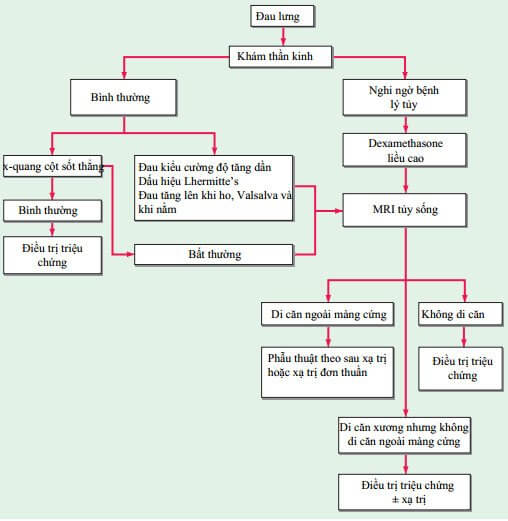 HÌNH 27-1 Quản lý bệnh nhân ung thư bị đau lưng.
HÌNH 27-1 Quản lý bệnh nhân ung thư bị đau lưng.
Xẹp đốt sống đơn thuần không phải dấu hiệu chỉ định chính xác cho khối u; nó thường là biểu hiện của bệnh lý thường gặp hơn, loãng xương. MRI có thể thấy toàn bộ chiều dài tủy sống và xác định phạm vi liên quan của khối u.
ĐIỀU TRỊ Chèn ép tủy sống (Xem Hình 27-1)
Xạ trị kết hợp với dexamethasone, 4 mg tiêm mạch hoặc uống mỗi 4 giờ, thành công giúp làm ngưng và giảm các triệu chứng trên khoảng 70% bệnh nhân được chẩn đoán mà vẫn đi lại được. Phẫu thuật có tỷ lệ hồi phục tốt hơn nhưng có thể gây ảnh hưởng rộng (cắt thân đốt sống với giữ ổn định tủy sống). Chỉ 10% bệnh nhân bị liệt hai chân do khối u có thể hồi phục đi lại được.
HỘI CHỨNG CẬN UNG THƯ CẤP CỨU
Hầu hết các hội chứng cận ung khởi phát âm thầm (Chương 83). Tăng Calci máu, hội chứng bài tiết hormon chống lợi niệu không phù hợp, và suy thượng thận có thể biểu hiện tình trạng cấp cứu.
TĂNG CALCI MÁU
Hội chứng cận ung thường gặp nhất, tăng calci máu xảy ra khoảng 10% bệnh nhân ung thư, đặc biệt trên những bệnh nhân ung thư phổi, vú, đầu và cổ, và thận và u tủy.
Tái hấp thu xương được thực hiện qua trung gian protein liên quan đến hormon cận giá là cơ chế thường gặp nhất; interleukin 1 (IL-1), IL-6, yếu tố hoại tử khối u, và yếu tố tăng trưởng biến đổi Beta có thể hoạt động tại chỗ xương có liên quan khối u. Bệnh nhân thường biểu hiện các triệu chứng không đặc hiệu: mệt mỏi, chán ăn, táo bón, suy nhược. Giảm albumin máu liên quan đến bệnh lý ác tính có thể làm triệu chứng nặng hơn tùy theo nồng độ canxi huyết thanh vì càng nhiều canxi sẽ làm tăng lượng canxi tự do hơn lượng gắn kết với protein.
ĐIỀU TRỊ Tăng canxi máu
Bù dịch saline, thuốc chống tái hấp thu (vd: pamidronate, 6090 mg tiêm mạch trong 4 giờ, hoặc zoledronate, 48 mg tiêm mạch), và glucocorticoids thường giảm nồng độ Calci đáng kể trong vòng 1-3 ngày. Hiệu quả điều trị luôn kéo dài nhiều tuần. Điều trị các bệnh lý ác tính
nguyên nhân cũng quan trọng.
SIADH
Do hoạt động của hormon chống bài niệu vasopressin arginine được sản xuất bởi những khối u nhất định (đặc biệt ung thư phổi tế bào nhỏ), SIADH đặc trưng bới hạ natri máu, nước tiểu bị cô đặc không thích hợp, và tăng bài tiết natri trong nước tiểu trong trường hợp không có giảm thể tích. hầu hết bệnh nhân với SIADH không có triệu chứng. Khi natri huyết thanh giảm <115 meq/L, bệnh nhân có thể có biểu hiện chán ăn, suy nhược, ngủ lịm, dễ bị kích thích, lú lẫn, yếu và thay đổi tính cách.
ĐIỀU TRỊ SIADH
Hạn chế nước kiểm soát hội chứng mức độ nhẹ. Demeclocycline (150300 mg uống 3 hoặc 4 lần/ngày) ức chế hiệu lực vasopressin lên ống thận nhưng có thời gian bắt đầu tác dụng chậm (1 tuần). Điều trị bệnh lý ác tính nguyên nhân cũng quan trong. Nếu bệnh nhân có thay đổi tri giác với nồng độ natri <115 meq/L, truyền dung dịch normal saline thêm furosemide để tăng thanh lọc nước tự do có thể giúp cải thiện nhanh hơn. Tốc độ điều chỉnh không nên vượt quá 0.51 meq/L mỗi giờ. Thay đổi nhanh hơn có thể dẫn đến thay đổi dịch gây tổn thương não.
SUY THƯỢNG THẬN
Sự xâm nhiễm khối u vào tuyến thượng thận và sự phá hủy của nó do xuất huyết là hai nguyên nhân thường gặp nhất. Các triệu chứng như buồn nôn, nôn, chán ăn và hạ huyết áp tư thế có thể do ung thư tiến triển hoặc tác dụng phụ của điều trị. Điều trị nhất định (vd: ketoconazole, aminoglutethimide) có thể cản trở trực tiếp việc tổng hợp steroid ở tuyến thượng thận.
ĐIỀU TRỊ Suy thượng thận
Trong trường hợp cấp cứu, một liều tiêm mạch nhanh 100 mg hydrocortisone, sau đó truyền liên tục 10 mg/giờ. Trường hợp không cấp cứu nhưng trong hoàn cảnh khẩn cấp, 100200 mg/ngày hydrocortisone đường uống là liều khởi đầu, giảm dần đến duy trì 1537.5 mg/ngày. Fludrocortisone (0.1 mg/ngày) có thể cần nếu có tăng kali máu.
BIẾN CHỨNG ĐIỀU TRỊ
Biến chứng do điều trị có thể xảy ra cấp tính hoặc xảy ra nhiều năm sau khi điều trị. Tính gây độc có thể liên quan đến thuốc điều trị ung thư hoặc từ đáp ứng của khối u với điều trị (vd: thủng tạng rỗng hoặc gây biến chứng chuyển hóa như hội chứng ly giải bướu). Những biến chứng điều trị nặng biểu hiện như trường hợp cấp cứu. Sốt và giảm bạch cầu đa nhân trung tính và hội chứng ly giải bướu sẽ được nói đến ở đây, Biến chứng khác được thảo luận trong Chương 276 trong Những nguyên lý Nội khoa Harrion bản 18.
SỐT VÀ GIẢM BẠCH CẦU ĐA NHÂN TRUNG TÍNH
Nhiều bệnh nhân ung thư được điều trị với các thuốc độc tủy. Khi đếm bạch cầu hạt ngoại biên <1000/μL, nguy cơ nhiễm trùng căn bản tăng (48 trường hợp nhiễm trùng/100 bệnh nhân). Một bệnh nhân có giảm bạch cầu trung tính có sốt (>38°C) nên được khám lâm sàng, chú ý đặc biệt đến sang thương da, màng niêm mạc, vị trí đặt catheter tiêm mạch, và vùng quang trực tràng. Nên lấy hai mẫu máu từ hai vị trí khác nhau và chụp X quang ngực, và các cận lâm sàng thêm nê được chỉ định tùy theo các dấu hiệu lâm sàng từ bệnh sử và thăm khám. Nên giải quyết sự tích tụ dịch, và nước tiểu và/hoặc dịch nên được kiểm tra dưới lính hiển vi để tìm bằng chứng nhiễm trùng .
ĐIỀU TRỊ Sốt và giảm bạch cầu đa nhân trung tính
Sau khi lấy mẫu máu cấy, tất cả bệnh nhân nên được dùng kháng sinh phổ rộng đường tĩnh mạch (vd: ceftazidime, 1 g mỗi 8giờ). nếu tìm thấy vị trí nhiễm trùng trước đó, phác đồ kháng sinh điều trị nên bao phủ cả những vi sinh vật có thể gây nhiễm. Thường liệu pháp nên được bắt đầu với một hoặc nhiều thuốc diệt được cả vi khuẩn gram dương và âm. Nếu sốt giảm, nên tiếp tục điều trị đến khi hồi phục bạch cầu đa nhân trung tính. Sốt giảm bạch cầu trung tính kéo dài trên 7 ngày nên kết hợp thêm amphotericin B (hoặc các thuốc kháng nấm phổ rộng khác) vào phác đồ kháng sinh.
HỘI CHỨNG LY GIẢI BƯỚU
Khi khối u phát triển nhanh được điều trị với phác đồ hóa trị hiệu quả, các tế nào u sắp chết có thể giải phóng lượng lớn các sản phẩm phân hủy của acid nucleic (chủ yếu là acid uric), kali, phosphat, và acid lactic. Tăng phosphat có thể dẫn đến hạ kali máu. Acid uric tăng, đặc biệt trong trường hợp có toan hóa, có thể lắng đọng ở ống thận, dẫn đến suy thận. Suy thận có thể làm nặng hơn tình trạng tăng kaki máu.
ĐIỀU TRỊ Hội chứng ly giải bướu
Phòng ngừa là cách tốt nhất. Duy trì bù dịch với 3 L/ngày dung dịch saline, giữa cho pH nước tiểu > 7.0 với cho dùng bicarbonate, và bắt đầu dùng allopurinol, 300 mg/m2 mỗi ngày, 24 giờ trước khi bắt đầu hóa trị. Một khi đac tiến hành hóa trị, theo dõi điện giải huyết thanh mỗi 6 giờ. Nếu sau 24 giờ, uric acid tăng (>8 mg/dL) và creatinine huyết thanh tăng
(>1.6 mg/dL), rasburicase (men oxy hóa urat tái tổ hợp), 0.2 mg/kg tiêm mạch mỗi ngày, có thể giảm nồng độ acid uric. nếu kali huyết thanh >6.0 meq/ L và suy thận xảy ra sau đó, có thể cần thẩm tách máu . Duy trì nồng độ canxi trong giới hạn bình thường
