1. Đại cương
- Bệnh lao do vi trùng Mycobacterium tuberculosis gây Trẻ em nhiễm HIV có nguy cơ bị lao cao gấp 100 lần so với trẻ không bị nhiễm. Tại Nam Phi, 48% trẻ bị lao cũng đồng thời bị nhiễm HIV.
- Khác với các nhiễm trùng cơ hội gây AIDS ở trẻ nhiễm HIV, việc đếm theo dõi CD4 không thể chỉ ra nguy cơ bị Bệnh lao có thể xảy ra ở bất cứ giai đoạn nào của nhiễm HIV. Vì vậy, tầm soát lao ở người nhiễm HIV là cần thiết.
- Trẻ có thể bị lao ngay từ trong thai nhi khi bà mẹ vừa nhiễm HIV, vừa bị lao nhưng không được điều trị. Tuy nhiên, đây là những trường hợp rất hiếm.
- Trẻ em luôn nhiễm lao từ nguồn lây là người lớn. Từ đó, lao khởi đầu xảy Rất ít khi trẻ bị lao do sự tái hoạt của vi trùng lao có sẵn từ việc nhiễm lao trước đây, nhất là khi trẻ bị nhiễm HIV. Vì vậy, cần thiết phải khám và tầm soát những người có tiếp xúc với trẻ trong gia đình để phát hiện và điều trị nguồn lây kịp thời.
- Lao kê và lao ngoài phổi là các dạng lao thường gặp ở trẻ dưới 4 tuổi. Trẻ cũng có thể bị lao kháng thuốc nếu như nguồn lây là lao kháng thuốc. Xác định nguồn lây có kháng thuốc theo các tiêu chuẩn sau:
+ Kháng thuốc tiên phát: Là kháng thuốc ở người bệnh chưa từng điều trị thuốc lao, nay mắc bệnh lao kháng thuốc do lây nhiễm vi khuẩn từ người bệnh bị lao kháng thuốc.
+ Kháng thuốc mắc phải: Là kháng thuốc ở người bệnh đã điều trị lao, nhưng do điều trị không đúng gây ra các chủng lao kháng thuốc.
+ Kháng thuốc ban đầu: Là kháng thuốc ở người bệnh khai báo chưa dùng thuốc lao bao giờ (nhưng không xác định được chắc chắn). Như vậy loại này gồm cả kháng thuốc tiên phát và mắc phải.
+ Kháng đa thuốc (MDR TB – Multi drug Resistant TB): Là kháng thuốc ở người bệnh có vi khuẩn lao kháng với cả 2 loại INH và Rifampicin.
+ Siêu kháng thuốc (XDR TB – Extensively drug Resistant TB): Là những trường hợp lao kháng đa thuốc có kháng thêm với bất cứ thuốc nào trong nhóm Quinolon và kháng với ít nhất một loại thuốc chống lao hàng 2 dạng tiêm (Amikacin, Capreomycin hoặc Kanamycin).
2. Diễn tiến lâm sàng
- Từ khi bị nhiễm lao, trẻ nhiễm HIV dể trở nên bị bệnh lao tiến triển. Bệnh cảnh lâm sàng lao ở trẻ nhiễm HIV không khác nhiều so với trẻ không nhiễm nhưng thường bị nặng hơn và có thể khó phân biệt với các nhiễm trùng cơ hội khác. Các dạng tổn thương thường thấy ở phổi là: đông đặc phế nang khu trú, viêm phổi mô kẽ, hạch bệnh lý ở rốn phổi và trung thất. Dãn phế quản có thể xảy ra khi hạch rốn phổi chèn ép hoặc phát triển u hạt trong lòng phế quả
- Trẻ nhiễm HIV luôn có triệu chứng khi bị lao, thường là ho và sốt đi kèm với các dấu hiệu không điển hình khác (thâm nhiễm nhiều thùy, thâm nhiễm mô kẻ lan tỏa). Bệnh có thể tiến triển nhanh khi vi trùng lao vào máu, gây tổn thương các cơ quan khác (nhất là lao màng não) mà không hề có dấu hiệu tổn thương phổi. Trẻ nhiễm HIV có tỉ lệ bị lao kê và lao màng não cao hơn trẻ không nhiễm. Hơn 25% trường hợp lao ở trẻ nhiễm HIV là lao ngoài phổi. Các cơ quan thường bị là hạch, máu, hệ thần kinh trung ương, xương, màng tim và màng bụng.
3. Chẩn đoán
3.1. Phương pháp
- Hàng đầu trong các phương pháp cốt lõi phát hiện nhiễm lao tiềm ẩn là test tuberculin trong da (TST). Ở người nhiễm HIV, kết quả ≥ 5mm là dương tính. Tuy nhiên, 10% trẻ nhiễm HIV bị lao tiến triển sẽ có kết quả TST âm tính. Do đó, TST âm tính không cho phép loại trừ bệnh lao.
- TST sẽ thay đổi độ nhạy khi bị các nhiễm virus, ví dụ sởi. Do đó, khi chủng ngừa các virus sống bất hoạt mà muốn làm TST thì phải cùng lúc với việc chủng ngừa hoặc phải chờ đến 6 tuần sau để tránh sai lệch kết quả.
- Các xét nghiệm sử dụng kháng nguyên tổng hợp đặc hiệu của vi trùng lao (QuantiFERON- TB Gold, T-SPOT TB,…) so với TST vẫn kém hơn khi áp dụng ở trẻ nhiễm HIV, vì vậy, không được khuyến cáo dùng.
- Bất cứ trẻ nhiễm HIV nào khi nghi ngờ nhiễm lao đều phải được đánh giá về lâm sàng và kiểm tra X quang phổi. Chẩn đoán lao về mặt vi trùng học sẽ dựa trên kết quả soi hoặc cấy đàm hay các bệnh phẩm khác để tìm tuberculosis. Dù rằng chỉ 50-70% người lớn bị lao có đàm soi trực tiếp dương tính và tỉ lệ nầy càng thấp ở trẻ em, nhất là trẻ nhiễm HIV nhưng việc tìm thấy sẽ có ý nghĩa quan trọng, nhất là khi nghi ngờ lao kháng thuốc. Do đó, cố gắng tìm bằng các biện pháp lấy mẫu bệnh phẩm khác như dịch hút dạ dầy, hút dịch mũi hầu sau phun khí dung là nên làm.
- Làm PCR vi trùng lao bằng bệnh phẩm đàm khi kết quả dương cho phép chẩn đoán lao ngay. Tuy nhiên, bệnh phẩm là dịch hút dạ dày, dịch não tủy thì sẽ giảm độ nhạy và độ đặc hiệu rất nhiều. Do đó, kết quả âm tính không cho phép loại trừ bệnh lao.
- Lao kháng thuốc cần nghi ngờ khi trẻ nhiễm HIV bị lao mà có những vấn đề sau:
+ Tiếp xúc chặt chẽ với nguồn lây kháng thuốc.
+ Tiếp xúc với người bị lao chết khi đang điều trị mà người này bị nghi ngờ lao kháng thuốc (tuân thủ điều trị kém, lao tái trị, tiếp xúc với người lao đa kháng thuốc).
+ Trẻ không đáp ứng với điều trị thuốc kháng lao thiết yếu.
+ Trẻ tiếp xúc với nguồn lây có đờm vẫn dương tính sau hai tháng điều trị lao trực tiếp có kiểm soát (DOTS).
3.2 Phân loại
Trẻ nhiễm HIV bị lao được phân loại theo vị trí tổn thương và tiền sử bệnh:
a) Theo vị trí và kết quả xét nghiệm soi trực tiếp
- Lao phổi AFB(+)
- Lao phổi AFB (-)
- Lao ngoài phổi.
b) Theo tiền sử điều trị lao
- Lao mới: Người bệnh chưa bao giờ dùng thuốc hoặc mới dùng thuốc chống lao dưới 1 tháng.
- Lao tái phát: Người bệnh đã được điều trị lao và được thầy thuốc xác định là khỏi bệnh, hay hoàn thành điều trị nay mắc bệnh trở lại AFB (+).
- Lao điều trị thất bại: Người bệnh mới điều trị lần đầu, còn AFB(+) trong đờm từ tháng điều trị thứ 5 trở đi, phải chuyển phác đồ điều trị.
- Lao điều trị lại sau bỏ trị: Người bệnh không dùng thuốc trên 2 tháng liên tục trong quá trình điều trị, sau đó quay trở lại điều trị từ đầu với AFB (+) trong đờm.
- Chuyển đến: Người bệnh được chuyển từ đơn vị khác đến để tiếp tục điều trị.
- Lao mạn tính: Người bệnh vẫn còn vi khuẩn lao trong đờm sau khi đã dùng công thức tái trị có giám sát chặt chẽ việc dùng thuốc.
– Khác:
+ Lao phổi AFB(+) khác: Là người bệnh đã điều trị thuốc lao trước đây nhưng không xác định được phác đồ và kết quả điều trị, nay chẩn đoán là lao phổi AFB(+).
+ Lao phổi AFB(-) và lao ngoài phổi khác: Là người bệnh đã điều trị thuốc lao trước đây, nay chẩn đoán lao phổi AFB(-) hoặc lao ngoài phổi.
4. Điều trị
Trẻ nhiễm HIV cần được điều trị lao khi chẩn đoán còn nghi ngờ và phải tiếp tục điều trị cho đến khi loại trừ chẩn đoán lao. Trẻ bị lao cần phải dùng DOTS.
4.1 Nguyên tắc điều trị
- Phối hợp các thuốc chống lao: Mỗi loại thuốc chống lao có tác dụng khác nhau trên vi khuẩn lao (diệt khuẩn, kìm khuẩn), do vậy phải phối hợp ít nhất 3 loại thuốc chống lao trong giai đoạn tấn công và ít nhất 2 loại trong giai đoạn duy trì.
- Phải dùng thuốc đúng liều: Các thuốc chống lao tác dụng hợp đồng, mỗi thuốc có một nồng độ tác dụng nhất định. Nếu dùng liều thấp sẽ không hiệu quả và dễ tạo ra các chủng vi khuẩn kháng thuốc, nếu dùng liều cao dễ gây tai biến.
- Phải dùng thuốc đều đặn: Các thuốc chống lao phải được uống cùng một lần vào thời gian nhất định trong ngày và xa bữa ăn để đạt hấp thu thuốc tối đa.
- Phải dùng thuốc đủ thời gian và theo 2 giai đoạn tấn công và duy trì: Giai đoạn tấn công kéo dài 2, 3 tháng nhằm tiêu diệt nhanh số lượng lớn vi khuẩn có trong các vùng tổn thương để ngăn chặn các đột biến kháng thuốc. Giai đoạn duy trì kéo dài 4 đến 6 tháng nhằm tiêu diệt triệt để các vi khuẩn lao trong vùng tổn thương để tránh tái phát.
4.2 Nguyên tắc quản lý
- Tất cả các bác sĩ (công và tư) tham gia điều trị người bệnh lao phải được tập huấn theo hướng dẫn của Chương trình Chống lao Quốc gia và báo cáo theo đúng quy định.
- Sử dụng phác đồ chuẩn thống nhất trong toàn quốc.
- Điều trị sớm ngay sau khi được chẩn đoán.
- Điều trị phải được theo dõi và kiểm soát trực tiếp: Kiểm soát việc tuân thủ điều trị của người bệnh, theo dõi kết quả xét nghiệm đờm, theo dõi diễn biến lâm sàng, xử trí kịp thời các biến chứng của bệnh và tác dụng phụ của thuốc.
- Thầy thuốc cần tư vấn đầy đủ cho người bệnh trước, trong và sau khi điều trị để người bệnh thực hiện tốt liệu trình theo quy định.
- Chương trình Chống lao Quốc gia đảm bảo cung cấp thuốc chống lao miễn phí, đầy đủ và đều đặn.
4.3 Chỉ định và phác đồ điều trị
Các thuốc chống lao thiết yếu (Hàng 1)
- Chương trình Chống lao Việt Nam quy định 5 thuốc chống lao thiết yếu là: Isoniazid (H), Rifampicin (R), Pyrazinamid (Z), Streptomycin (S) và Ethambutol (E). Thuốc cần phải bảo quản trong nhiệt độ mát, tránh ẩm. Chương trình Chống lao chịu trách nhiệm cung cấp đầy đủ, liên tục thuốc chống lao có chất lượng.
Chỉ định và phác đồ điều trị lao ở trẻ nhiễm HIV:
Phác đồ ban đầu: 2HRZE/4HR hoặc 2HRZ/4HR
- Hướng dẫn: Giai đoạn tấn công kéo dài 2 tháng, gồm 4 loại thuốc (HRZE) hoặc 3 loại thuốc (HRZ) dùng hàng ngày, điều trị cho tất cả các thể lao trẻ Giai đoạn duy trì kéo dài 4 tháng gồm 2 loại thuốc là H và R dùng hàng ngày.
- Chỉ định: Cho tất cả các thể lao trẻ Trong trường hợp lao trẻ em thể nặng có thể cân nhắc dùng phối hợp với S.
Phác đồ tái trị: 2SHRZE/1HRZE/5HRE
- Hướng dẫn: Giai đoạn tấn công kéo dài 3 tháng, 2 tháng đầu tiên với cả 5 loại thuốc chống lao thiết yếu (SHRZE) dùng hàng ngày, 1 tháng tiếp theo với 4 loại thuốc (HRZE) dùng hàng ngày. Giai đoạn duy trì kéo dài 5 tháng với 3 loại thuốc H, R và E dùng hàng ngày.
- Chỉ định: Cho các trường hợp người bệnh lao tái phát, thất bại phác đồ ban đầu, điều trị lại sau bỏ trị, một số thể lao nặng và phân loại khác (phần phân loại theo tiền sử điều trị).
* Lưu ý:
Các thuốc chống lao có tác dụng tốt với bệnh lao ở người bệnh lao/HIV. Điều trị lao cho người bệnh HIV/AIDS nói chung không khác biệt so với người bệnh không nhiễm HIV/AIDS. Khi điều trị cần lưu ý một số điểm sau:
* Nếu trẻ được phát hiện lao trước khi điều trị ARV:
Tiến hành điều trị lao sớm 2-8 tuần trước khi dùng ARV. Khi bắt đầu ARV thì theo phác đồ sau:
Trẻ ≤ 3 tuổi và cân nặng <10kg: AZT/d4T + 3TC + ABC
(Xem xét và theo dõi khi dùng NVP trong trường hợp không có ABC) Trẻ > 3 tuổi và cân nặng > 10kg: AZT/d4T + 3TC + EFV
* Nếu trẻ được phát hiện lao khi đang điều trị ARV:
Xác định lao có phải là hội chứng phục hồi miễn dịch không (PHMD). Nếu có, cần đánh giá và điều trị như PHMD.
Tiếp tục ARV cùng với điều trị lao:
– Trẻ đang dùng ARV không có NVP: tiếp tục phác đồ ARV đang dùng.
- Nếu phác đồ ARV có NVP: Thay NVP bằng ABC hoặc EFV tùy theo tuổi và cân nặng của trẻ. Khi kết thúc điều trị lao, dùng NVP trở lại.
- Nếu phác đồ ARV có LPV/r: tăng liều Ritonavir bằng liều Lopinavir
* Phối hợp điều trị thuốc chống lao với điều trị dự phòng nhiễm trùng cơ hội khác bằng Cot- rimoxazol.
4.4. Những trường hợp đặc biệt
Các trường hợp lao nặng: Lao màng não, lao kê, lao màng tim, màng bụng, màng phổi 2 bên, cột sống, lao ruột và lao sinh dục-tiết niệu cần hội chẩn với chuyên khoa lao để quyết định điều trị ngay bằng phác đồ tái trị. Thời gian dùng thuốc có thể kéo dài, tùy thuộc vào tiến triển và mức độ bệnh.
Người bệnh có rối loạn chức năng gan
– Nếu người bệnh có tổn thương gan nặng từ trước:
+ Phải được điều trị nội trú tại bệnh viện và theo dõi chức năng gan trước và trong quá trình điều trị.
+ Phác đồ điều trị sẽ do bác sĩ chuyên khoa quyết định tuỳ khả năng dung nạp của người bệnh.
+ Sau khi người bệnh dung nạp tốt, men gan không tăng và có đáp ứng tốt về lâm sàng, có thể chuyển điều trị ngoại trú và theo dõi sát.
– Những trường hợp tổn thương gan do thuốc chống lao:
+ Ngừng sử dụng thuốc lao, điều trị hỗ trợ chức năng gan cho đến khi men gan về bình thường, hết vàng da. Cần theo dõi lâm sàng và men gan.
+ Nếu không đáp ứng hoặc có biểu hiện viêm gan do thuốc, chuyển đến cơ sở chuyên khoa để điều trị.
– Trường hợp người bệnh lao nặng có tổn thương gan có thể tử vong nếu không điều trị thuốc lao thì dùng 02 loại thuốc ít độc với gan là S, E hoặc kết hợp với Ofloxacin. Khi hết các biểu hiện của tổn thương gan thì trở lại điều trị bằng các thuốc đã dùng.
Người bệnh có suy thận
Phác đồ 2RHZ/4RH tốt nhất điều trị lao cho người bệnh suy thận. Thuốc H, R, Z có thể dùng liều bình thường ở người bệnh suy thận.
4.5 Quản lý điều trị
Thực hiện theo đúng chiến lược DOTS: Trực tiếp giám sát việc dùng từng liều thuốc của người bệnh, đảm bảo người bệnh dùng đúng loại thuốc, đúng liều, đều đặn và đủ thời gian.
Sau khi có chẩn đoán xác định, người bệnh cần được đăng ký điều trị ngay, càng sớm càng tốt. Mỗi người bệnh có một số đăng ký, thẻ người bệnh và phiếu điều trị.
Thầy thuốc chỉ định điều trị, người theo dõi cần hướng dẫn, tư vấn cho người bệnh và người nhà kiến thức về bệnh lao.
Người giám sát trực tiếp có thể là cán bộ y tế, người tình nguyện viên cộng đồng, người nhà người bệnh đã được tư vấn đầy đủ về giám sát trực tiếp trong điều trị lao.
Những người bệnh đang điều trị trong giai đoạn tấn công nếu bỏ trị 2 ngày liền hoặc ở giai đoạn duy trì bỏ trị 1 tuần thì cán bộ y tế cần tìm người bệnh và giải thích cho họ quay lại điều trị.
Khi chuyển người bệnh đi nơi khác điều trị phải kèm theo phiếu chuyển và các hồ sơ người bệnh theo quy định. Nơi nhận người bệnh phải có phiếu phản hồi cho cơ sở chuyển sau khi nhận và đăng ký điều trị tiếp và phiếu phản hồi kết quả điều trị khi kết thúc điều trị.
4.6 Theo dõi điều trị
- Theo dõi xét nghiệm đàm:
Ngoài việc theo dõi đánh giá đáp ứng lâm sàng và tác dụng phụ của thuốc (nếu có), người bệnh điều trị lao cần phải được xét nghiệm đờm theo dõi:
- Đối với thể lao phổi AFB(+):
+ Phác đồ 2RHZE/4HR hoặc 2RHZ/4RH: Xét nghiệm đờm vào cuối tháng thứ 2 và 5.
+ Phác đồ 2RSHZE/RHZE/5RHE: Xét nghiệm đờm vào cuối tháng thứ 3, 5 ,7 (hoặc 8).
- Đối với thể lao phổi AFB(-): Xét nghiệm đờm hai lần ở cuối tháng thứ 2 và 5.
- Xử trí kết quả xét nghiệm đờm theo dõi:
+ Đối với phác đồ 2RHZE/4HR hoặc 2RHZ/4RH: Nếu sau 2 tháng tấn công xét nghiệm đờm AFB vẫn dương tính thì điều trị tấn công thêm 1 tháng bằng HRZ sau đó chuyển điều trị duy trì. Nếu từ tháng thứ 5 trở đi xét nghiệm đờm AFB âm tính thì tiếp tục điều trị duy trì, nếu dương tính coi là thất bại phải chuyển phác đồ tái trị.
+ Đối với phác đồ 2RSHZE/RHZE/5RHE: Nếu sau 3 tháng tấn công xét nghiệm đờm vẫn dương tính thì điều trị tấn công thêm 1 tháng bằng RHZE sau đó chuyển điều trị duy trì. Nếu xét nghiệm AFB(+) trong đờm từ tháng thứ 5 trở đi, chuyển người bệnh đến cơ sở điều trị lao kháng thuốc.
* Theo dõi X quang:
Cần làm X quang phổi sau 2-3 tháng điều trị. Hạch bệnh lý rốn phổi có thể tồn tại 2-3 năm sau bất chấp điều trị lao thành công. X quang phổi trở về bình thường cũng phải tiếp tục điều trị lao cho đủ phác đồ.
* Theo dõi Hội chứng viêm phục hồi miễn dịch:
- PHMD xảy ra trong 2 tình huống:
+ Thứ nhất, trẻ nhiễm HIV bị lao trước khi dùng ARV nhưng không có biểu hiện. Khi bắt đầu ARV thì biểu hiện lao xảy ra, thường là 3-6 tháng sau khi bắt đầu ARV. Đây là PHMD- lao đồng thời.
+ Thứ hai, PHMD xảy ra với các triệu chứng kịch phát khi bắt đầu ARV ở trẻ nhiễm HIV đang điều trị lao thành công.
– Thực tế, các dữ liệu hiện có chưa cho phép kết luận PHMD ở trẻ em nhiễm HIV có nhiều hơn ở người lớn hay không. Sử dụng kháng viêm không Steroide cho những trường hợp triệu chứng nhẹ và vừa. Một số trường hợp cần dùng Corticoide 1-2 tuần để cải thiện trong khi vẫn phải tiếp tục ARV và thuốc lao. Trong mọi trường hợp PHMD đều không được phép ngưng thuốc lao.
4.7. Đánh giá kết quả điều trị
- Khỏi: Người bệnh điều trị đủ thời gian và có kết quả xét nghiệm đờm âm tính ít nhất 02 lần kể từ tháng điều trị thứ 5 trở đi.
- Hoàn thành điều trị: Người bệnh điều trị đủ thời gian nhưng không xét nghiệm đờm hoặc chỉ có xét nghiệm đờm 01 lần từ tháng thứ 5, kết quả âm tính.
- Thất bại: Người bệnh xét nghiệm đờm còn AFB(+) hoặc AFB(+) trở lại từ tháng thứ 5 trở đi.
- Bỏ điều trị: Người bệnh bỏ thuốc lao liên tục trên 02 tháng trong quá trình điều trị.
- Chuyển đi: Người bệnh được chuyển đi nơi khác điều trị và có phiếu phản hồi. Nếu không có phiếu phản hồi coi như người bệnh bỏ trị.
- Chết: Người bệnh chết vì bất cứ căn nguyên gì trong quá trình điều trị
- Không đánh giá: Những người bệnh đã đăng ký điều trị lao nhưng vì lý do nào đó không tiếp tục điều trị cho đến khi kết thúc phác đồ điều trị (ví dụ: thay đổi chẩn đoán khác).
Lưu ý: Đối với người bệnh lao phổi AFB(-) hoặc lao ngoài phổi chỉ đánh giá là hoàn thành điều trị khi điều trị hết phác đồ.
4.8 Điều trị dự phòng lao bằng INH
- Đối tượng:
+ Tất cả trẻ em nhiễm HIV đã được sàng lọc hiện không mắc bệnh lao tiến triển.
+ Trẻ em dưới 5 tuổi tiếp xúc trực tiếp với nguồn lây là người bệnh lao phổi AFB(+).
- Phác đồ: Isoniazide (INH) liều dùng 10 mg/kg/ngày (tối đa 300 mg/ngày); uống một lần hàng ngày trong 6-9 tháng; phối hợp vitamin B6 liều lượng 25mg hàng ngày.
- Theo dõi đánh giá: Cấp thuốc hàng tháng và đánh giá việc dùng thuốc ít nhất 1 tháng/lần. Nếu người bệnh bỏ trị, số liều bỏ trị ít hơn 50% tổng liều thì có thể bổ sung cho đủ. Nếu số liều bỏ quá 50% tổng liều thì nên bắt đầu điều trị từ đầu sau bỏ trị.
Sơ đồ quy trình chẩn đoán lao phổi AFB(-)
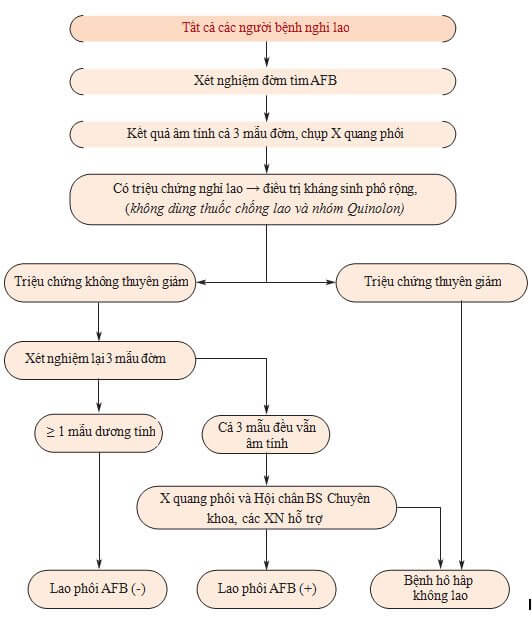
Lưu ý: Điều trị thử bằng kháng sinh phổ rộng khi các triệu chứng nghi lao (ho khạc đờm kéo dài, sốt thất thường…) còn tồn tại. Không sử dụng nhóm Quinolon vì nhóm thuốc này có tác dụng với vi khuẩn lao do vậy không phân biệt được giữa viêm do lao hay vi khuẩn khác. Nếu đã quyết định điều trị lao cần điều trị hết công thức và đủ thời gian tuân thủ nguyên tắc có kiểm soát trực tiếp.
Sơ đồ quy trình chẩn đoán lao phổi ở người HIV(+) không có dấu hiệu nặng
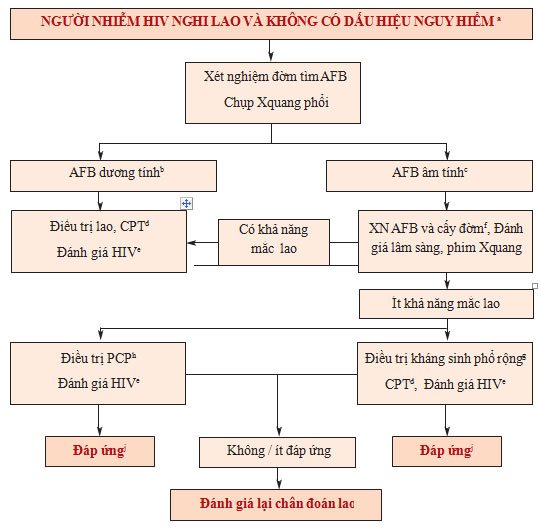
* Chú thích:
- Người bệnh đến không có dấu hiệu nặng (tự đi lại được, không khó thở, không sốt cao, mạch dưới 120/phút).
- Lao phổi AFB(+) khi có ít nhất một lần dương tính.
- AFB âm tính khi có ≥ 2 mẫu đàm AFB(-).
- CPT: Điều trị dự phòng bằng
- Đánh giá HIV bao gồm: phân loại lâm sàng, xét nghiệm đếm CD4 và xem xét điều trị HIV/AIDS (bao gồm cả ART).
- Chỉ một số nơi có điều kiện nuôi cấy. Phim chụp X-quang đã sẵn có từ lần khám đầu tiên, nếu có phim chụp các lần trước đây để so sánh càng tốt. Người bệnh được đánh giá kỹ về lâm sàng và X-quang phổi để chẩn đoán xác định hoặc loại trừ.
- PCP: Viêm phổi do Pneumocystis Carinii còn gọi là Pneumocystis
- Kháng sinh phổ rộng (trừ nhóm Quinolon).
- Đánh giá lại theo quy trình nếu triệu chứng tái xuất hiện.
PHỤ LỤC 3
Sơ đồ quy trình chẩn đoán lao phổi ở người HIV (+) có dấu hiệu nặng
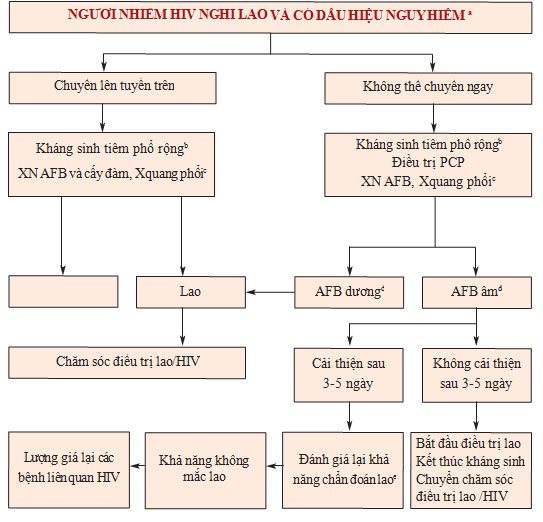
* Chú thích:
- Dấuhiệu nguy hiểm bao gồm một trong các dấu hiệu sau: nhịp thở >30/phút, sốt >39oC, mạch >120/phút và không tự đi lại được.
- Kháng sinh phổ rộng trừ nhóm
- Các xét nghiệm này cần được thực hiện sớm để tăng tốc độ chẩn đoán.
- AFB dương tính được xác định khi có ít nhất một lần dương tính, AFB âm tính – khi có 2 hay nhiều hơn các mẫu AFB âm tính.
- Lượnggiá lại lao bao gồm xét nghiệm AFB và lượng giá lâm sàng.
PHỤ LỤC 4
Liều lượng các thuốc chống lao theo cân nặng
| Loại thuốc | Hàng ngày | Mỗi tuần 3 lần |
| Liều lượng (khoảng cách liều) tính theo mg/kg cân nặng | Liều lượng ( khoảng cách liều) tính theo mg/kg cân nặng | |
| Isoniazid | 5 (4-6) | 10 (8 -12) |
| Rifampicin | 10 (8-12) | 10 (8 -12) |
| Pyrazinamid | 25 (20-30) | 35 (30-40) |
| Ethambutol | Trẻ em 20 (15-25) Người lớn 15 (15-20) | 30 (25-35) |
| Streptomycin | 15 (12-18) | 15 (12-18) |
PHỤ LỤC 5
Xử trí một số tác dụng phụ thuờng gặp
| Buồn nôn, nôn mửa, đau bụng | R | Sau bữa ăn buổi tối |
| Đau khớp | Z | AspirinhoặcthuốckhángviêmkhôngSteroid |
| Cảm giác nóng bỏng ở chân | H | Pyridoxin 50 – 70 mg/ngày |
| Nước tiểu đỏ hoặc da cam | R | Tiếp tục dùng |
| Ngứa, phát ban ngoài da | S,H,R,Z | Ngưng thuốc, giải mẫncảm và thử dùng lại |
PHỤ LỤC 6 (*)
Bảng điểm phân loại trẻ em nghi ngờ mắc lao dựa vào tình hình dịch tễ Việt Nam
| Tiêu chuẩn | Thang điểm theo nhóm tuổi | |
| 0-4 tuổi | 5-15 tuổi | |
| Tiếp xúc trực tiếp với người biết là bị mắc lao | 1 | 1 |
| Phản ứng Mantoux (a) dương tính | 2 | 3 |
| Ho kéo dài | 2 | 1 |
| Thấp cân so với tuổi / Sút cân | 2 | 2 |
| Sốt kéo dài chưa rõ nguyên nhân | 3 | 3 |
| Tổng số điểm (**) | ||
(*) Theo Hướng dẫn thực hiện Chương trình chống Lao Quốc gia.
(**) Nếu tổng số điểm ≥ 6 thì chuyển lên tuyến trên để làm các xét nghiệm chẩn đoán. (a): Là test tuberculin trong da.
PHỤ LỤC 7 (*)
Bảng điểm đánh giá trẻ em nghi ngờ mắc lao
| Bệnh cảnh | Điểm chuẩn | Điểm có |
| Thời gian bệnh | ||
| Dưới 2 tuần | 0 | |
| Từ 2 đến 4 tuần | 1 | |
| Trên 4 tuần | 3 | |
| Cân nặng so với tuổi | ||
| Trên 80% | 0 | |
| Từ 60% đến 80% | 1 | |
| Dưới 60% | 3 | |
| Tiền sử gia đình bị lao (trước đây hoặc hiện nay) | ||
| Không có | 0 | |
| Gia đình có người bị lao | 1 | |
| Gia đình có người bị lao AFB đàm (+) | 3 | |
| Biểu hiện khác nếu có | ||
| Phản ứng Mantoux dương tính | 3 | |
| Hạch to, ít / không đau, chắc / mềm, rò ở cổ / nách / bẹn | 3 | |
| Sốt không rõ nguyên nhân, ra mồ hôi đêm, điều trị sốt rét không đáp ứng | 2 | |
| Suy dinh dưỡng, không cải thiện sau 4 tuần | 3 | |
| Biến dạng cột sống | 4 | |
| Khớp / Xương sưng hoặc dò | 3 | |
| Khối u ở bụng không rõ nguyên do, tràn dịch màng bụng | 3 | |
| Thần kinh trung ương: Thay đổi tính tình hoặc hôn mê (Chuyển đi bệnh viện nếu được) | 3 | |
| Tổng cộng điểm (**) |
(*) Theo BS Keith Edwards (Trong Clinical Tuberculosis – John Crofton, Norman Horne, Fred Miller; Macmillan Education Ltd, 1992)
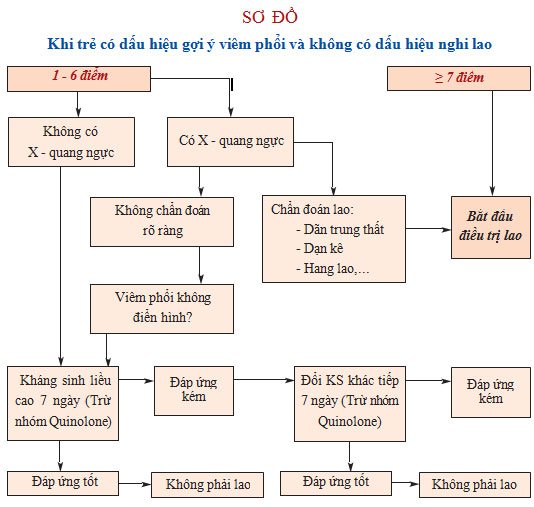
(**) Nếu ≥ 7 điểm thì điều trị lao. Nếu dưới 7 điểm, xem sơ đồ trang bên.
SƠ ĐỒ
Khi trẻ có dấu hiệu gợi ý viêm phổi và không có dấu hiệu nghi lao