Mục lục
Lịch sử:
Trong các bệnh viêm não do virut Arbo, viêm não Nhật Bản chiếm một vị trí rất quan trọng. Bệnh viêm não Nhật Bản đã được biết hơn 100 năm trước đây. Cuối thế kỷ XIX liên tiếp các vụ dịch xảy ra ở các vùng núi Nhật Bản vào mùa hè – thu với nhiều bệnh nhân nặng và tỷ lệ tử vong tới 60%. Một thời gian dài người ta vẫn xếp chung vào các bệnh viêm màng não tuỷ. Mãi cho tới năm 1924 người ta mới phân chia thành một bệnh riêng biệt.
Vào những năm 1933 – 1936, các nhà nghiên cứu Nhật Bản đã tìm ra virut gây bệnh và chứng minh rằng virut này được truyền qua muỗi đốt.
Các vụ dịch viêm não Nhật Bản đã được thông báo các nước như: Nhật Bản, Trung Quốc, Triều Tiên, Miến Điện, Philipin, Liên Xô, Thái Lan, Việt Nam và các vùng khác thuộc châu úc và châu Phi.
ở Việt Nam, bệnh được phát hiện từ những năm 60 của thế kỷ XX, dịch xảy ra hàng năm. Theo thông báo tình hình dịch thì ở Việt Nam, bệnh viêm não Nhật Bản lưu hành rộng rãi khắp cả nước, nhưng đặc biệt nghiêm trọng ở vùng đồng bằng sông Hồng và Trung du Bắc bộ với tỷ lệ mắc hàng năm từ 6 – 10/100.000 dân.
Mầm bệnh
Virut viêm não Nhật Bản thuộc virut Arbo họ Flaviviridae, giống Flavi virut. Virut có dạng hình cầu, kích thước 40 – 50 nanomet. Về mặt cấu trúc, virut viêm não Nhật Bản gồm ba phần là: phần lõi có ARN, sợi đơn; phần capxit bao quanh lõi là nucleoprotein và vỏ bọc ngoài cấu tạo bởi glycoprotein. Kháng nguyên glycoprotein có tính ngưng kết hồng cầu và hoạt tính trung hoà, nên ứng dụng trong các phản ứng chẩn đoán huyết thanh.
Virut phát triển ở tế bào phôi gà và tổ chức nuôi cấy ở pH = 7,9 và tốt nhất ở pH = 8. Virut không chịu nhiệt, chúng bị bất hoạt ở 56oC trong 30 phút; ở 70oC trong 10 phút, 100oC trong 2 phút. Trong trạng thái đông lạnh virut có thể tồn tại trong vài năm. Dưới tác dụng của axeton, cồn và ête, virut chết sau 3 ngày. Dung dịch lysol 5% diệt virut trong 1 phút. Một số động vật có mẫn cảm với virut viêm não Nhật Bản là: khỉ, chuột bạch và một số loài chuột đồng, một số loại muỗi và nhiều loài chim.
Dịch tễ học
Viêm não Nhật Bản là bệnh có ổ dịch thiên nhiên. Trong thiên nhiên các ổ chứa virut là các súc vật như lợn, ngựa và các loài chim (trong đó, lợn và chim là vật chủ chính); một số động vật khác có thể là ổ chứa virut nhưng với tỷ lệ thấp hơn như trâu, bò, dê, cừu, chó và khỉ. ở Việt Nam, Viện Vệ sinh dịch tễ trung ương đã phân lập được virut viêm não Nhật Bản trong loài chim Liếu điếu (Garrulax perspicillatus – Gmelin).
Virut được truyền giữa các vật chủ với nhau và truyền sang người nhờ giống muỗi Culex. Có 17 loài muỗi Culex, trong đó C. tritaeniorhynchus và C. vishnui là vector chủ yếu. Ngoài ra còn có thể các giống muỗi khác như giống Aedes (chủng A. togoi, A. japonicus), có tài liệu nói cả đến Anopheles maculipennis, giống Mansonia… cũng có khả năng truyền bệnh.
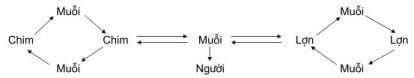
ở Việt Nam, loại muỗi Culex tritaeniorhynchus sinh sản mạnh vào mùa hè (nhất là từ tháng 3 đến tháng 7), hoạt động mạnh vào buổi chập tối. Loại muỗi này có mật độ cao ở vùng đồng bằng và trung du, là vật trung gian truyền bệnh chủ yếu bệnh viêm não Nhật Bản ở nước ta.
Sức thụ bệnh cao với trẻ em dưới 10 tuổi. Người lớn tỷ lệ có kháng thể cao do vậy ít mắc bệnh hơn.
Tỷ lệ mắc bệnh viêm não Nhật Bản ở vùng đồng bằng cao hơn vùng rừng núi và ở nông thôn cao hơn thành phố.
Sau khi bị bệnh để lại miễn dịch chắc chắn và vững bền.
Cơ chế bệnh sinh và tổn thương giải phẫu bệnh lý:
Virut được muỗi truyền vào máu, chúng phát triển ở trong máu và đi khắp cơ thể. Nhờ hướng tính thần kinh, virut xâm nhập vào các tế bào thần kinh, sinh sản và phát triển nhanh ở đó. Sau khi đã đạt được mật độ cao ở các tế bào thần kinh, virut lại từ đó xâm nhập lần thứ 2 vào máu. Nhiễm virut lần thứ hai ở máu bắt đầu gây nên phản ứng sốt. Trên lâm sàng nó tương ứng với sự bắt đầu của giai đoạn cấp tính của bệnh.
Sự biến đổi bệnh lý rõ rệt nhất ở hệ thống thần kinh. Trên kính hiển vi người ta có thể thấy những biến đổi là: phù nề màng não và tổ chức não, các động mạch và tĩnh mạch não giãn rộng và ứ máu, xuất huyết đốm nhỏ ở tổ chức não và màng mềm. Trong tổ chức não và đặc biệt là vùng đồi thị, thể vân và cả sừng amon có những ổ nhũn não và xuất huyết.
Trong các cơ quan nội tạng đều có ứ máu, có nhiều đốm xuất huyết ở niêm mạc và thanh mạc. Thoái hoá tổ chức cơ tim, gan, thận và phát sinh viêm phổi đốm. Viêm xuất huyết và thoái hoá màng não – tuỷ và cả chất não – tuỷ. Ngoài phù nề và xuất huyết đốm ra còn thấy thâm nhiễm quanh các huyết quản của tổ chức não, tủy sống, tạo nên các u hạt nhỏ quanh huyết quản và các tế bào thần kinh với sự tạo nên các ổ hoại tử và nhũn não nhỏ. Những thay đổi bệnh lý nặng nhất xảy ra ở vùng đồi thị, chất xám, nhân đỏ, thể trán và tiểu não…
Lâm sàng
Thể thông thường điển hình:
- Thời kỳ nung bệnh:
Kéo dài từ 5-14 ngày, trung bình là 1 tuần.
- Thời kỳ khởi phát :
Bệnh khởi phát rất đột ngột bằng sốt cao 39oC – 40oC hoặc hơn. Bệnh nhân đau đầu, đặc biệt là vùng trán, đau bụng, buồn nôn và nôn. Ngay trong 1 – 2 ngày đầu của bệnh đã xuất hiện cứng gáy, tăng trương lực cơ, rối loạn sự vận động nhãn cầu. Về tâm thần kinh có thể xuất hiện lú lẫn hoặc mất ý thức. Những ngày đầu phản xạ gân xương tăng, xung huyết, giãn mạch rõ. ở một số trẻ nhỏ tuổi, ngoài sốt cao có thể thấy đi lỏng, đau bụng, nôn giống như nhiễm khuẩn – nhiễm độc ăn uống.
Tóm lại trong thời kỳ khởi phát đặc điểm nổi bật của bệnh là sốt cao đột ngột, hội chứng màng não và rối loạn ý thức từ nhẹ đến nặng (ly bì kích thích, vật vã, u ám, mất ý thức hoàn toàn).
Thời kỳ khởi phát của bệnh tương ứng với lúc virut vượt qua hàng rào mạch máu – màng não vào tổ chức não và gây nên phù nề não.
- Thời kỳ toàn phát (từ ngày thứ 3 – 4 đến ngày thứ 6 – 7 của bệnh).
Bước sang ngày thứ 3 – 4 của bệnh các triệu chứng của thời kỳ khởi phát không giảm mà lại tăng lên. Từ mê sảng kích thích, u ám lúc đầu, dần dần bệnh nhân đi vào hôn mê sâu dần.
Các triệu chứng rối loạn thần kinh thực vật cũng tăng lên: vã nhiều mồ hôi, da lúc đỏ, lúc tái, rối loạn nhịp thở và tăng tiết trong lòng khí phế quản do vậy khi nghe phổi có thể thấy nhiều ran rít, ran ngáy và cả ran nổ. Mạch ở bệnh nhân thường nhanh và yếu.
Nổi bật trong giai đoạn toàn phát là sự xuất hiện các triệu chứng tổn thương não nói chung và tổn thương thần kinh khu trú. Bệnh nhân cuồng sảng, ảo giác, kích động, tăng trương lực cơ kiểu ngoại tháp làm cho bệnh nhân nằm co quắp. Trong trường hợp tổn thương hệ thống tháp nặng có thể thấy co giật cứng hoặc giật rung các cơ mặt và cơ chi hoặc bại, liệt cứng. ở một số bệnh nhân xuất hiện trạng thái định hình, giữ nguyên tư thế (catalepsia).
Do rối loạn chức năng hypothalamus làm cho mạch nhanh 120-140 lần/phút, tăng áp lực động mạch và co mạch ngoại vi.
Các dây thần kinh sọ não cũng có thể bị tổn thương, đặc biệt là các dây vận nhãn (III, IV, VI) và dây VII.
Rối loạn trung khu hô hấp dẫn tới thở nhanh nông, xuất tiết nhiều ở khí phế quản và có thể thấy viêm phổi đốm hoặc viêm phổi thuỳ.
Về xét nghiệm: ngay từ những ngày đầu bạch cầu thường tăng cao 15.000- 20.000/mm3, trong đó bạch cầu đa nhân trung tính tăng tới 75 – 85%, bạch cầu ái toan và lympho giảm. Tốc độ máu lắng hầu hết ở các bệnh nhân tăng (tới 20 – 30mm/giờ đầu).
Xét nghiệm dịch não tuỷ: áp lực dịch não tuỷ tăng, dịch trong vắt, protein tăng nhẹ (60 – 70mg%) tế bào tăng nhẹ (dưới 100 tế bào/mm3) và lúc đầu là bạch cầu đa nhân và về sau là lympho.
Soi đáy mắt trong giai đoạn cấp tính thường thấy xung huyết gai thị, đôi khi thấy cả phù nề và xuất huyết. Bệnh nhân rối loạn nhận cảm màu sắc và ánh sáng, thị trường bị thu hẹp.
Thời kỳ này tương ứng với thời kỳ virut xâm nhập vào các tế bào não gây huỷ hoại các tế bào thần kinh.
Tóm lại thời kỳ toàn phát của bệnh viêm não Nhật Bản diễn ra ngắn. Do tổn thương các tế bào thần kinh, hypothalamus và rối loạn các trung khu dưới vỏ đã làm cho bệnh nhân rơi vào trạng thái hôn mê sâu với sự rối loạn các chức năng sống. Do vậy bệnh nhân thường tử vong trong vòng 7 ngày đầu. Những bệnh nhân vượt qua được thời kỳ này thì tiên lượng tốt hơn.
- Thời kỳ lui bệnh: với những biến chứng và di chứng (từ ngày thứ 7, 8 trở đi).
Thông thường bước sang tuần thứ 2 của bệnh, bệnh nhân đỡ dần, nhiệt độ giảm từ sốt cao xuống sốt nhẹ và vào khoảng từ ngày thứ 10 trở đi nhiệt độ trở về bình thường nếu như không có bội nhiễm vi khuẩn khác. Cùng với nhiệt độ, mạch cũng chậm dần về bình thường, thở không rối loạn. Hội chứng não – màng não cũng dần dần mất: bệnh nhân từ hôn mê dần dần tỉnh, trương lực cơ giảm dần và không còn những cơn co cứng. Bệnh nhân hết nôn và đau đầu, gáy mềm, các dấu hiệu màng não cũng trở về âm tính.
Trong khi hội chứng nhiễm trùng nhiễm độc và hội chứng não – màng não giảm dần thì các tổn thương thần kinh khu trú lại rõ hơn trước. Bệnh nhân có thể bại và liệt chi hoặc liệt các dây thần kinh sọ não hoặc rối loạn sự phối hợp vận động v.v… Thời kỳ này có thể xuất hiện những biến chứng sớm như: phế quản – phế viêm hoặc phế quản viêm bội nhiễm, viêm bể thận, bàng quang bội nhiễm do phải thông đái hoặc đặt sonde dẫn lưu, loét và viêm tắc tĩnh mạch do nằm và rối loạn dinh dưỡng. Những di chứng sớm có thể gặp là: bại hoặc liệt nửa người, mất ngôn ngữ, múa giật múa vờn, rối loạn phối hợp vận động, giảm trí nhớ nghiêm trọng, rối loạn tâm thần…
Từ cuối tuần thứ 2 trở đi là thời kỳ của những biến chứng và di chứng muộn. Những biến chứng muộn có thể gặp là phế viêm, viêm bể thận – bàng quang, loét nhiễm trùng, rối loạn giao cảm, rối loạn chuyển hoá. Những di chứng muộn có thể xuất hiện sau vài năm hoặc thậm chí hàng chục năm mà thường gặp là động kinh và Parkinson.
Tiên lượng bệnh: Bệnh có tỷ lệ tử vong cao (25 – 80%). Tử vong thường xảy ra trong 7 ngày đầu khi bệnh nhân có hôn mê sâu, co giật và những triệu chứng tổn thương thân não. Tử vong ở giai đoạn sau chủ yếu do các biến chứng đặc biệt như viêm phổi, suy kiệt… Những bệnh nhân qua khỏi có thể để lại những di chứng suốt đời, hay gặp là rối loạn tâm thần.
Một số thể không điển hình
- Thể ẩn: Không phải trường hợp nào virut xâm nhập vào cơ thể cũng gây bệnh. Người ta thấy sau các vụ dịch số người không mắc bệnh mà vẫn có đáp ứng miễn dịch chiếm tỷ lệ rất cao (gấp hàng trăm lần số người mắc bệnh) – đó là thể ẩn.
- Thể cụt: Chỉ có hội chứng nhiễm khuẩn nhiễm độc (sốt cao, xung huyết da, niêm mạc, nhức đầu) ngoài ra không có triệu chứng gì của hội chứng não – màng não.
- Thể viêm màng não: Gặp ở những trẻ lớn tuổi và thanh niên. Bệnh diễn biến giống như viêm màng não do virut khác.
Chẩn đoán
Chẩn đoán xác định bệnh:
- Lâm sàng:
Hội chứng nhiễm khuẩn – nhiễm độc toàn thân nặng: sốt cao đột ngột liên tục, nhức đầu nhiều, rối loạn ý thức, hôn mê. Bạch cầu tăng (tăng bạch cầu đa nhân trung tính).
Hội chứng thần kinh: lúc đầu là những dấu hiệu của tổn thương não lan toả về sau có thể có những biểu hiện của hội chứng thần kinh khu trú. Có hội chứng màng não và thay đổi dịch não tuỷ.
Rối loạn thần kinh thực vật nặng: da lúc đầu là xung huyết đỏ và sau thay đổi thất thường lúc đỏ lúc xanh tái, vã mồ hôi, rối loạn hô hấp và tuần hoàn
- Xét nghiệm đặc hiệu:
Phân lập virut (trong 2 – 3 ngày đầu) từ máu, dịch não tuỷ hoặc từ não tử thi (mới chết trong 2 giờ).
Phản ứng huyết thanh: có thể làm phản ứng kết hợp bổ thể (dương tính từ tuần thứ 2) hoặc phản ứng ngưng kết hồng cầu và phản ứng trung hoà (dương tính kéo dài nhiều tháng sau). Phương pháp miễn dịch men (ELISA) là phương pháp được áp dụng rộng rãi có độ nhạy và độ đặc hiệu cao.
- Dịch tễ
Nơi có ổ dịch lưu hành (chú ý vùng ven sông Đáy, đồng bằng sông Hồng…). Bệnh thường phát sinh vào mùa hè (tháng 5, 6, 7, 8) và ở trẻ nhỏ (từ 2 – 3 tuổi đến 10 – 12 tuổi).
Chẩn đoán phân biệt:
- Viêm não thứ phát:
Một số bệnh truyền nhiễm có thể gây viêm não thứ phát như: sởi, cúm, thuỷ đậu, ho gà… Trên cơ sở của bệnh chính sau đó xuất hiện thêm các triệu chứng viêm não, song thường chỉ có biểu hiện lan toả của một hội chứng não cấp, không có triệu chứng khu trú và khi khỏi ít để lại di chứng.
- Hội chứng não cấp:
Hội chứng não cấp do nhiều nguyên nhân gây ra. Ví dụ: do rối loạn chuyển hoá dẫn tới giảm đường máu (hôn mê hạ đường huyết), do rối loạn nước và điện giải nặng, trẻ suy dinh dưỡng nặng có rối loạn tuần hoàn não cấp… Hội chứng não cấp do rối loạn chuyển hoá cũng có hôn mê nhưng ít thấy hội chứng khu trú, dịch não tuỷ ít khi có thay đổi.
- Viêm màng não mủ hoặc viêm màng não lao: không có hội chứng não, dịch não tuỷ có biến đổi mạnh.
Điều trị
Hiện nay chưa có thuốc điều trị đặc hiệu, do vậy nội dung điều trị chủ yếu là: chống phù nề não, điều trị triệu chứng và chống bội nhiễm.
- Chống phù não:
Truyền các dịch ưu trương để làm tăng áp lực thẩm thấu, rút nước ở tổ chức tế bào và khoang gian bào vào lòng mạch. Truyền tĩnh mạch dung dịch glucoza 10 – 20 – 30%. Glucoza chỉ gây giảm áp lực ở khoang não tuỷ trong một thời gian ngắn (không quá 35 – 40 phút). Do vậy nếu không xen kẽ sử dụng các dịch lợi niệu khác thì sẽ gây hiện tượng “tái phù” của tổ chức tế bào nặng hơn trước.
Các thuốc lợi tiểu: làm giảm phù mạnh hơn và thời gian kéo dài trong 2 – 10 giờ. Có thể truyền manitol 20% liều từ 1 – 2g/kg thể trọng, truyền với tốc độ lớn (có thể cho chảy thành dòng).
Trong những trường hợp phù não nặng có co giật thì dùng Tốt hơn cả là dùng Dexamethason là loại glucocorticoid tổng hợp tác dụng chậm và hiệu quả hằng định. dexamethason phát huy tác dụng chống phù nề não sau 12 – 18 giờ.
Liều dùng 10mg tiêm tĩnh mạch, sau 5 giờ lại tiêm 4mg bắp thịt.
- An thần cắt cơn giật: Seduxen có thể cho qua sonde hoặc tiêm bắp thịt và tĩnh mạch. Có thể dùng dung dịch liệt hạch truyền tĩnh mạch nhỏ giọt: aminazin + thiantan + spartein (liều lượng aminazin 3 – 7 mg/1kg thể trọng/24 giờ).
Nếu bệnh nhân có co giật nhiều thì dùng gardenal.
- Hạ nhiệt: Cởi quần áo cho bệnh nhân, chườm đá (vào bẹn, nách, cổ…), quạt, xoa cồn long não.
Có thể dùng các thuốc hạ nhiệt bằng đường uống qua sonde hoặc thụt giữ qua trực tràng. Tốt nhất dùng paracetamol (biệt dược: efferalgan) loại dung dịch (5 ml/lần, 2 – 3 lần/24 giờ), hoặc đạn efferalgan viên đạn (1 – 2 đạn/24 giờ – khi sốt cao).
- Hồi sức hô hấp và tim mạch: Thở oxy, lau hút đờm rãi, sẵn sàng hô hấp viện trợ khi rối loạn nhịp thở nặng hoặc ngừng thở.
Bổ sung nước điện giải kịp thời theo hematocrit và điện giải đồ. Dùng thuốc trợ tim mạch uabain, spartein, khi cần thiết có thể dùng các thuốc vận mạch như aramin, noradrenalin.
- Ngăn ngừa bội nhiễm và dinh dưỡng, chống loét:
Dùng kháng sinh phổ rộng tuỳ theo trọng lượng cơ thể.
Thường xuyên lau rửa da, vệ sinh răng miệng, đặt vòi đái, dùng đệm cao su bơm hơi để vào các điểm tỳ và thường xuyên thay đổi tư thế cho bệnh nhân.
Chế độ dinh dưỡng cho bệnh nhân phải đảm bảo đủ đạm và các vitamin, cho ăn qua sonde 4 lần/ngày.
