Nội dung
ĐỊNH NGHĨA
Tích luỹ dịch trong ổ phúc mạc. Lượng ít có thể không gây ra triệu chứng; lượng tăng dần có thể gây khó chịu và chướng bụng, chán ăn, buồn nôn, no sớm, ợ nóng, đau bên sườn và khó thở.
PHÁT HIỆN
Khám lâm sàng
Bụng bè ra, dấu sóng vỗ, gõ đục vùng thấp, dấu vũng nước (gõ đục trên vùng bụng phụ thuộc khi Bệnh nhân nằm chống khuỷu và gối). Có thể liên quan đến phù dương vật hoặc thắt lưng, thoát vị rốn hoặc bẹn, tràn dịch màng phổi.
Đánh giá nên gồm khác trực tràng và khung chậu, khám gan và lách. Lòng bàn tay son và sao mạch thấy được trong xơ gan. Nốt quanh rốn (nốt Sister Mary Joseph) gợi ý các u di căn từ vùng chậu hoặc đường tiêu hoá.
Siêu âm/CT
Rất nhạy; có thể phân biệt được dịch với u nang.
ĐÁNH GIÁ
Chọc dịch màng bụng chẩn đoán (50100 mL). Đánh giá thường quy gồm khám toàn diện, protein, albumin, glucose, đếm và phân biệt tế bào, nhuộm Gram và nhuộm kháng acid, nuôi cấy, tế bào học; một số ca cần kiểm tra amylase, LDH, triglycerides, nuôi cấy tìm lao. Hiếm hơn, cần thiết phải nội soi ổ bụng và mổ thám sát. Báng bụng do suy tim sung huyết (vd, co thắt màng ngoài tim) có thể cần đánh giá bằng cách đặt catheter trong buồng tim phải.
Chẩn đoán phân biệt
Trên 90% ca là do xơ gan, u, suy tim sung huyết, lao.
Bệnh ở phúc mạc: Nhiễm trùng (vi khuẩn, lao, nấm, ký sinh trùng), u, bệnh mô liên kết, khác (bệnh Whipple, sốt Địa Trung Hải gia đình, lạc nội mạc tử cung, viêm phúc mạc dính, vv).
Bệnh không liên quan đến phúc mạc: Xơ gan, suy tim sung huyết, hội chứng Budd-Chiari, tắc nghẽn TM gan, giảm albumin máu (hội chứng thận hư, bệnh lý ruột mất protein, suy dinh dưỡng), khác (phù niêm, bệnh ở buồng trứng, bệnh ở tuỵ, báng bụng dưỡng chấp).
Phân loại sinh lý bệnh sử dụng độ chênh albumin trong huyết thanh và dịch báng (SAAG)
Sự khác nhau giữa nồng độ albumin trong huyết thanh và dịch báng phản ánh tình trạng mất cân bằng của áp lực thuỷ tĩnh và có thể được sử dụng để phân biệt các nguyên nhân gây ra báng bụng (Hình 49-1).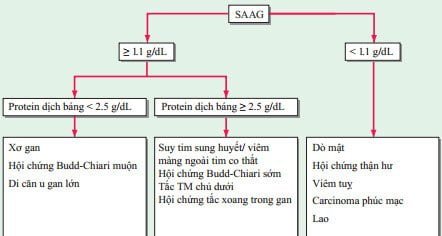
HÌNH 49-1 Lưu đồ chẩn đoán báng bụng dựa vào độ chênh albumin huyết thanh-dịch báng (SAAG)
BÁNG BỤNG DO XƠ GAN
Bệnh sinh
Các yếu tố góp phần: (1) tăng áp lực TM cửa, (2) giảm albumin máu, (3) hạch bạch huyết gan, (4) ứ đọng natri trong thận thứ phát sau cường aldosterone, tăng hoạt động thần kinh giao cảm (sản xuất reninangiotensin). Bước đầu có thể là giãn động mạch ngoại biên được kích hoạt bởi endotoxin và các cytokine và được điều hoà bằng nitric oxide.
ĐIỀU TRỊ Báng bụng do xơ gan
Giảm lượng dịch báng ~700 mL/ngày (phù ngoại biên có thể giảm nhanh hơn).
1. Hạn chế ăn muối nghiêm ngặt (<2 g Na/d ).
2. Báng bụng trung bình, cần thiết dùng thuốc lợi tiểu; spironolactone uống 100200 mg/ngày (có thể tăng lên 400 mg/ngày nếu đã giảm muối trong chế độ ăn and fluid not mobilized); bổ sung furosemide 4080 mg/ngày uống hoặc đường TM nếu cần (nguy cơ cao gây hội chứng gan thận, bệnh não gan), có thể tăng tối đa 120160 mg/ngày đến khi đạt được hiệu quả hoặc xảy ra biến chứng.
3. Theo dõi cân nặng, Na và K trong nước tiểu, điện giải, và creatinine. Nếu vẫn còn báng bụng sau khi đã điều trị thì được xác định là báng bụng kháng trị. Phương thức điều trị gồm:
a. Chọc tháo dịch báng lượng lớn lặp lại (5 L) kèm truyền albumin đường TM (10 g/L dịch được tháo).
b. Cân nhắc đặt shunt cửa chủ trong gan qua TM cảnh (TIPS). Trong khi TIPS có thể xử lý được báng bụng, nó chưa có bằng chứng cải thiện khả năng sống còn và có liên quan đến bệnh não gan.
Tiên lượng kém ở Bệnh nhân báng bụng do xơ gan, khả năng sống còn <50% trong 2 năm sau khi có báng bụng. Cân nhắc ghép gan cho một số Bệnh nhân phù hợp khi bắt đầu có báng bụng.
BIẾN CHỨNG
Viêm phúc mạc tự phát do vi khuẩn
Nghi ngờ ở Bệnh nhân xơ gan kèm báng bụng và sốt, đau bụng, báng bụng nhiều hơn, tắc ruột, hạ huyết áp, vàng da nhiều hơn, hoặc bệnh não gan; giảm nồng độ protein dịch báng (giảm hoạt động opsonin) là yếu tố dẫn dắt. Gợi ý chẩn đoán dựa vào số lượng bạch cầu đa nhân >250/μL; xác nhận qua cấy dương tín (thường là Escherichia coli và các vi khuẩn đường ruột khác; tuy nhiên cũng có thể tìm thấy các vi khuẩn Gram dương như Streptococcus viridans, Staphylococcus aureus, và Enterococcus spp.). Điều trị ban đầu: Cefotaxime 2 g đường TM mỗi 8 giờ. Nguy cơ tăng ở Bệnh nhân có xuất huyết TM thực quản và khuyến cáo dự phòng viêm phúc mạc tự phát do vi khuẩn khi Bệnh nhân có biểu hiện xuất huyết tiêu hoá trên.
Hội chứng gan thận (HRS)
Suy chức năng thận mà không có bệnh lý thận; xảy ra ở 10% Bệnh nhân xơ gan tiến triển hoặc suy gan cấp. Được cho là do thay đổi huyết động ở thận. Hai type: type 1 giảm chức năng thận trong 1-2 tuần khi có biểu hiện; type 2 liên quan đến tăng creatinin huyết thanh nhưng thường có dự hậu tốt. Thường gặp ở Bệnh nhân báng bụng kháng trị. Điều trị: midodrine cùng với octreotide và albumin truyền tĩnh mạch. Dù là type 1 hoặc 2, tiên lượng thường ngặt nghèo nếu không được ghép gan.
