Dịch tễ học
Là ung thư phổ biến nhất ở phụ nữ; 229,060 phụ nữ ở Mỹ được chẩn đoán vào năm 2012 và 40,000 chết vì ung thư vú. Đàn ông cũng có thể mắc ung thư vú; nữ:nam là 150:1. Ung thư vú thì phụ thuộc hormone. Phụ nữ kinh nguyệt trễ, mãn kinh sớm, thai kỳ đủ tháng đầu tiên sau 18 tuổi giảm nguy cơ đáng kể. Trung bình 1 trong 9 người phụ Mỹ có nguy cơ thì phát triển ung thư vú. Chế độ ăn nhiều chất béo là yếu tố nguy cơ gây tranh cãi. Thuốc tránh thai dạng uống có rất ít ảnh hưởng, nếu có, tới nguy cơ và giảm nguy cơ ung thư buồng trứng và nội mạc tử cung. Phá thai không làm tăng nguy cơ ung thư. Liệu pháp thay thế estrogen có thể làm tăng nhẹ nguy cơ, nhưng ảnh hưởng có lợi của estrogen trên chất lượng cuộc sống, đậm độ khoáng xương, và giảm nguy cơ ung thư đại trực tràng xuất hiện phần nào áp đảo bởi tăng nguy cơ tim mạch và thuyên tắc. Phụ nữ được xạ trị trước năm 30 tuổi thì tăng nguy cơ ung thư. Nguy cơ ung thư vú cũng tăng khi chị giá và mẹ mắc bệnh này.
Di truyền
Có lẽ 8-10% ung thư vú có tính gia đình. Đột biến BRCA-1 chiếm khoảng 5%. BRCA-1 sắp xếp ở NST 17q21 và xuất hiện để được tham gia sửa chữa phiên mã cặp DNA. Phụ nữ Do thái có 1% cơ hội có những đột biến chung (mất adenine và guanine ở vị trí 185). Hội chứng BRCA-1 bao gồm tăng nguy cơ ung thư buồng trứng ở nữ và ung thư tuyến tiền liệt ở nam.
BRCA-2 trên NST 11 có thể chiếm 2-3% ung thư vú. Những đột biến có liên quan với tăng nguy cơ ung thư vú ở nam và nữ. Đột biến mầm ở p53 (hội chứng Li-Fraumeni) rất hiếm, nhưng ung thư vú, sarcoma, và những bệnh ác tính khác xảy ra trong cùng gia đình. Đột biến mầm ở hCHK2 và PTEN có thể chiếm một số ung thư vú gia đình. Ung thư vú rải rác cho thấy nhiều thay đổi di truyền, bao gồm biểu hiển quá mức của HER2/neu trong 25 % trường hợp, đột biến p53 trong 40%, và mất dị hợp tử tại các locus khác nhau.
Chẩn đoán
Ung thư vú thường được chẩn đoán bằng sinh thiết các nốt được phát hiện trên nhũ ảnh hay sờ chạm. Phụ nữ thường được tích cực khuyến khích khám vú hàng tháng. Ở phụ nữ tiền mãn kinh, những khối nghi ngờ nghi ngờ hay không nghi ngờ (nhỏ) nên được tái khám trong 2-4 tuần (Hình). Khối ở phụ nữ tiền mãn kinh mà tồn tại liên tục trong suốt chu kỳ và bất kỳ khối nào ở phụ nữ hậu mãn kinh nên được chọc hút. Nếu khối là nang với dịch không phải máu bên trong mà không giống mong đợi, bệnh nhân nên trở lại tầm soát thường xuyên. Nếu nang hút ra còn lại khối khác hay dịch máu, bệnh nhân nên chụp nhũ ảnh hay sinh thiết cắt bỏ. Nếu khối rắn, bệnh nhân nên được chụp nhũ ảnh và sinh thiết cắt bỏ. Tầm soát nhũ ảnh được thực hiện mỗi năm bắt đầu từ lúc 50 tuổi được chứng minh tăng thời gian sống. Tranh cãi về nhũ ảnh tầm soát vào lúc 40 tuổi có liên quan đến những sự việc sau: (1) những bệnh ít phổ biến ở nhóm tuổi từ 40-49 tầm soát ít thành công hơn so với những vấn đề phổ biến; (2) bất thường nhũ ảnh ở nhóm tuổi 40-49 thì ít khi chẩn đoán ung thư; và (3) khoảng 50% phụ nữ được tầm soát hằng năm trong độ tuổi 40 có bất thường giống nhau mà cần quy trình chẩn đoán (thường là sinh thiết), nhưng rất ít đánh giá cho thấy ung thư. Tuy nhiên, nhiều người tin vào giá trị của nhũ ảnh bắt đầu từ 40 tuổi, Sau 13-15 năm theo dõi, phụ nữ bắt đầu tầm soát ở tuổi 40 có lợi ích sống còn nhỏ. Phụ nữ với ung thư vú gia đình thường có nhũ ảnh âm tính giả nhiều hơn. MRI là công cụ tầm soát tốt hơn ở những người phụ nữ này.
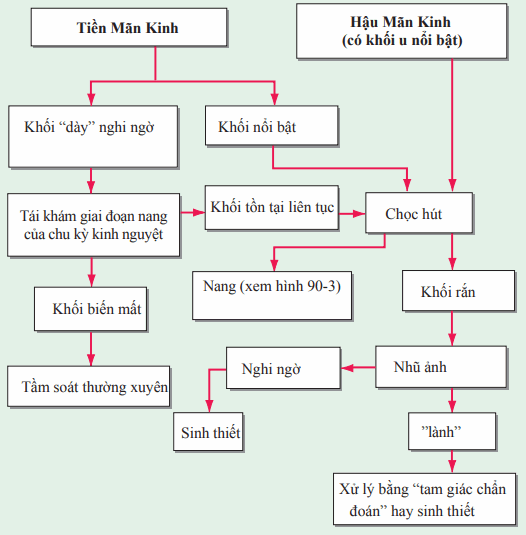
Hình. Tiếp cận sờ khối ở vú
Giai đoạn ung thư vú
Liệu pháp và tiên lượng được quyết định bởi giai đoạn của bệnh (Bảng). Trừ khi khối ở vú lớn hay xâm lấn thành ngưc, phân loại hạch nách cùng bên được thực hiện lúc cắt bỏ khối u vú (xem bên dưới). Ở một giai đoạn nhất định, những đặc tính của khối u ở từng cá nhân có thể ảnh hưởng đến tiên lượng.: biểu hiện thụ thể estrogen cải thiện tiên lượng, trong khi quá biểu hiện HER2/neu, đột biện p53, phần tăng trưởng cao, và thể dị bội làm tiên lượng xấu hơn. Ung thư vú có thể lan rộng tới bất kỳ đâu, nhưng thường chủ yếu tới xương, phổi, gan, mô mềm, và não.
Điều trị ung thư vú
ĐIỀU TRỊ Ung Thư Vú
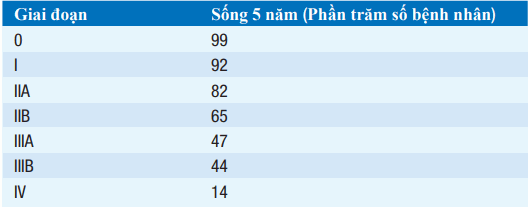
Tỷ lệ sống 5 năm theo giai đoạn được trình bày ở Bảng. Điều trị thay đổi theo từng giai đoạn bệnh.
Ung thư biểu mô tuyến tại chỗ là khối u không xâm lấn biểu hiện ở lòng ống sữa. Lựa chọn điều trị là cắt rộng với xạ trị tuyến vú. Trong một nghiên cứu, tamoxifen hỗ trợ thêmnữa làm giảm nguy cơ tái phát.
Ung thư vú xâm lấn được phân loại là hoạt động, khu trú tiến triển, và di căn. Trong ung thư vú hoạt động, kết cục của điều trị nguyên phát là như nhau với phẫu thuật cắt bỏ tuyến vú triệt để hay cắt bỏ khối u ngực sau đó xạ trị tuyến vú. Nạo hạch nách có thể được thay thế bằng cắt bỏ hạch giữ cửa để đánh giá hạch tổn thương. Các hạch được xác định bằng cách tiêm thuốc nhuộm vào vị trí khối u lúc phẫu thuật; hạch đầu tiên bắt thuốc nhuộm là hạch canh gác. Phụ nữ có khối u 1cm có hay không tổn thương hạch lympho được điều trị với thuốc ức chế aromatase. Phụ nữ bắt đầu điều trị với tamoxifen trước khi ức chế aromatase được chấp thuận nên chuyển qua ức chế aromatase sau 5 năm dùng tamoxifen và tiếp tục trong 5 năm tiếp.
Bảng. GIAI ĐOẠN CỦA UNG THƯ VÚ
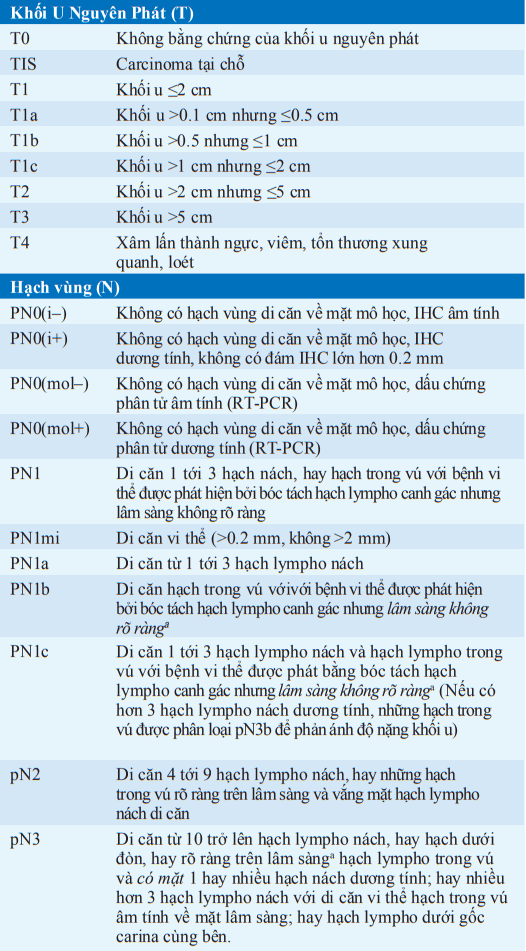
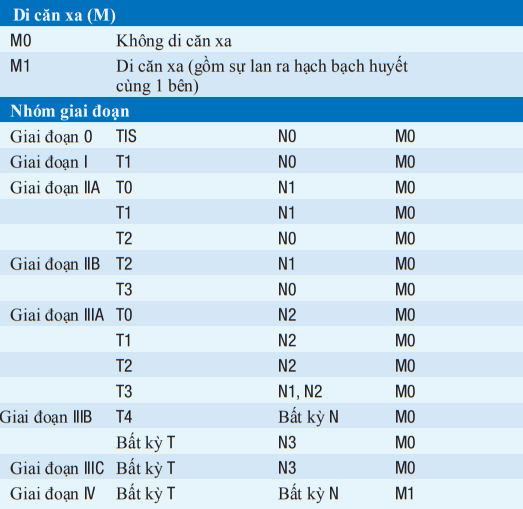
aMức độ rõ ràng trên lâm sàng được phát hiện bằng các xét nghiệm hình ảnh (ngoại trừ hạt nhân phóng xạ hệ bạch huyết) hoặc bằng thăm khám lâm sàng.
Viết tắt: IHC, hoá mô miễn dịch; RT-PCR, sao chép ngược/ khuyếch đại chuỗi polymerase.
Hóa trị bổ trợ được thêm vào liệu pháp hormone ở phụ nữ dương tính thụ thể estrogen, dương tính hạch và được sử dụng điều trị cho phụ nữ có hạch dương tín ,receptor estrogen âm tính, dù họ trước hay sau mãn kinh. Nhiều phác đồ được sử dụng. Phác đồ hiệu quả nhất thể hiện là 4 chu kỳ doxorubicin, 60 mg/m2, cộng cyclophosphamide, 600 mg/m2, tiên tĩnh mạch vào ngày 1 mỗi chu kì 3 tuần sau 4 chu kỳ paclitaxel, 175 mg/m2, truyền 3h ngày 1 mỗi chu kỳ 3 tuần. Phụ nữ với khối u HER2+ , trastuzumab tăng hiệu quả của hóa trị để ngăn chặn tái phát. Tính tính cực của các sự phối hợp khác đang được nghiên cứu. Nhóm phụ nữ trước mãn kinh, gỡ bỏ buồng trứng [ví dụ…với goserelin là chất ức chế loại hormon gây giải phóng luteinizing hormon (LHRH) ] có thể có hiệu quả tương tự như hóa trị hỗ trợ.
Điều trị hỗ trợ Tamoxifen (20 mg/d cho 5 năm) hoặc một chất ức chế aromatase (anastrozole, letrozole, exemestane) được sử dụng cho phụ nữ sau mãn kinh với các khối u lộ ra receptor với estrogen những người các hạch là dương tính hoặc những người hạch âm tính nhưng khối u lớn hoặc có đặc điểm tiên lượng nghèo nàn. Ung thư vú sẽ tái phát trong khoảng 1 nửa số bệnh nhân với khối u được khu trú lại. Điều trị hỗ trợ liều cao với nuôi dưỡng tủy xương không tỏ ra có ích thậm chí phụ nữ còn có nguy cơ tái phát cao.
Bảng. TỶ LỆ SỐNG 5 NĂM CHO UNG THƯ VÚ THEO GIAI ĐOẠN
Những người ung thư vú xâm nhập tại chỗ có lợi khi kết hơp hóa trị trước điều trị chính (ví dụ CAF: cyclophosphamide 500 mg/m2, doxorubicin 50 mg/m2, và 5-fluorouracil 500 mg/m2 tất cả tiêm đường tĩnh mạch vào ngày thứ 1 và 8 chu kỳ hàng tháng cho 6 chu kỳ) sau đó phẫu thuật phối hợp điều trị xạ trị.
Điều trị bệnh di căn phụ thuộc vào tình trạng receptor estrogen và điều trị philosophy.
Không làm gì được biết như để chữa trị nhiều ung thư di căn. Các thử nghiệm ngẫu nhiên không chứng tỏ rằng việc sử dụng bổ trợ liều cao với tế bào gốc sinh máu nâng cao tỷ lệ sống. Thời gian sống trung bình khoảng 16 tháng với điều trị thông thường gồm: chất ức chế aromatase cho những khối u receptor estrogen dương tính và kết hợp hóa trị cho khối u âm tính. Người bệnh có khối u biểu lộ HER2/neu tỷ lệ đáp ứng cao hơn khi thêm trastuzumab (anti-HER2/neu) với hóa trị. Một số người ủng hộ sử dụng liên tục các thuốc đơn đơn dộc công hiệu trong chữa trị K di căn. Các thuốc công hiệu trong ung thư kháng anthra-cycline- và taxane- bao gồm capecitabine, vinorelbine, gemcitabine, irinotecan, và platinum. Người bệnh trong quá trình điều trị hỗ trợ bằng tamoxifen có thể tốt hơn từ một chất ức chế aromatase như letro-zole hoặc anastrozole. Một nửa số bệnh nhân đáp ứng với 1 liệu pháp nội tiết sẽ đáp ứng với một liệu pháp khác.
Bisphosphonates giảm các biến chứng liên quan đến xương và có thể thúc đẩy hiệu quả của kháng thể khối u ở những liệu pháp khác. Xạ trị thường được sử dụng để giảm các triệu chứng.
Phòng tránh
Phụ nữ bị ung thư vú có 0.5% trên 1 năm nguy cơ phát triển thành 1 ung thư vú thứ phát. Người có nguy cơ cao có thể giảm nguy cơ của họ 49% bằng uống tamoxifen trong 5 năm. Thuốc ức chế Aromatase có thể đạt hiệu quả tối thiểu như tamoxifen và dưới mức nghiên cứu. Phụ nữ với các đột biến BRCA-1 có thể giảm nguy cơ 90% với phẫu thuật cắt bỏ vú đơn thuần.
