Các nhóm bệnh phổi chủ yếu bao gồm bệnh phổi tắc nghẽn (ví dụ: hen, COPD, giãn phế quản), bệnh phổi hạn chế (vd: bệnh phổi kẽ, bất thường thành ngực, bệnh thần kinh cơ). Hệ thống hô hấp bao gồm không chỉ phổi mà còn cả thành ngực, tuần hoàn phổi, và hệ thần kinh trung ương. Có 3 typ rối loạn chính về sinh lý bệnh hệ hô hấp, chúng thường kết hợp với nhau tạo nên các bệnh phổi khác nhau: chức năng thông khí, tuần hoàn phổi và trao đổi khí.
Rối loạn chức năng thông khí
Thông khí bao gồm quá trình vận chuyển khí tới phế nang. Các test chức năng phổi được sử dụng để đánh giá chức năng thông khí. Phân loại về thể tích phổi, được định lượng qua đánh giá chức năng phổi, được biểu diễn trên Hình. Hô hấp ký bao gồm việc thở ra gắng sức từ dung tích toàn phổi (TLC) tới thể tích cặn (RV); chỉ số chính trong phế dung đồ là thể tích thở ra trong 1s (FEV1) và dung tích sống gắng sức (FVC). Tốc độ lưu lượng dòng thở ra có thể được đánh dấu dựa trên đường cong lưu lượngthể tích. Đỉnh của đường cong hít vào trên vòng lưu lượng-thể tích gợi ý sự tắc nghẽn đường thở lớn ngoài lồng ngực, trong khi đỉnh của đường cong thở ra gợi ý sự tắc nghẽn đường thở lớn trong lồng ngực. Các thể tích phổi khác bao gồm TLC và RV, được đánh giá ở điều kiện ổn định sử dụng cả heli pha loãng hoặc thể tích ký thân. Tốc độ thể tích và lưu lượng phổi được so sánh với giá trị bình thường của quần thể đánh giá theo tuổi, cân nặng, giới, và chủng tộc.
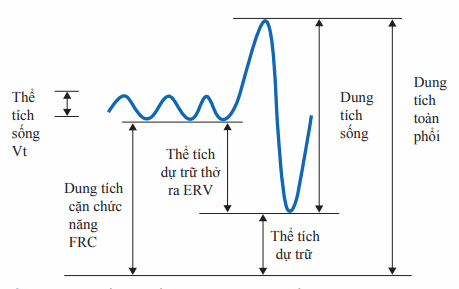
Hình. Phế dung đồ minh họa dung tích sống thở chậm mô tả các loại thể tích khác nhau.
Có hai khía cạnh chính về bất thường chức năng thông khí được phát hiện qua kiểm tra chức năng phổi: hạn chế và tắc nghẽn (Bảng). Sự hiện diện của tắc nghẽn được xác định bằng sự giảm tỉ lệ FEV1/FVC (sự bất thường được xác định với ngưỡng < 0.7), và mức độ tắc nghẽn được xác định qua mức giảm FEV1. Khi tắc đường dẫn khí, TLC có thể bình thường hoặc tăng, và RV thường tăng. Khi tắc nghẽn nặng, FVC thường giảm.
Sự hiện diện của bệnh phổi hạn chế được xác định bởi sự giảm thể tích phổi, đặc biệt là TLC. Khi nhu mô phổi là nguyên nhân gây hạn chế, RV cũng giảm, nhưng FEV1/FVC thì bình thường. Khi nguyên nhân ngoài nhu mô gây tổn thương thông khí hạn chế, ví dụ như yếu thần kinh cơ hoặc bất thường về lồng ngực, tác động lên RV và FEV1/FVC là khác nhau. Yếu cơ hô hấp có thể được đánh giá bằng việc đo lường áp lực lớn nhất khi hít vào và thở ra.
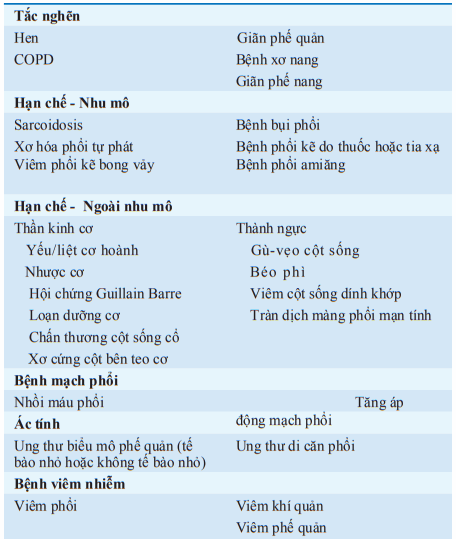
Bảng. PHÂN LOẠI CHẨN ĐOÁN CÁC BỆNH HÔ HẤP THƯỜNG GẶP
Bảng. SỰ THAY ĐỔI TRONG CHỨC NĂNG THÔNG KHÍ THEO TỪNG BỆNH PHỔI KHÁC NHAU
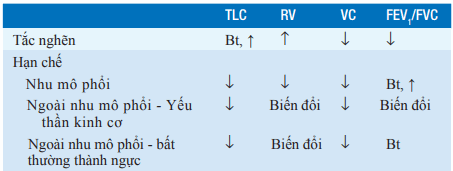
Viết tắt: Bt: bình thường.
Rối loạn tuần hoàn phổi
Hệ mạch phổi bình thường điều tiết cung lượng thất phải (~5 L/phút) với áp lực thấp. Áp lực động mạch phổi (PAP) trung bình khoảng 15 mmHg.
Khi cung lượng tim tăng, trở kháng mạch phổi (PVR) thường giảm, dẫn đến PAP trung bình tăng rất ít.
Đánh giá hệ mạch phổi cần áp lực mạch phổi và cung lượng tim để tính được PVR. PVR tăng khi oxy máu hạ (vì co mạch), huyết khối nội thành mạch (vì diện tích chiều ngang bị thu hẹp do tắc nghẽn), hoặc phá hủy các mao mạch phổi (vì thành phế nang bị phá hủy hoặc mất).
Tất cả các bệnh thuộc hệ hô hấp gây hạ oxy máu đều có khả năng gây tăng áp phổi. Tuy nhiên, bệnh nhân hạ oxy máu kéo dài liên quan đến COPD, bệnh phổi kẽ, bệnh thành ngực, và giảm thông khí do béo phì/ngưng thở khi ngủ do tắc nghẽn đều gây tăng áp phổi. Khi mạch máu phổi bị ảnh hưởng trực tiếp, với huyết khối tái diễn ở phổi, sự giảm diện tích cắt ngang hệ mạch phổi là cơ chế chính gây PVR hơn là hạ oxy máu.
Các rối loạn trao đổi khí
Chức năng chính của hệ hô hấp là loại bỏ CO2 từ máu ra tuần hoàn phổi và cung cấp O2 tới máu tự hệ mạch phổi. Vt bình thường khoảng 500ml và tần số thở bình thường khoảng 15 nhịp/phút, dẫn tới thông khí phút khoảng 7.5 L/phút. Do có khoảng chết giải phẫu, thông khí phế nang khoảng 5L/phút. Trao đổi khí phụ thuộc vào thông khí phế nang hơn là thông khí phút.
Áp lực riêng phần CO2 trong máu động mạch tỉ lệ thuận với lượng CO2 thải ra mỗi phút (VCO2) và tỉ lệ nghịch với thông khí phế nang (VA).
PaCO2 = 0.863 × VCO2/VA
Sự trao đổi khí hợp lý giữa phế nang và mao mạch phổi bằng cách khuếch tán là yêu cầu cho sự trao đổi khí bình thường. Khuếch tán khí có thể được kiểm tra bằng việc đo lường dung tích khuếch tán của phổi với nồng độ CO thấp (và an toàn) (Dlco) trong 10s ngừng thở. Đo Dl phản ánh chính xác nồng độ Hb của bệnh nhân. Bất thường về khuếc tán khí hiếm khi là nguyên nhân của hạ oxy máu lúc nghỉ ngơi nhưng có thể gây hạ oxy máu lúc gắng sức. Thông khí hạn chế cùng Dlco giảm gợi ý bệnh nhu mô phổi.
Bệnh nhân có dung tích phổi bình thường, thể tích phổi bình thường, Dlco giảm cân nhắc bệnh mạch phổi. Sự trao đổi khí phụ thuộc vào sự phù hợp giữa thông khí và khuếch tán.
Đánh giá trao đổi khí thường thông qua khí máu, nó cung cấp thông số áp lực riêng phần của O2 và CO2.
Lượng O2 thực tế trong máu được xác định bởi cả PO2 và nồng độ Hb. Sự khác biệt O2 phế nang-động mạch [(A − a) gradient] có thể cung cấp thông tin hữu ích khi đánh giá bất thường trao đổi khí.
(A − a) gradient bình thường < 15 mmHg ở người dưới 30 tuổi nhưng tăng lên theo tuổi. Để tính toán (A − a) gradient, PO2 (PaCO2) phế nang được tính theo công thức:
PaO2 = FiO2 × (PB − PH2O) − PaCO2/R
trong đó FiO2 = nồng độ O2 trong hỗn hợp khí thở vào (0.21 trong trường hợp hít khí trời), PB = áp suất khí quyển (760 mmHg ở mực nước biển), PH2O = áp lực hơi nước (47 mmHg khi không khí bão hòa ở37°C), và R = thương số hô hấp (tỉ lệ CO2 sinh ra và sự tiêu thụ O2, thường được thừa nhận là 0.8). Giảm oxy máu động mạch nặng hiếm khi xảy ra vì giảm thông khí phế nang trong khi hít thở không khí tại mực nước biển. (A − a) gradient được tính toán bằng cách trừ bớt PaO2 đo được từ PaO2 tính được.
Tính thích hợp trong việc đào thải CO2 được phản ánh trong việc định lượng áp lực riêng phần CO2 trong khí máu động mạch. easured in an arterial blood gas. Máy đo oxy dựa vào mạch đập là một công cụ giá trị, được sử dụng rộng rãi và không xâm nhập để đánh giá độ bão hòa oxy, nhưng nó không cung cấp thông tin về PaCO2. Những hạn chế khác của máy đo oxy dựa vào mạch đập bao gồm tính không nhạy tương đối với sự thay đổi oxy khi PaO2 >60 mmHg, các vấn đề khi gặp phải dấu hiệu tương ứng khi tưới máu da giảm, và không có khả năng phân biệt oxyhemoglobin với các dạng hemoglobin khác, ví dụ như carboxyhemoglobin và methemoglobin.
Cơ chế sự bất thường về chức năng hô hấp
Bốn cơ chế cơ bản gây hạ oxy máu là (1) giảm PO2 hít vào, (2) giảm thông khí, (3) shunt, và (4) mất tương xứng giữa thông khí/tống máu. Giảm PO2 hít vào (ví dụ: độ cao) và giảm thông khí (đặc trưng bởi tăng PaCO2) cả hai trường hợp giảm oxy máu động mạch gây nên bởi giảm oxy phế nang; vì vậy, (A − a) gradient vẫn bình thường. Dòng shunt (ví dụ, dòng shunt ở tim) gây hạ oxy máu bằng cách đi vòng quanh các mao mạch phế nang. Dòng shunt được đặc trưng bởi sự tăng (A − a) gradient và khó hồi phục khi bổ sung O2. Mất tương xứng giữa thông khí/tống máu là nguyên nhân hay gặp nhất gây hạ oxy máu, nó liên quan tới sự tăng (A − a) gradient, nhưng sự bổ sung O2 đáp ứng lại sự thiếu oxy bằng cách tăng thể tích oxy máu từ những vùng có tỉ lệ thông khí/tưới máu thấp. Một sơ đồ tiếp cận bệnh nhân hạ oxy máu được trình bày tại Hình.
Tăng CO2 máu gây nên bởi sự thông khí phế nang không thích hợp. Các yếu tố gây tăng CO2 bao gồm:(1) tăng sản xuất CO2, (2) giảm điều khiển thông khí, (3) suy chức năng bơm hô hấp hoặc tăng kháng trở đường thở, và (4) trao đổi khí không hiệu quả (tăng khoảng chết hoặc mất tương xứng giữa thông khí/tống máu).
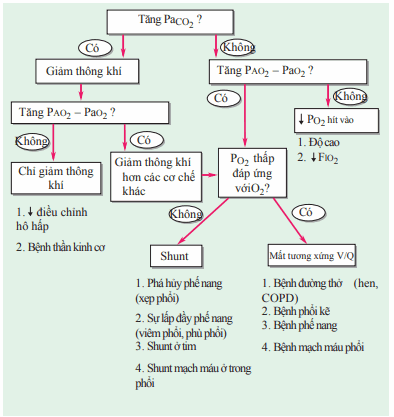
Hình. Sơ đồ tiếp cận chẩn đoán bệnh nhân hạ oxy máu. COPD, bệnh phổi tắc nghẽn mạn tính.
Mặc dù những bất thường về khuếc tán khí hiếm khi gây nên hạ oxy máu khi nghỉ ngơi, việc đo Dlco có thể được sử dụng để xác định chức năng của màng phế nang-mao mạch. Các bệnh chỉ tác động lên đường thở không gây giảm Dlco. Dlco giảm trong bệnh phổi kẽ, khí phế thũng, và bệnh mạch máu phổi. Dlco có thể tăng trong trường hợp xuất huyết phế nang, hen và suy tim sung huyết.
