Mục lục
GIẢI PHẪU KHOANG CỔ SÂU
Xương móng là cấu trúc quan trọng giới hạn sự lan rộng của nhiễm trùng vùng cổ và là mốc giải phẫu trong phẫu thuật áp xe cổ sâu. Do đó, dựa vào sự liên quan với xương móng chia khoang cổ sâu thành ba nhóm:
- Khoang mở rộng theo chiều dài của cổ: những khoang cổ sâu dọc theo chiều dài của vùng cổ bao gồm khoang sau hầu, khoang “nguy hiểm”, khoang trước sống và khoang mạch máu thanh mạc.
- Khoang trên xương móng: những khoang này nằm trên xương móng bao gồm khoang dưới hàm, khoang quanh hầu, khoang quanh amidan, khoang cơ cắn, khoang thái dương và khoang mang tai.
- Khoang dưới xương móng: chỉ có một khoang nằm dưới xương móng là khoang trước thanh mạc.
NGUYÊN NHÂN
Nhiễm trùng khoang cổ sâu có thể bắt nguồn từ nhiều nguyên nhân: Sự lan rộng của nhiễm trùng có thể từ khoang miệng, mặt, hoặc khoang cổ nông đến khoang cổ sâu qua hệ thống bạch huyết: nhiễm trùng amidan, hầu; áp xe hoặc nhiễm trùng răng; phẫu thuật vùng miệng; tắc nghẽn hoặc nhiễm trùng tuyến mang tai; bất thường khe mang; nang giáp lưỡi; viêm tuyến giáp;
- Bệnh của hạch lympho có thể tạo mủ và tạo áp xe tại chỗ: viêm hạch vùng cổ; u vùng cổ hoại tử và tạo mủ.
- Sự nhiễm trùng có thể lan rộng từ các khoang khác vào khoang cổ sâu qua sự thông nối; viêm xương chũm với viêm đỉnh xương đá, áp xe thể Bezold.
- Chấn thương: chấn thương khoang miệng, hầu, vùng cổ, dị vật đường ăn.
- Bệnh nhân suy giảm miễn dịch tăng nguy cơ nhiễm trùng khoang cổ sâu.
- Một số trường hợp không rõ nguyên nhân.
VI SINH
Nhiễm trùng khoang cổ sâu được gây ra cùng lúc bởi nhiều tác nhân gây bệnh.
- Vi khuẩn hiếu khí, ái khí: influenza, S. pneumonia, Klebsiella, Neisseria, Borrelia vincentii
- Vi khuẩn kỵ khí: Peptostreptococcus, Fusobacterium, Bacteroides
- Trực khuẩn gram (-) thường gặp ở người lớn tuổi, đái tháo đường, suy yếu hoặc suy giảm miễn dịch.
CHẨN ĐOÁN
Lâm sàng
- Hội chứng nhiễm trùng: sốt, mạch nhanh, thở nhanh, bạch cầu > 11.000/mm3, chủ yếu là Neutrophil.
- Biểu hiện tại chỗ: cổ sưng, nóng, đỏ, đau, mất lọc cọc thanh quản cột sống, chọc hút ra mủ.
- Biểu hiện hô hấp: khó thở do phù nề hẹp ống họng hay do đọng đàm nhớt, khó nuốt và khó khạc nhổ. Khó thở sẽ tăng khi nằm ngửa.
Hình ảnh học
Việc chẩn đoán nhiễm trùng khoang cổ sâu có thể khó khăn nếu chỉ dựa vào bệnh sử và khám lâm sàng. Hình ảnh học có thể giúp cho việc chẩn đoán xác định và chẩn đoán phân biệt giữa viêm mô tế bào và áp xe.
- Xquang cổ thẳng, nghiêng: có thể giúp phát hiện nhiễm trùng khoang sau hầu, khoang trước sống.
- Siêu âm: có thể giúp ích trong các trường hợp hướng dẫn chọc hút áp xe.
- CT scan có tiêm thuốc cản quang, MRI: giúp xác định chẩn đoán, phân biệt với viêm mô tế bào, hướng dẫn trong phẫu thuật rạch dẫn lưu áp xe.
ĐIỀU TRỊ
Bảo đảm đường thở
- Nếu bệnh nhân có khó thở khò khè do tắc nghẽn đường hô hấp trên: đặt nội khí quản hay mở khí quản.
- Trong các trường hợp khó có thể đặt nội khí quản dưới hướng dẫn của ống soi mềm.
- Mở khí quản: bệnh nhân tỉnh, gây tê tại chỗ. Trong các trường hợp áp xe Ludwig, cần phải mở khí quản chủ động, nhanh chóng.
- Soi thanh quản trực tiếp: có thể làm vỡ áp xe, gây viêm phổi
Kháng sinh tĩnh mạch
- Lâm sàng không cải thiện sau 24 – 48 giờ điều trị nội khoa, nên cho làm lại hình ảnh học và tiến hành phẫu thuật rạch dẫn lưu.
- Nhiều trường hợp áp xe cổ sâu có thể thuyên giảm chỉ với điều trị nội khoa.
- Kháng sinh: phổ rộng, sử dụng đường tĩnh mạch và liều cao.
- Nhóm kháng sinh thường sử dụng trên lâm sàng: Cephalosporin thế hệ III kết hợp với
| Kháng sinh | Hàm lượng | Liều dùng |
| Metronidazole phối hợp với: Ceftriaxone hoặc Ceftazidim hoặc Cefotaxim | 0,5g/chai 1g/lọ 1 g/lọ 1 g/lọ | 1 chai x 2 – 3 lần/ngày 1 – 2 lọ x 1 lần/ngày hoặc 100 mg/kg/ngày, tối đa 4 g/ngày 1 lọ x 3 lần/ngày hoặc 2 lọ x 2 lần/ngày, trường hợp nặng 2 lọ x 3 lần/ngày, tối đa 9 g/ngày. 1 lọ x 3 lần/ngày, trường hợp nhiễm trùng nặng 2 lọ x 3 lần/ngày, tối đa 12 g/ngày |
– Dựa vào đáp ứng lâm sàng (sốt, sưng, tình trạng mủ, tổng trạng…) và kháng sinh đồ để điều chỉnh loại kháng sinh, liều dùng và thời gian sử dụng thích hợp.
Phẫu thuật dẫn lưu
- Vị trí rạch dẫn lưu phụ thuộc vào vị trí áp xe và mối liên quan với các cấu trúc khác ở vùng cổ, có thể đường rạch trong miệng hoặc đường rạch dẫn lưu ra ngoài.
- Việc chọc hút áp xe dưới hướng dẫn của siêu âm hoặc CT scan được sử dụng trong các trường hợp áp xe nhỏ, đơn độc, không lan qua các khoang khác nhau trong khoang cổ sâu. Kỹ thuật này giúp tránh các thao tác trên các cấu trúc sinh tồn quan trọng ở vùng cổ.
BIẾN CHỨNG
- Nhiễm trùng cổ sâu tái phát.
- Viêm trung thất, áp xe trung thất.
- Biến chứng mạch máu: thuyên tắc tĩnh mạch cảnh, vỡ động mạch cảnh.
- Vỡ áp xe, viêm phổi nặng, áp xe phổi, viêm mủ màng phổi.
- Tắc nghẽn đường thở, ngạt thở.
THEO DÕI – CHĂM SÓC
- Công thức máu, Xquang phổi mỗi 24 giờ.
- Sinh hiệu, đường huyết.
- Tình trạng vết mổ.
- Chăm sóc: Thay băng 2 – 3 lần/ngày, cắt lọc mô hoại tử (nếu có) hoặc đặt hệ thống dẫn lưu tưới rửa liên tục bằng Betadine pha loãng (tỉ lệ 1/4 hoặc 1/5) hoặc oxy già pha loãng (tỉ lệ 1/4 hoặc 1/5).
TIÊN LƯỢNG
- Tùy thuộc vào vị trí, kích thước, mức độ lan tràn ra xung quanh của ổ abscess, tính chất cũng như nguyên nhân gây ra áp xe.
- Tùy thuộc vào sức đề kháng của người bệnh và có mắc các bệnh nội khoa phối hợp không như: đái tháo đường,…
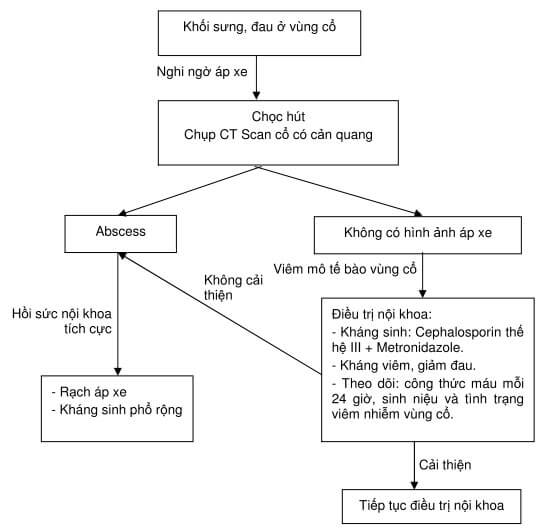
SƠ ĐỒ CHẨN ĐOÁN VÀ ĐIỀU TRỊ