Nhận định chung
Tử vong ở bệnh viện thường xảy ra trong vòng 24 giờ đầu nhập viện. Phần lớn các trường hợp tử vong này đều có thể ngăn ngừa được nếu trẻ bị bệnh nặng được phát hiện sớm và xử trí ngay sau khi đến bệnh viện.
Việc nhận biết các dấu hiệu đe dọa chức năng sống là một quy trình sàng lọc nhanh trẻ bệnh, có thể xếp trẻ vào các nhóm sau:
Trẻ có dấu hiệu cấp cứu cần điều trị cấp cứu ngay lập tức.
Trẻ có dấu hiệu cần ưu tiên cần được khám ưu tiên trong lúc đợi, phải được đánh giá và được điều trị không chậm trễ.
Trẻ không cấp cứu là những trẻ không nặng, có các dấu hiệu không nằm trong 2 nhóm trên.
Các dấu hiệu đe dọa tính mạng bao gồm
Tắc nghẽn đường thở.
Suy hô hấp nặng.
Tím tái trung tâm.
Các dấu hiệu sốc.
Hôn mê.
Co giật.
Trẻ có dấu hiệu cấp cứu cần điều trị ngay lập tức để ngăn ngừa tử vong. Trẻ có dấu hiệu cần ưu tiên là những trẻ có nguy cơ tử vong cao. Những trẻ này cần được đánh giá ngay, không chậm trễ.
Nhận biết dấu hiệu đe dọa tính mạng
Việc nhận biết các dấu hiệu này phải được thực hiện ở nơi tiếp nhận bệnh nhân trong bệnh viện, trước khi làm bất kỳ thủ tục hành chính nào như thủ tục đăng ký khám hoặc ngay khi bệnh nhân nhập khoa cấp cứu. Do đó phải tổ chức một trình tự để bệnh nhân khi đến viện tuân theo. Trẻ phải được phân loại trước khi bà mẹ ngồi vào phòng đợi. Cần có một y tá đánh giá nhanh tình trạng từng trẻ trước khi cân và trước khi làm thủ tục đăng ký khám.
Đánh giá ban đầu đường thở và thở
Nhận biết dấu hiệu suy hô hấp.
Thở gắng sức
Khi mức độ thở gắng sức tăng lên là biểu hiện nặng của các bệnh hô hấp. Cần đánh giá các chỉ số sau đây:
Tần số thở
Cần sử dụng nhịp thở như là công cụ để nhận định sự thay đổi lâm sàng tốt lên hay xấu đi.
Khi có biểu hiện rối loạn nhịp thở, thở nhanh để tăng thông khí do bệnh của phổi hoặc có cản trở đường thở, hoặc toan máu. Nhịp thở chậm thể hiện suy yếu sau gắng sức, tăng áp lực nội sọ hoặc giai đoạn gần cuối.
Bảng. Nhịp thở bình thường của bệnh nhân theo tuổi
< 1 tuổi: 30 – 40.
1 – 2 tuổi: 25 – 35.
2 – 5 tuổi: 25 – 30.
5 – 12 tuổi: 20 – 25.
> 12 tuổi: 15 – 20.
Rút lõm lồng ngực
Co rút cơ liên sườn, hạ sườn và các hõm ức đều thể hiện thở gắng sức. Mức độ rút lõm thể hiện mức độ khó thở. Khi trẻ đã thở gắng sức lâu và suy yếu đi, thì dấu hiệu rút lõm lồng ngực cũng mất đi.
Tiếng ồn thì hít vào, thở ra
Tiếng thở rít thì hít vào (stridor) là dấu hiệu của tắc nghẽn ở tại vùng hầu và thanh quản. Khò khè gặp ở những trẻ có tắc nghẽn đường hô hấp dưới và thường nghe thấy ở thì thở ra.Thì thở ra kéo dài cũng thể hiện có tắc hẹp đường thở dưới. Mức độ to nhỏ của tiếng ồn không tương ứng với độ nặng của bệnh.
Thở rên
Đây là dấu hiệu rất nặng của đường thở và đặc trưng ở trẻ nhỏ bị viêm phổi hoặc phù phổi cấp. Cũng có thể gặp dấu hiệu này ở những trẻ có tăng áp lực nội sọ, chướng bụng hoặc viêm phúc mạc.
Sử dụng cơ hô hấp phụ
Cũng như người lớn, khi cần thở gắng sức nhiều hơn có thể cần sử dụng đến cơ ức – đòn – chũm.
Phập phồng cánh mũi
Dấu hiệu phập phồng cánh mũi hay gặp ở trẻ nhỏ có suy thở.
Thở hắt ra
Đây là dấu hiệu khi thiếu oxy nặng và có thể là dấu hiệu của giai đoạn cuối.
Hậu quả của suy thở lên các cơ quan khác
Nhịp tim
Thiếu oxy dẫn đến nhịp tim nhanh ở trẻ lớn và trẻ nhỏ. Trẻ quấy khóc và sốt cũng làm tăng nhịp tim, làm cho dấu hiệu này không đặc hiệu. Thiếu oxy máu nặng hoặc kéo dài sẽ làm nhịp tim chậm và là giai đoạn cuối.
Màu sắc da
Thiếu oxy máu (do giải phóng catecholamine) gây co mạch và da nhợt. Tím tái là dấu hiệu nặng biểu hiện giai đoạn cuối của thiếu ôxy máu. Cần phân biệt với tím do bệnh tim.
Tri giác
Trẻ có thiếu oxy hoặc tăng CO2 máu sẽ kích thích vật vã hoặc li bì. Khi bệnh nặng lên trạng thái li bì sẽ rõ rệt hơn và đến mức hôn mê. Những dấu hiệu này đặc biệt có giá trị nhưng thường khó thấy ở trẻ nhỏ.
Đánh giá lại
Chỉ theo dõi nhịp thở, mức độ rút lõm, vv… là đã có những thông tin quan trọng, nhưng chưa đủ. Cần thường xuyên đánh giá lại để phát hiện xu hướng diễn tiến lâm sàng của bệnh nhân.
Bước đầu đánh giá tuần hoàn (circulation) – Nhận biết nguy cơ suy tuần hoàn
Tình trạng tim mạch
Nhịp tim
Nhịp tim có thể tăng lên ở giai đoạn đầu của sốc do sự giải phóng catecholamin và để bù lại mất dịch. Nhịp tim, đặc biệt là ở trẻ nhỏ, có thể rất cao (đến 220 nhịp/phút).
Bảng. Nhịp tim và huyết áp tâm thu theo tuổi
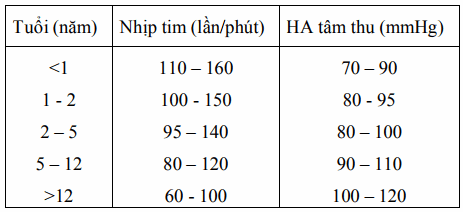
Mạch chậm bất thường, nhịp tim chậm, là khi nhịp tim ít hơn 60 lần/phút hoặc giảm nhịp tim nhanh chóng cùng với biểu hiện suy giảm cấp máu. Đây là dấu hiệu nặng ở giai đoạn cuối.
Độ nảy của mạch
Có thể trong sốc nặng, huyết áp vẫn duy trì được, dấu hiệu chỉ điểm là cần so sánh độ nảy của mạch ngoại biên và trung tâm. Khi không bắt được mạch ngoại biên và mạch trung tâm bắt yếu là dấu hiệu của sốc, và đã có tụt huyết áp. Mạch nảy mạnh có thể gặp trong cả khi tăng thể tích tuần hoàn (ví dụ, trong nhiễm khuẩn huyết), cầu nối động – tĩnh mạch trung tâm (ví dụ, còn ống động mạch) hoặc khi có tăng CO2 máu.
Dấu hiệu đầy mao mạch trở lại (refill)
Khi thời gian đầy mao mạch trở lại kéo dài hơn thể hiện giảm cấp máu ngoại biên. Không nên sử dụng riêng lẻ các dấu hiệu này để đánh giá sốc hoặc đánh giá mức độ đáp ứng với điều trị.
Huyết áp động mạch
Bảng. Huyết áp tâm thu theo tuổi
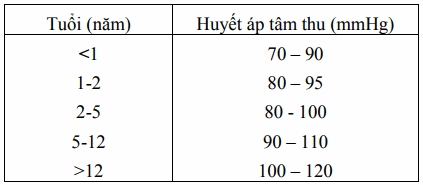
Hạ huyết áp là dấu hiệu muộn của giai đoạn cuối của suy tuần hoàn. Khi đã có hạ huyết áp là sắp có nguy cơ ngừng tim. Tăng huyết áp có thể là nguyên nhân hoặc là hậu quả của hôn mê và tăng áp lực nội sọ.
Ảnh hưởng của suy tuần hoàn lên các cơ quan khác
Cơ quan hô hấp
Nhịp thở nhanh, sâu nhưng không có co kéo lồng ngực, là hậu quả của toan máu do suy tuần hoàn gây ra.
Da
Da ẩm, lạnh, nhợt nhạt ở vùng ngoại biên là biểu hiện của giảm cấp máu. Khu vực da lạnh có thể gần ở vùng trung tâm hơn nếu suy tuần hoàn tiếp tục nặng lên
Tri giác
Trẻ có thể kích thích vật vã hoặc lơ mơ, li bì đến hôn mê nếu có suy tuần hoàn. Đây là hậu quả của giảm cấp máu não.
Nước tiểu
Lượng nước tiểu ít hơn 1 ml/kg/giờ ở trẻ và ít hơn 2 ml/kg/giờ ở trẻ nhũ nhi là dấu hiệu giảm cấp máu thận trong sốc. Cần khai thác nếu có thiểu niệu hoặc vô niệu trong bệnh sử.
Suy tim
Những dấu hiệu sau sẽ gợi ý suy thở do nguyên nhân tim mạch:
Tím, không đáp ứng với oxy.
Nhịp tim nhanh không tương ứng với mức độ khó thở.
Gan to, tĩnh mạch cổ nổi.
Tiếng thổi tâm thu/ nhịp ngựa phi, không bắt được mạch đùi.
Đánh giá ban đầu chức năng thần kinh
Nhận biết nguy cơ tổn thương thần kinh trung ương
Thiếu oxy tổ chức hoặc sốc đều có thể gây rối loạn ý thức. Vì vậy, bất cứ rối loạn nào xẩy ra khi đánh giá theo ABC cũng phải được xem xét trước khi kết luận rối loạn ý thức là do nguyên nhân thần kinh.
Chức năng thần kinh
Mức độ tri giác
Có thể đánh giá nhanh ý thức của bệnh nhân ở một trong 4 mức sau đây:
A: Tỉnh táo (ALERT)
V: Đáp ứng với lời nói (VOICE)
P: Đáp ứng với đau (PAIN)
U: Không đáp ứng (UNRESPONSIVE)
Tư thế
Có nhiều trẻ mắc những bệnh nặng ở các cơ quan có biểu hiện giảm trương lực cơ. Những tư thế co cứng như bóc vỏ (tay co, chân duỗi) hoặc mất não (tay duỗi, chân duỗi) là biểu hiện tổn thương não ở trẻ em. Dấu hiệu cổ cứng và thóp phồng ở trẻ nhỏ gợi ý về bệnh viêm màng não.
Đồng tử Nhiều loại thuốc và tổn thương não có thể làm thay đổi kích thước và phản xạ của đồng tử. Những dấu hiệu đồng tử quan trọng cần tìm là: giãn đồng tử, đồng tử không phản xạ, hoặc đồng tử 2 bên không cân xứng là những dấu hiệu tổn thương não nặng.
Ảnh hưởng đến hệ hô hấp do tổn thương thần kinh trung ương
Có những kiểu thở bất thường do tăng áp lực nội sọ. Những kiểu thở này có thể thay đổi từ mức tăng thông khí cho đến kiểu thở Cheyne – Stokes hoặc ngừng thở. Những kiểu thở bất thường này ở bệnh nhân hôn mê chứng tỏ có tổn thương ở não giữa và não sau. Ảnh hưởng đến hệ tuần hoàn do tổn thương thần kinh trung ương Khi có dấu hiệu chèn ép hành não do tụt kẹt thường kèm theo tăng huyết áp và nhịp tim chậm (đáp ứng kiểu Cushing). Đây là dấu hiệu của giai đoạn cuối.
Khám toàn thân
Nhiệt độ
Khi trẻ có sốt thường gợi ý đến nguyên nhân bệnh là do nhiễm trùng, nhưng cũng có thể sốt là do co giật hoặc rét run kéo dài.
Phát ban
Khám toàn thân trẻ có thể thấy các dạng phát ban, từ dạng mẩn gặp trong phản ứng dị ứng; hoặc ban xuất huyết, tụ máu trong nhiễm khuẩn huyết hoặc trẻ bị xâm hại, hoặc mề đay lớn có phỏng nước gặp trong phản ứng dị ứng và một số dạng nhiễm trùng.
