Mục lục
ĐẠI CƯƠNG
Những đặc điểm chung của u nội sọ
Có thể nói tất cả u nội sọ đều là ác tính, không phụ thuộc vào hình ảnh tế bào học.
Đặc tính di căn (metastase):
+ Các u nội sọ thường không di căn tới các vùng khác của cơ thể, tuy nhiên, cũng có những trường hợp ngoại lệ (theo Jonisch – Scheiber – Gỹthert, tỷ lệ u nội sọ có di căn là 9,2%, có tới trên 30% u nguyên tủy bào và u tuyến tùng có di căn).
+ Các u nội sọ có di căn thường thuộc các loại: u nguyên bào đệm (glioblastom), u màng ống nội tủy, màng não thất (ependynom), u nguyên bào tùy (medulloblastom)…; đặc biệt u có thể di căn vào tuyến mang tai (hay gặp là u thần kinh đệm ít nhánh – oligodendrogliom).
+ Di căn của các loại u khác vào hệ thần kinh thường có thông với khoang dịch não tủy.
Các bệnh nhân u nội sọ hiếm khi có bệnh cảnh suy kiệt cơ thể như các bệnh nhân u các cơ quan khác.
Tỷ lệ
Theo thống kê năm 1983, tại Mỹ tỷ lệ mắc u não hàng năm là 46/100.000 dân, trong đó u nãọ nguyên phát là 15/100.000; trong số 400.000 người chết do ung thư có 12.000 trường hợp chết do u não nguyên phát. Một nghiên cứu khác cho thấy các bệnh nhân chết do ung thư thì có tới 70 – 80.000 trường hợp (khoảng 20%) có tổn thương não.
Phân loại u nội sọ
+ Trừ các trường hợp di bào từ nơi khác vào hộp sọ hay nội sọ (u thứ phát), các u nội sọ nguyên phát được chia thành 6 loại chính theo nguồn gốc như sau:
U sọ: thường là u xương (osteoma), u mạch máu (heman-gioma), u vàng (xanthoma), viêm biến dạng xương (osteitis deforrmans).
U màng não: gồm có meningeoma, sarcom, đau thần kinh đệm (gliomatosis).
U các dây thần kinh sọ não: u dây II, Schwannoma hay neurilemoma dây VIII và dây V.
U thần kinh đệm:
U tuyến: u tuyến yên (pituitary adenoma), u tuyến tùng (pinealoma).
Các u bẩm sinh: u sọ hầu (craniopharyngioma), u tảo thừng (chordoma), u mầm (germinoma), u quái (teratoma), u nang dạng da (dermoid cyst), u mạch (angioma), u nguyên bào mạch (hemangioblastoma).
BỆNH SINH
Mỗi một loại u nội sọ đều gây tổn thương cấu trúc và chức năng của não theo các con đường sau:
- Huỷ hoại tổ chức, cấu trúc, chức năng tại vị trí có u.
- Phát triển xâm lấn hoặc chèn ép các tổ chức kế cận làm tăng sức cản tuần hoàn ngoại vi dẫn tới hậu quả là gây hiệu ứng Cushing (tăng huyết áp, mạch chậm, giảm nhịp thở, thậm chí ngừng thở).
- Cản trở lưu thông máu và chu trình tuần hoàn dịch não tủy.
- Sinh ra các sản phẩm trung gian (ví dụ protease) làm tổn thương tổ chức, phá vỡ và rối loạn chức năng hàng rào máu – não gây phù não cục bộ (xung quanh tổ chức u).
- Các quá trình trên gây phù não, tăng thể tích các thành phần nội sọ (tổ chức não, dịch não tủy và máu) gây tăng áp lực nội sọ. Tăng áp lực nội sọ và các biến chứng do nó gây nên làm bệnh cảnh lâm sàng trầm trọng thêm, nhiều trường hợp gây tử vong người bệnh.
Klatzo chia hai loại phù não là phù độc tế bào (cytotoxic edema) và phù do mạch (vasogenic edema). Fishman bổ sung thêm khái niệm phù kẽ (interstitial edema), loại phù này thường gặp trong chứng não nước tắc nên còn được gọi với tên phù não nước (hydrocephalic edema), tuy nhiên, trong ụ não vẫn có tác giả nhắc tới loại phù não này. Trong quá trình bệnh sinh của u não, phù độc tế bào xuất hiện trước, sau đó mới là phù do mạch và phù kẽ.
BẢNG PHÂN LOẠI TỔ CHỨC HỌC u NÃO CỦA WHO
(The World Health Organisation Histological Classification of brain tumors, 1993)
Các u mô thần kinh (tumors of neuroepithelial tissue)
U tế bào sao (astrocytoma)
- Các u tế bào sao lan toả (diffuse astrocytic tumors).
+ U tế bào sao bậc thấp (low grade astrocytoma).
+ U tế bào sao không biệt hoá (anaplastic astrocytoma).
+ U nguyên bào đệm (glioblastoma).
+ Các loại u nguyên bào đệm (glioblastoma variants: giant cell glioblastoma gliosarcoma).
- U tế bào sao khu trú (circumscribed astrocytic tumors)
+ U tế bào sao thể lông (pilocytic astrocytoma).
+ U tế bào sao màu vàng đa hình (pleomorphic xanthoastrocytoma).
+ U tế bào sao có tế bào khổng lồ dưới màng nội tuỷ (subependymal giant cell astrocytoma).
U thần kinh đệm ít nhánh (oligodendrogial xanhoastrocytoma)
U thần kinh đệm ít nhánh (oligodendroglioma).
U thần kinh đệm ít nhánh không biệt hoá (anaplastic oligodendroglioma).
U màng nội tuỷ (ependymal tumors)
U màng nội tuỷ (ependymoma).
U màng nội tuỷ không biệt hoá (anaplaestlc ependymoma).
U nhú nhầy màng nội tuỷ (myxopapillary ependymoma).
U dưới màng nội tuỷ (subependymoma).
U thần kinh đệm hỗn hợp (mixed gliomas)
U tế bào sao, đệm (oligoastrocytoma).
U tế bào sao đệm không biệt hoá (anaplastic oligoastrocytoma).
U đám rối mạch mạc (choroid plexus tumors)
U nhú đám rối mạch mạc (choroid plexus papilloma).
Carcinom đám rối mạch mạc (choroid plexus carcinoma).
Các u mô thần kinh có nguồn gốc không chắc chắn (neuroepithelial tumors of uncertain origin).
Các u tế bào thần kinh và u hỗn hợp tế bào thần kinh – thần kinh đệm (neuronal and mixed neuronal – glial tumors)
U tế bào hạch (gangliocytoma).
U tế bào hạch tiểu não loạn sản (dysplastic gangliocytoma of cerebellum) hay bệnh lhermitte – duclos disease (Ihermitte – duclos disease).
U đệm hạch tạo xơ trẻ em (desmoplastic infantile ganglioglioma).
U mô thần kinh loạn sản phôi (dysembryoplastic neuroepithelial tumor).
U đệm hạch (ganglioglioma).
U tế bào thần kinh trung ương (central neurocytoma).
U nguyên bào thần kinh khứu giác (esthesioneuroblastoma hay olfactory neuroblastoma).
U mô tuyến tùng (pineal parenchymal tumors): see germ cell tumors.
U phôi (embryonal tumors)
U nguyên bào thần kinh (neuroblastoma).
U nguyên bào thần kinh hạch (ganglioneuroblastoma).
U nguyên bào thần kinh màng tuỷ (ependymoblastoma).
Các u bì thần kinh nguyên thuỷ (primitive neuroectodermal tumors = PNETs).
U nguyên bào tuỷ (medulloblastoma).
Các u dây thần kinh sọ não và tuỷ sống (tumors of cranial and spinal nerves)
U tế bào Schwann (schwannoma hay neurinoma).
U sợi thần kinh (neurofibroma).
U vỏ thần kinh ngoại vi ác tính (malignant peripheral nerve sheath tumor).
U màng não – tuỷ (tumors of the meninges)
Các u tế bào màng não (tumors of méningothélial cells)
- U màng não (meningioma: méningothélial):
+ Sợi (fibrous, fibroblastic).
+ Hỗn hợp (transitional, mixed).
+ Sạn (psammomatous).
U màng não không điển hình (atypical meningioma).
U màng não không biệt hoá (anaplastic meningioma).
U trung mô, không mô màng não (mesenchymal, non méningothélial tumors)
U mỡ (lipoma).
U quanh tế bào mạch (hemangiopericytoma).
U nguyên bào mạch (hemangioblastoma).
Các tân sản lympho và tân sản máu (lymphomas and hematopoietic neoplasms)
Các u lympho ác tính (malignant lymphomas).
U tế bào plasma (plasmacytoma).
Lơxêmi (leukemia, granulocytic sarcoma).
Các u tế bào phôi (germ cell tumors)
U tế bào mầm (gemninoma).
Carcinom tế bào phôi (embryonal carcinoma).
U túi Yolk (Yolk sac tumor, endodermal sinus tumor).
Carcinoma màng đệm (choriocarcinoma).
U quái (teratoma).
U tế bào mầm hỗn hợp (mixed germ cell tumors).
U tế bào tuyến tùng (pineocytoma).
U nguyên bào tuyến tùng (pineoblastoma).
U tuyến tùng hỗn hợp (mixed pineal tumors).
Mang thai và các tổn thương giống u (cysts and tumors – like lesions)
Nang khe Rathke (Rathke cleft cyst).
Nang dạng biểu bì (epidermoid cyst).
U nang bì (dermoid cyst).
U nang keo não thất III (colloid cyst of the third ventricle).
Nang từ tiểu tràng (enterogenous cyst).
Nang thần kinh đệm (neuroglial cyst).
U tế bào hạt (granular cell tumor).
Các u vùng yên ngựa (tumors of the sellar region)
Các xâm lấn tại chỗ từ các u khu vực (local extension from regional tumors)
U cận hạch (paraganglioma, chemodectoma).
U tảo thừng (chordoma).
U sụn (chondroma).
Sarcoma sụn (chondrosarcoma).
Các u di căn (metastatic tumors)
LÂM SÀNG
Đặc điểm chung
- Phạm vi, mức độ các triệu chứng thần kinh trên lâm sàng tùy thuộc vào vị trí, độ lớn và mức độ xâm lấn của u. Các triệu chứng lâm sàng thường có nguồn gốc từ bản thân tổ chức u và từ những hậu quả thứ phát do u gây nên như tổn thương các cấu trúc kế cận, phù quanh u, tăng áp lực nội sọ hoặc thoát vị não.
Về vị trí: não được chia thành nhiều vùng chức năng khác nhau, có vùng chức năng khi u não xuất hiện sẽ sớm gây các triệu chứng lâm sàng, thế nhưng, cũng có vùng não (còn được gọi là vùng câm, silent area) khi bị tổn thương các triệu chứng thường rất nhẹ và mờ nhạt cho nên u não ở các vùng này thường chỉ được chẩn đoán rất muộn (ví dụ như u vùng trước trán, u tiểu não, thùy thái dương bán cầu không trội…).
- Tốc độ phát triển của u cũng có vai trò rất quan trọng, u tiến triển chậm thì mặc dù có kích thước lớn nhưng các triệu chứng lâm sàng cũng rất nghèo nàn.
Triệu chứng chung
Đau đầu, gặp ở 80 – 90% bệnh nhân u não, tỷ lệ đau đầu ở bệnh nhân u não nguyên phát cao hơn ở u não thứ phát. Đau đầu có đặc điểm là đau một bên cố định, tăng khi đêm về sáng và thường đánh thức bệnh nhân dậy. Tiến triển của đau, đầu tiên đau mức độ nhẹ và khu trú, về sau khi áp lực nội sọ tăng đau thành lan tỏa thường xuyên liên tục và có thêm nhiều triệu chứng khác. Nghiên cứu sóng áp lực dịch não tủy, các tác giả thấy các cơn đau đầu có liên quan chặt chẽ tới áp lực dịch não tủy.
+ Đau đầu là do quá trình bệnh lý chèn ép các động mạch não, đặc biệt là các động mạch nền sọ, các xoang tĩnh mạch và một số dây thần kinh sọ não (đặc biệt là dây V).
Nôn, buồn nôn: khoảng 70% các trường hợp u não có buồn nôn và nôn. Nguyên nhân do tăng áp lực nội sọ và xoắn vặn vùng thụ thể hóa học trong não thất IV. Đặc điểm của nôn trong u não là nôn rất dễ dàng, nôn vọt (projectile vomiting) và nôn vào buổi sáng sớm, không liên quan với bữa ăn, không có buồn nôn báo trước, nôn tăng khi thay đổi tư thế đầu đột ngột, u hố sọ sau thường hay gây nôn hơn là u ở bán cầu đại não.
Chóng mặt, ù tai và rối loạn thính lực thấy ở quá nửa bệnh nhân u não. Đây cũng là những triệu chứng chỉ điểm về một tổn thương do tăng áp lực nội sọ và xoắn vặn cầu não. Chóng mặt thường kèm theo rối loạn thăng bằng. Cũng như triệu chứng buồn nôn và nôn, triệu chứng chóng mặt, ù tai, giảm thính lực cũng có liên quan chặt chẽ với đau đầu.
Co giật: gặp ở khoảng 30% các trường hợp u não. Trong nhiều trường hợp đây là triệu chứng đầu tiên của u não, đối với những trường hợp động kinh muộn (cơn động kinh đầu tiên xuất hiện sau tuổi 40, không có tiền sử viêm năo hoặc chấn thương sọ não) không có nguyên nhân gây co giật nào khác thì cần phải nghĩ tới u não. Co giật trong u não thường biểu hiện cục bộ và có liệt Todd kèm theo (liệt Todd là liệt nửa người hoặc một chi thể sau cơn động kinh và kéo dài vài phút đến vài ngày). Có thể có co giật toàn thể.
Rối loạn tâm thần: biểu hiện phong phú, bệnh cảnh lâm sàng tùy từng trường hợp cụ thể.
Ứ phù đĩa thị: là triệu chứng khách quan, tùy từng giai đoạn của u mà tỷ lệ bệnh nhân có ứ phù gai thị thần kinh cũng khác nhau, thông thường gặp từ 40 – 75% các trường hợp u não.
Điểm quan trọng cho việc xác định vị trí u não là triệu chứng biểu hiện tổn thương khu trú hệ thần kinh. Tùy theo vùng chức năng bị tổn thương mà trên lâm sàng sẽ có các triệu chứng điển hình tương ứng. Sau đây ta sẽ xét u não ở từng khu vực chức năng của nó.
Đặc điểm lâm sàng và hình ảnh các loại u theo bản chất
Đặc điểm hình ảnh u tế bào sao bậc thấp (low grade astrocytoma)
Khối choán chỗ bán cầu.
Xâm lấn lan toả (có thể có choán chỗ), không có bao.
Tăng tín hiệu thuần nhất trên T2W, giảm tín hiệu trên
Không có phù não.
Không ngấm hoặc chỉ ngấm nhẹ thuốc cản quang.
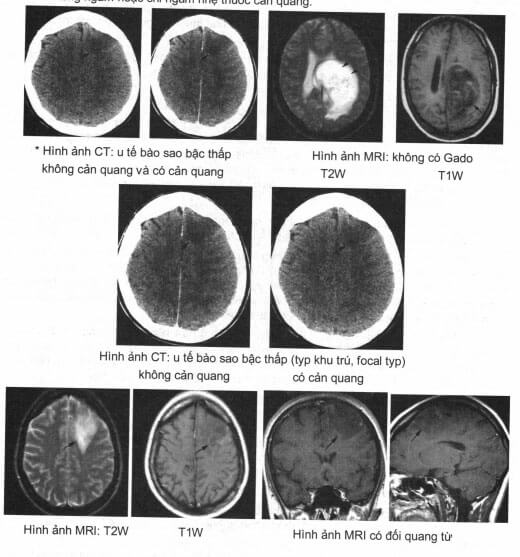
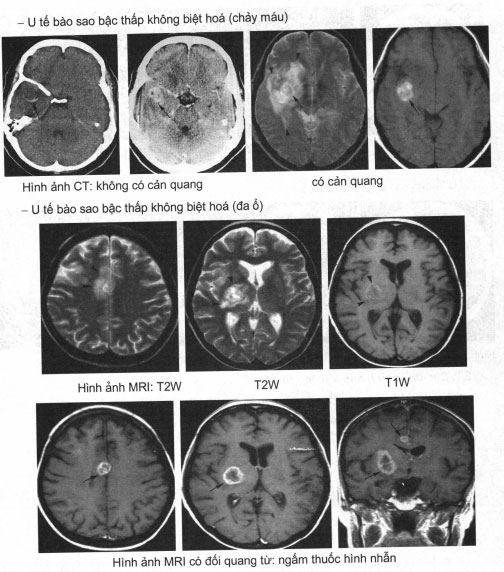
Đặc điểm hình ảnh u nguyên bào đệm đa dạng
Khối choán chỗ bán cầu.
Tín hiệu không thuần nhất với hoại tử, nang và chảy máu.
Ngấm thuốc không đều, viền ngấm thuốc dày, có các nốt, các nút ngấm thuốc.
Phù nề.
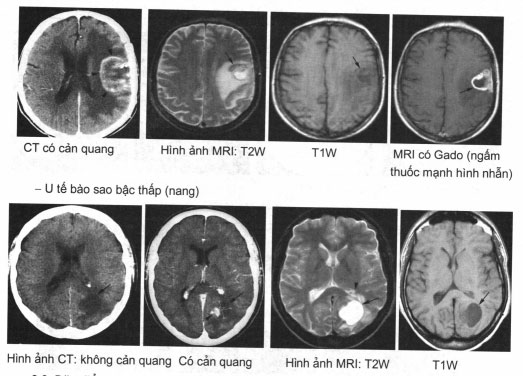
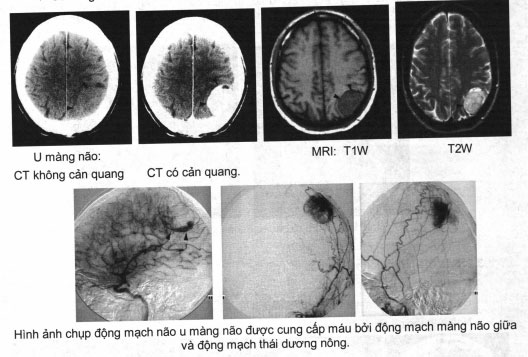
Đặc điểm hình ảnh u màng não
- U bám trên màng cứng ngoài trục thần kinh
- Đồng tín hiệu với chất xám trên T1 w.
- Giảm, đồng hoặc tăng tín hiệu trên T2W.
- Ngấm thuốc mạnh và đều, các kênh mạch.
- Thường có vôi hoá.
- Tăng sinh mạch mạnh.
- CT: + Trên phim không có cản quang:
- Khối tròn, gọn, rõ, gắn màng cứng. Các tổn thương thuần nhất và giảm nhẹ đậm độ so với não.
- Calci hoá (có thể toàn bộ) trong khoảng 20% các trường hợp.
- Thường có tăng sinh xương.
Trên phim CT có cản quang: kiểu ngấm thuốc điển hình – MRI:
+ U màng não biểu hiện đồng tín hiệu với chất xám vỏ não trên cả T1 w và T2W nên rất khó phát hiện.
+ Trên phim T1W, ngay cả đối với các thế hệ máy cập nhật nhất thì đa số các trường hợp u màng não (khoảng 94%) luôn có biểu hiện đồng tín hiệu với chất xám, rất ít các trường hợp tăng hoặc giảm tín hiệu. Trên hình ảnh T2W khoảng 45% các u màng não là tương đối
Hình ảnh chụp động mạch não u màng não được cung cấp máu bởi động mạch màng não giữa
đồng tín hiệu, 44% các trường hợp có tăng tín hiệu đối với chất xám, trong đó có khoảng 5% có tín hiệu rất tăng, chỉ có 10% giảm tín hiệu.
+ Có tác giả còn cho thấy sự tương đồng giữa hình ảnh MRI với các thể u màng não.
Đặc điểm hình ảnh các u vùng tuyến tùng
- U vùng tuyến tùng gồm các loại:
+ U tế bào mầm.
+ Các tân sản mô tuyến tùng.
+ Các u tấm mầm vuông (quadrigeminal plate)..
+ Các khối choán chỗ không phải tân sản.
+ Các di căn.
- Đặc điểm hình ảnh các u vùng tuyến tùng:
+ U tế bào mầm:
- Khu trú vùng tuyến tùng, trước não thất III, hạch nền.
- Đồng tín hiệu với vỏ não trên T1 và
- Ngấm thuốc cản quang đồng đều.
- Có thể có xâm lấn các cấu trúc kế cận.
+ Tân sản mô tuyến tùng:
Không ảnh hưởng đến tuần hoàn dịch não tuỷ.
Khối choán chỗ thuần nhất.
Chèn ép các cấu trúc kế cận, vôi hóa tuyến tùng.
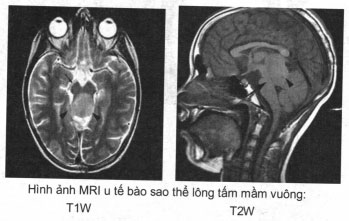
+ U có xuất xứ khác: u tế bào sao thể lông tấm mầm vuông • Trên hình ảnh CT thấy u vùng tuyến tùng có não nước.
Trên hình ảnh MRI thấy: trên T2W u có tín hiệu cộng hưởng từ thấp hơn tín hiệu của dịch não tuỷ, trên T1W u phát triển rộng, bờ rõ, chèn ép cống Sylvius hoàn toàn từ phía sau, cấu trúc mái khó xác định.
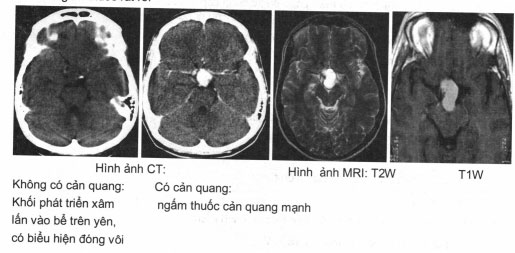
Đặc điểm hình ảnh u sọ hầu.
– Kết hợp trong và trên yên.
– Có nang với vôi hoá nốt hoặc xung quanh.
– Ngấm thuốc rất rõ.
TRIỆU CHỨNG THẦN KINH KHU TRÚ
U thùy trán
Giải phẫu thùy trán
– Mặt sau bên: có các hồi trước trung tâm (gyrus precen – trails); hồi trán trên (gyrus frontalis superior), giữa (gyrus frontalis medius) và dưới (gyrus frontalis inferior).
Mặt hố mắt: các hồi hố mắt (gyri orbitales), hồi thẳng (gyrus rectus).
Mặt giữa: hồi dưới chai (area subcallosa), hồi lưỡi (gyrus cinguli) và tiểu thùy cạnh trung tâm (gyrus paracentralis).
Các diện chức năng theo Broadmann
- Diện 6 (6aa và 6aß), trung khu vỏ não ngoại tháp: có liên quan với nhân bụng trước bên của đồi thị, nhân cầu nhạt và tiểu não.
+ Khi tổn thương kích thích diện này bệnh nhân sẽ có rối loạn thăng bằng, ngã về bên đối diện (thất điều thùy trán hay frontal ataxia).
+ Tổn thương hủy hoại diện này sẽ gây loạn động tứ chi hoặc vặn thân, quay đầu, mắt. Tình trạng bệnh lý trên có thể xuất hiện thành cơn.
+ Diện 6 còn có chức năng tích lũy các vận động đã được học trong đời sống của cá thể, vì vậy, khi diện này bị tổn thương còn gây triệu chứng mất sử dụng động tác (apraxia) trên lâm sàng.
- Diện 8 có chức năng là vận động đầu – mắt có chủ ý (trung khu quay mắt – đầu thùy trán).
+ Tổn thương kích thích diện này gây quay mắt quay đầu về phía đối diện với bán cầu có ổ tổn thương.
+ Tổn thương hủy hoại gây quay mắt quay đầu về phía bán cầu có ổ tổn thương.
- Vùng vỏ não cực trán (diện 9, 10, 11, 12, 46, 47) có chức nặng hoạt động tâm thần cấp cao. Năm 1888, Leonore Welt đã mô tả tình trạng rối loạn tâm thần ở một bệnh nhân có tổn thương thùy trán.
+ Tổn thươnG hủy hoại gây rối loạn động lực, rối loạn cảm xúc, trạng thái tâm lý thay đổi (thường là giảm thieu).
+ Tổn thương các hồi hố mắt (gyri orbitales) trên lâm sàng có biểu hiện hội chứng mất ức chế (leonhard).
- Tổn thương diện 44 hay vùng Broca (vùng này do Broca phát hiện năm 1861) sẽ gây rối loạn ngôn ngữ vận động. Tổn thương ngôn ngữ vận động gồm có 2 loại:
+ Rối loạn ngôn ngữ vận động vỏ não hay rối loạn ngôn ngữ Broca: do tổn thương vùng Broca.
+ Rối loạn ngôn ngữ vận động dưới vỏ: do tổn thương đường dẫn truyền từ vùng Broca tới vùng 4 (vùng vận động) và đặc biệt tới các nhân vận động các cơ pháp âm.
Triệu chứng lâm sàng u thùy trán
Đặc điểm: tiến triển thầm lặng kín đáo, tùy bản chất của từng quá trình và tốc độ tiến triển của nó. u phát triển chậm gây tổn thương lần lượt các vùng chức năng kế cận là kiểu tiến triển điển hình.
Các triệu chứng:
+ Triệu chứng học cơ bản của u thùy trán là rối loạn tâm thần, trong đó, có 2 vùng đặc trưng với những triệu chứng sau:
U cực trán: thường gặp các triệu chứng
Rối loạn động lực (rối loạn hoạt động có ý chí): bệnh nhân luôn làm một công việc mới nhưng không làm đến kết quả cuối cùng được. Nếu tổn thương hồi trán 1 và 2 bệnh nhân không còn các hoạt động tự phát, cơ thể bẩn thỉu và sẽ có ảo giác (hallucination).
Rối loạn ngôn ngữ vận động (tổn thương diện 44).
Mất sử dụng động tác (mất khả năng thực hiện các động tác quen thuộc).
Rối loạn thăng bằng, mất điều chỉnh (do tổn thương đường liên hệ của vùng trước trung tâm với đôi thị, tiểu não và dải trám – cầu – tiểu não).
- Các cơn động kinh:
Khi tổn thương diện 6: các cơn động kinh với các cử động giật cục của đầu mắt và thân. Điển hình là các cơn xuất phát từ tay, sau đó lan xuống hai chân.
Khi tổn thương diện 8: điển hình là các cơn quay mắt quay đầu về bên đối diện với bán cầu có ổ tổn thương.
- U các hồi hố mắt: rối loạn nhân cách, giảm trí thông minh, rối loạn hành vi tác phong; biểu hiện là nhi tính, lố lăng, tục tĩu, sầu thảm, cũng có khi biểu hiện hưng phấn (euphorie) ăn uống nhiều và rối loạn tình dục.
+ Tăng áp lực nội sọ: thường muộn và ở các u ác tính.
+ Thay đổi nhân cách: nhiều khi là triệu chứng đầu tiên, để phát hiện triệu chứng này cần khai thác kỹ bệnh sử qua người nhà bệnh nhân.
+ Tổn thương các dây thần kinh sọ não: hiếm gặp. Nếu u ờ cực trán, mặt dưới, mặt giữa thùy trán thì không thấy có tổn thương các dây thần kinh sọ não; nếu u ở gần nền não, cạnh yên thường thấy tổn thương khứu giác, dây III, IV, VI và nhánh 1 dây V.
+ Có các cơn động kinh: có 2 loại cơn động kinh
Khi có tổn thương diện 6: các cơn cử động giật cục của đầu, mắt và thân; điển hình là các cơn xuất hiện từ tay, sau đó lan xuống hai chân.
Khi có tổn thương diện 8: sẽ có các cơn quay mắt quay đầu về phía đối diện với bán cầu có ổ tổn thương.
+ Các triệu chứng thần kinh ở tứ chi: ít gặp.
U thùy thái dương
Giải phẫu thùy thái dương
Mặt ngoài: có các hồi như hồi thái dương trên (gyrus temporalis superior), giữa (gyrus temporalis medius) và dưới (gyrus temporalis inferior).
Mặt trong: hồi móc (uncus), hồi cận hải mã (gyrus parahypocampalis), hồi thái dương chẩm giữa (gyrus occipito – temporalis medialis) và hồi thái dương chẩm ngoài (gyrus occipitotemporalis lateralis).
Các diện chức năng theo Broadmann
Diện 41 (trung khu thính giác cấp 1) và 42 (trung khu ngôn ngữ Wernicke) nằm ở các hồi ngang (hồi Heschel).
Diện 22 và 42 (diện Wernicke) ở hồi thái dương trên, mặt ngoài thùy thái dương, ở 95% số người diện này nằm ở bán cầu trái.
Diện 21 ờ hồi thái dương giữa.
Diện 20 ở hồi thái dương dưới.
Diện 37 ở vùng chuyển tiếp sang thùy chẩm.
Diện 38 ở cực thái dương.
Triệu chứng lâm sàng u thùy thái dương
Rối loạn ngôn ngữ giác quan (rối loạn ngôn ngữ Wernicke: bệnh nhân không hiểu lời nói, thái độ, cử chỉ và động tác của bản thân cũng như của người khác). Khi tổn thương bán cầu không trội triệu chứng này chỉ biểu hiện rối loạn nhẹ.
Rối loạn khả năng sử dụng động tác.
Giảm thính lực.
Bán manh đồng danh (homonyme hemianopsie) do tổn thương các tia thị giác.
Liệt dây VI (nhiều tác giả cho rằng đây là triệu chứng sớm của tổn thương thùy thái dương do bản thân quá trình bệnh lý đè ép vào).
Các cơn động kinh thùy thái dương:
+ Các cơn giác quan hồi móc thùy thái dương (cris uncinatus): biểu hiện lâm sàng là ảo khứu, ảo vị. Các cơn này có thể xuất hiện đơn độc nhưng cũng có thể là cơn thoáng báo (aura) của một cơn động kinh. Bệnh nhân có thể có các động tác nhai nuốt kèm theo.
+ Cơn động kinh tâm thần: biểu hiện là các cơn rối loạn cảm xúc, tri giác, tri thức, lú lẫn và thay đổi tính nết.
Nếu như các rối loạn tâm thần thùy trán có xu hướng giảm thiểu thì rối loạn tâm thần thùy thái dương thường có xu hướng gia tăng, bùng nổ, kích thích và thường được bắt đầu bằng triệu chứng hoang tưởng, ám ảnh trên nền ảo thanh, ảo khứu hoặc ảo giác vị giác.
U thùy đỉnh
Giải phẫu
Hồi sau trung tâm (gyrus postcentralis), hồi đỉnh trên (gyrus parietalis superior), hồi đỉnh dưới (gyrus parietalis inferior), hồi trên bờ (gyrus supramaginalis) và hồi góc (gyrus angularis).
Các diện chức năng theo Broadmann
Chức năng chung của thùy thái dương là thảo ra chương trình hành động, vì vậy, khi tổn thương thùy thái dương sẽ thấy các triệu chứng rối loạn vận động theo kiểu tự động, không có mục đích.
Các diện chức năng thùy thái dương: diện 1,2, 3, 5, 7, 39,40.
+ Diện 1, 2, 3 của hồi sau trung tâm: có chức năng là trung khu vỏ não cảm giác của toàn bộ cơ thể.
+ Hồi trên bờ (diện 39): có chức năng nhận thức sơ đồ cơ thể, nhận thức định khu và nhận thức không gian.
+ Hồi góc (diện 40): có chức năng nhận thức ngón tay, tính toán, viết, đọc và nhận thức bên phải bên trái.
Triệu chứng lâm sàng u thùy đỉnh
Tổn thương hồi trên bờ (diện 39)
Mất nhận thức sơ đồ cơ thể.
Mất nhận thức bệnh (hội chứng Anton: bệnh nhân không biết mình bị liệt, bị mù).
Mất định khu đau (hay mất biểu tượng đau: bệnh nhân vẫn nhận thức được kiểu đau và mức độ đau nhưng không biết đau ở đâu).
Mất nhận thức không gian, mất khả năng sử dụng không gian. Theo stocked do mất khả năng nhận thức một phần thị trường (trong thực tế bệnh nhân vẫn nhìn thấy phần thị trường đó nhưng không được xử lý) nên bệnh nhân đi xiên về bên đối diện.
Tổn thương hồi góc (diện 40) gây hội chứng Gerstmann (tác giả mô tả năm 1924) –
Mất nhận thức chức năng ngón tay mất sử dụng ý tưởng vận động (ideokinetic apraxia)
Mất tính toán (acalculia) mất sử dụng ý tưởng vận động (ideokinetic apraxia)
Mất đọc (alexia), mất viết (agraphia) mất sử dụng ý tưởng vận động (ideokinetic apraxia)
Mất định hướng bên phải, bên trái mất sử dụng ý tưởng vận động (ideokinetic apraxia)
U vùng trung tâm (thùy trước và sau trung tâm)
Giải phẫu và chức năng vùng trung tâm
Vùng trước trung tâm (diện 4): chức năng điều hành các vận động chủ ý.
+ Tổn thương vùng này: gây liệt mềm, đặc biệt rối loạn các động tác tinh vi.
+ Tổn thương kết hợp cả diện 6: gây liệt cứng.
Vùng sau trung tâm (diện 1, 2, 3): chức năng là trung tâm vỏ não cảm giác. Khi bị tổn thương gây rối loạn cảm giác đau, nhiệt độ, áp lực và xúc giác.
Triệu chứng học u vùng trung tâm
Khi có tổn thương kết hợp cả trung khu vỏ não vận động và cảm giác: gây các triệu chứng vận động, cảm giác rất đặc trưng tương ứng với vùng vỏ não bị tổn thương.
Tổn thương vùng trung tâm có thể chỉ gây rối loạn vận động và cảm giác như trên, nhưng cũng có thể có tổn thương trung khu vỏ não ngoại tháp kèm theo gây rối loạn ngoại tháp.
Tổn thương vùng vỏ não cảm giác đơn độc: gây giảm cảm giác đau, nhiệt độ, áp lực và xúc giác. Thường là rối loạn cảm giác không đặc trưng như tê bì, kiến bò và không bao giờ đau ở ngoại vi (chỉ có khi tổn thương đồi thị). Tổn thương gần vỏ não cảm giác: gây các cơn rối loạn cảm giác ở mặt và bàn tay.
Tổn thương diện 4 (trung khu vận động):
+ Liệt nhẽo nửa người bên đối diện.
+ Động kinh cục bộ.
Tổn thương diện 4 và 6 kết hợp: gây liệt cứng nửa người bên đối diện.
Tổn thương dưới vỏ vùng bao trong: gây liệt cứng nửa người kèm theo liệt dây VII và dây XII (do tổn thương bó gối).
Tổn thương đồi thị: gây đau vùng ngoại vi tương ứng, mất cảm giác tư thế, cảm giác rung và cảm giác định khu.
U não vùng giao thoa – tuyến yên
Giải phẫu
Các cấu trúc giải phẫu gồm có: tuyến yên (hypophyse hay – gland pituitaria), xoang hang (sinus cavernosus) và cạnh đó là các dây thần kinh sọ II, IV, VI, V2 và vùng dưới đồi (hypo – thalamus).
Giao thoa thị giác.
Các vùng chức năng
- Tuyến yên: gồm có 2 phần
+ Neurohypophyse (thuộc dưới đồi): thùy sau, thùy này tiết các chất
. Vassopressin (adiuretin): làm tái hấp thu nước ở ống thận.
- Oxytoxin: làm co cơ tử cung, mang thai, tiết sữa.
Hai chất trên đi qua cuống yên sang thùy trước.
+ Adenohypophyse: thùy trước
- Các tế bào vỏ (eosinophile) tiết 2 hormon: hormon sinh trưởng (STH) và hormon tiết sữa (LTH).
- Các tế bào vỏ (basophile): tiết các hormon TSH, ACTH.
Các tế bào vỏ (tế bào kỵ màu, chromophobe): không có hormon.
- Giao thoa thị giác (chiasma opticum).
- Các dây thần kinh sọ: III, IV, VI, v2.
Lâm sàng các u vùng giao thoa – yên
Vùng này có 2 loại: u tuyến yên và u sọ hầu.
U tuyến yên
- Triệu chứng lâm sàng thường do u to gây nên.
- Hay gặp là adenoma kỵ màu.
- Các u trong yên và trên yên thường gây rối loạn nội tiết.
- Các u gây hình hố yên 2 đáy trên phim X quang.
- Nếu u phát triển lớn sẽ gây bán manh, có thể có teo gai thị thần kinh, chèn ép não thất III, thậm chí chèn cả vào thùy trán, thái dương.
Adenoma kỵ màu
- Triệu chứng lâm sàng:
+ u lớn có thể chèn vào hồi hải mã (gây các cơn giác quan hồi móc), chèn vào cống sylvius (gây tăng áp lực nội sọ).
+ Sinh dục: mất chức năng sinh dục, ít lông, hội chứng phì sinh dục (Babinski – Frohlich syndrom hay adiposogenital dystrophy).
+ Béo phì, mặt tròn, rụng lông tóc.
+ Chuyển hóa cơ bản giảm.
+ Dung nạp đường tăng.
+ Người lùn (do phá hủy các yếu tố ưa acid của tuyến).
- Cận lâm sàng:
+ X quang: hố yên thường dãn rất rộng.
+ Chụp động mạch: siphon động mạch cảnh trong bị đẩy lên.
+ Có thể chụp bể yên: để xác định sự phát triển của u lên trên hố yên
Adenoma ưa acid
- Triệu chứng lâm sàng: do u to và cường chức năng tế bào ưa acid gây nên.
+ Chứng to cực đầu chi (acromegalie) hoặc chứng khổng lồ do tăng sản xuất hormon somatotropin:
Chứng to cực đầu chi có thể kèm theo thưa xương (osteo – porose) gây đau chân tay và thắt lưng, kèm tăng sinh tổ chức đệm cạnh dây thần kinh ngoại vi làm rối loạn cảm giác và đau dây thần kinh (gây bệnh cảnh lâm sàng bệnh thấp do tuyến yên), giọng nói trầm.
Chứng to cực đầu chi có thể phát triển rất chậm hoặc dừng lại ở lứa tuổi 40.
Cần chẩn đoán phân biệt với chứng to cực ngọn chi do não giữa.
+ Giảm hoạt động sinh dục.
+ Chuyển hóa cơ bản tăng.
+ Đái tháo đường (diabetes mellitus).
+ Rối loạn tâm tính, ít hoạt động, bàng quan.
- Cận lâm sàng: hình ảnh X quang thấy hố yên thường không bị phá hủy, chỉ dãn hình quả bóng do u loại này thường nhỏ.
Adenoma ưa base
- Lâm sàng: u loại này hiếm gặp, tỷ lệ mắc bệnh ở phụ nữ lứa tuổi 20 – 40 là cao nhất, u thường bé, ít khi chèn giao thoa thị giác, gây hội chứng Cushing:
+ Béo phệ, vai gáy béo ụ (vai trâu).
+ Mặt đỏ gay.
+ Xanh tím ngọn chi (acrocyanosis).
+ Các vết rạn da nhất là ở hai hố chậu và phần trên đùi.
+ Tăng huyết áp, tăng đường máu, tăng cholesteron máu (cholesterinemia).
+ Chứng đa hồng cầu (polycythemia) và giảm bạch cầu ưa acid (eosinopenia).
+ Rậm lông tóc, rối loạn sinh dục.
+ Xương mềm dễ gãy.
+ Tâm thần: mệt mỏi, thờ ơ, bàng quan.
+ Trên lâm sàng cần chẩn đoán phân biệt loại u này với:
- Adenom thượng thận.
- Điều trị corticoid kéo dài.
. Kích thích dưới đồi làm tế bào ưa base thùy trước tuyến yên tăng sinh ACTH và trở thành basophilom.
- X quang: hố yên bình thường hoặc dãn nhẹ.
- Lưu ý: triệu chứng uống nhiều, đái nhiều và rối loạn dung nạp đường. Có 4 vùng chức năng:
+ Tuyến yên.
+ Vùng phễu (infundibulum).
+ Cuống xám (tuber cinercum).
+ Vùng dưới đồi gần kề đó.
- Chẩn đoán phân biệt:
+ Gầy do tuyến yên (simmondsche kachexie hoặc hội chứng Sheehan):
> Lâm sàng: teo mỡ tiến triển, thiểu động, chuyển hóa cơ bản giảm, kinh kéo dài, rụng lông tóc, vô cảm. Bệnh chỉ gặp ở phụ nữ và thường không do u mà do suy tuyến yên hoặc dưới đôi.
. Điều trị: vitamin A.
+ Béo tuyến yên (dystrophy adipogenitalis hay bệnh Fmtilich):
- Lâm sàng:
- Béo, bộ phận sinh dục kém phát triển (không có tinh trùng, mất kinh, mất khoái dục).
- Không có lông, da mỏng, thường chỉ gặp ở phụ nữ, hay có thiểu năng trí tuệ.
- Hố yên nhỏ, các bệnh chức năng hoặc viêm tuyến yên vùng phễu hoặc u dưới đồi.
. Chẩn đoán phân biệt với:
- Béo dậy thì và loạn dưỡng mợ (lipodystrophy): béo tập trung ở mông và đùi nhất là mặt ngoài hai đùi (béo kiểu quần kỵ sĩ), đồng thời teo mỡ ở thân, đôi khi có kèm theo hạ liệt.
- Phù mạn tính di truyền (bệnh Nonne – Milory – Meige): bệnh thường phát ở tuổi dậỵ thì. Bệnh nhân béo, chân voi, phù cứng, đau từ chân tới vùng chậu, loét teo, ngu dân, teo sinh dục, yêu cơ.
- Hội chứng Laurence – Moon – Biẹdle: bản chất bệnh là thoái hóa đồi thị (diencephalo – degeneration); bệnh di truyền lặn với biểu hiện: béo phì, ngu đân và bệnh săc tô võng mạc kèm theo đa ngón hoặc dính ngón chân tay.
+ Cao kều tuyến yên: teo sinh dục, giọng nói trẻ em, chân chữ X và thiểu năng sinh dục.
+ Lùn tuyến yên: do hormon phát triển ngừng tiết sớm, biểu hiện lâm sàng da nhăn, nét mặt ông lão, sinh dục không phát triển hoặc phát triển kém, loạn dưỡng sụn; tuy nhiên, người cân đối, lùn, mũi phẳng sống mũi lõm, trí tuệ bình thường.
– Đặc điểm hình ảnh X quang của các u tuyến yên:
+ Đặc điểm chung là hố yên nhiều đáy.
+ Tuy nhiên, có những khác biệt như trong bảng sau:
| Loại u | Ái toan | Ái kiềm | Kỵ màu (chiếm 70%) |
| Đặc điểm hình ảnh X quang | – Đáy yên mỏng, thấp, sát thành xoang bướm. – U to: bờ đáy ghồ ghề, các mấu yên còn nguyên; chiều sâu, dài, ngang ít thay đổi; đường vào hố yên hầu như không thay đổi. – U có đóng vôi. | Ít thay đổi kích thước hố yên | – Mấu yên trước – sau bị phá hủy, hố yên rộng, lưng và mấu yên nhọn, đường vào hố yên rộng, chiều ngang hố dài ra. – U có thể có đóng vôi. |
U sọ hầu (hay còn gọi là u đường yên hoặc u erdheim)
Nguồn gốc của u phát triển từ các nhóm tế bào của ống phôi sọ hầu (túi Rathke ở vòm họng).
U phát triển chậm, thường có triệu chứng ở tuổi trẻ em và thiếu niên (15 tuổi), các triệu chứng giới tính thứ yếu phát triển rất sớm, thậm chí từ giai đoạn trước 6 tuổi.
Hay có nang và đóng vôi.
U có màng và thường xuất hiện ở trong, cạnh và trên tuyến yên; luôn phát triển lên trên một cách từ từ, không cân đối, sớm có ảnh hưởng tới bắt chéo thị giác hoặc ảnh hưởng tới não thất III. u cũng có thể phát triển theo hướng thalamus – cầu não làm tắc lỗ Monro gây não nước.
Có thể có tổn thương kích thích các dây thần kinh sọ não III, IV, VI (thường gặp nhất là dây III, có thể chỉ tổn thương đơn độc dây III trong một thời gian dài); tổn thương dây v2 cùng bên kèm theo phản ánh u đã lớn và phát triển sang bên.
Triệu chứng nội tiết: phát triển chậm, vẻ mặt ông lão, thiểu và teo sinh dục, dãn da, đái tháo nhạt, đái đêm, giảm đường máu.
Rối loạn thị trường: chỉ đặc trưng cho một khoảng thời gian nhất định, ám điểm, teo gai.
Khoảng 50% các trường hợp có đóng vôi trên hố yên.
Chụp bể yên và chụp động mạch sẽ cho hình ảnh điển hình.
Tổn thương cấu trúc dưới đồi
Vùng dưới đồi là trung khu điều khiển các chức năng thực vật, khi tổn thương có thể gây nhiều triệu chứng nặng nề.
Rối loạn điều hòa nhiệt gây sốt trung ương (do tổn thương vùng trước thị = area preoptica); chèn ép vùng preoptica còn dẫn tới cường hoạt động phó giao cảm (parasympathic) như toát mồ hôi, chảy nước dãi, hạ huyết áp, mạch giảm, tăng co thắt bàng quang và ruột.
Rối loạn điều chỉnh ăn uống do tổn thương trung khu đói (tuber laterale) và trung khu no (nhân bụng giữa = nucleus ventromedialis). Ngoài ra còn rối loạn hoạt động tình dục do mất ức chế nhân phễu (nucleus infundibularis) hoặc nhân bụng giữa (nucleus ventromedialis).
Cường hoạt động giao cảm (tăng huyết áp, mạch nhanh, giảm nhu động ruột và bàng quang) do tổn thương phần đuôi vùng dưới đồi (nhân sau = nucleus posterior và vùng bên = area lateralis).
Rối loạn tâm thần do chèn ép vùng dưới đồi:
+ Tổn thương phần trên (rostral) vùng dưới đồi: trạng thái tâm thần không ổn định, hưng cảm, khoái cảm, nói nhiều và nghèo tư duy.
+ Tổn thương phần dưới (caudal) gây u ám, thiểu động, hôn mê.
U não thất
Đặc điểm giải phẫu và chức năng vùng các não thất
Não thất bên (I và II): có các cấu trúc giáp ranh quan trọng
+ Phía trên: thể chai, thành giữa của vùng tam giác (fornix).
+ Phía bên: đồi thị, nhân đuôi, dải vân cùng (stria terminalis).
+ Phía trong: vách trong suốt và fornix, đám rối mạch – mạc.
+ Phía dưới: vùng dưới đồi.
- Não thất III:
+ Vách của nó là các trung khu sống.
+ Phía trên là thể chai, fornix.
Đám rối mạch – mạc mọc vào trong não thất bên từ giữa – dưới và vào trong não thất III từ bên trên.
- Não thất IV:
+ Phía trên là màn trên (velum medullare superius), cống sylvius.
+ Phía trước: cầu não và hành tủy.
+ Phía bên: phần đầu các rễ thần kinh của dây IX và X, các cuống tiểu não.
Chức năng của hệ thống não thất: sản sinh và hấp thu dịch não tủy.
Bệnh lý thần kinh của não thất bên và não thất III
Có nhiều triệu chứng khác nhau.
U phát triển chậm (ví dụ như các nang colloidcysts), triệu chứng xuất hiện muộn và không liên tục (intermittens).
Lâm sàng
U não thất bên
Hầu như không có triệu chứng rõ ràng vì u có nhiều khoảng trống để phát triển.
Triệu chứng đầu tiên thường là:
+ Đau đầu: đau có thể thành cơn, cường độ thay đổi theo tư thế và xuất hiện khi ở một tư thế nhất định.
+ Nguyên nhân khiến bệnh nhân phải đi khám bệnh là hội chứng tăng áp lực nội sọ với các cảm nhận chủ quan như giảm thị lực, đau đâu, buồn nôn, chóng mặt…
+ Các triệu chứng chỉ điểm u não thất là: tăng áp nội sọ (với những triệu chứng khách quan) và không có tổn thương thần kinh khu trú. Giai đoạn sau đó là những triệu chứng tổn thương bao trong (liệt nửa người, giảm cảm giác nửa người, 20% số bệnh nhân có biểu hiện động kinh) do bao trong nằm sát thành não thất, cũng có khi bệnh nhân có cơn tâm thần vận động (do chèn ép vào móc hải mã nằm sát thành não thất bên).
U não thất III
Không có triệu chứng thần kinh đặc hiệu, não thất III nhỏ hơn não thất bên nên dễ bị tắc nghẽn và gây não nước.
Hội chứng tăng áp lực nội sọ biểu hiện rầm rộ và nặng nề, có thể xuất hiện thành cơn và được gọi tên là “cơn não thất” (ventricular attacks).
Các rối loạn tâm thần, biểu hiện: giảm trí nhớ, giảm tập trung chú ý và dễ chuyển thành sa sút (demenz). Các triệu chứng rối loạn tâm thần do tổn thương đường liên hệ giữa hải mã (hypocampus), đồi thị (thalamus optici) và dưới đồi (hypotha-lamus) và thể vú (corpus mamillae).
Rất hiếm khi có triệu chứng động kinh.
Không có tổn thương bao trong trên thực tế (khác với u não thất bên).
Cũng có khi có hội chứng ngoại tháp do chèn ép và xâm lấn
Nếu u não thất III phát triển sang bên sẽ gây các triệu chứng tổn thương dưới đồi và u phát triển ra sau sẽ gây chèn ép thân não.
Ư thể chai
Đặc điểm giải phẫu
Thể chai dài khoảng 10cm, là nền của rãnh liên bán cầu đồng thời là trần của não thất bên; đoạn giữa, dưới Fornix là trần não thất
Các cấu trúc giải phẫu kế cận: hồi lưỡi (gyus cinguli) nằm song song với thể chai, fornix, vách trong suốt (septum pellucidum) và ba não thất.
Các đường liên hệ qua thể chai: là các đường liên hệ của vỏ não bậc nhất qua cingulum, striatum và thể chai.
Chức năng thể chai
Là cầu nối.
Có vai trò quan trọng trong việc xử lý các xung động cảm giác của các cơ quan có cấu tạo đối xứng và liên hệ với khả năng vận động.
Tổng hợp hình ảnh thị giác, thính giác.
Giữ cân bằng điện sinh học giữa hai bán cầu.
Tổn thương bệnh lý
Rối loạn dẫn truyền.
Hội chứng rối loạn đường liên hệ (disconnection syndrom).
Hội chứng phần trước thể chai: mất hoặc rối loạn thực dụng tay trái (đây là triệu chứng quan trọng nhất trong tất cả cá triệu chứng tổn thương thể chai). Người ta cho rằng: khả năng thực dụng động tác của hai tay là do bán cầu não trội điều khiển và các xung tới vùng vận động của tay trái được truyền qua một vùng rất nhỏ ở thể chai.
Hội chứng phần sau thể chai (splenium): chỉ có mất đọc, rối loạn nhận thức màu bán manh đồng danh bên trái, trong trường hợp điền hình không có aphsia.
Trên phim chụp ĐM não thấy hình ảnh thiếu thể chai:
+ Không thấy động mạch quanh thể chai (A.pericallosa).
+ Cung động mạch não trước thô, cứng.
U đồi thị
Giải phẫu và chức năng
Đồi thị có nhiều chức năng quan trọng: cảm giác, ý thức, vận động, nhận thức…
Triệu chứng tổn thương đồi thị
Hội chứng tổn thương đồi thị đã được Dỗjerine và Roussy mô tả năm 1906 và từ đó được gọi là hội chứng Dỗịerine với các triệu chứng sau:
+ Rối loạn cảm giác nông và sâu bên đối diện.
+ Mất nhận thức vật và thất điều nửa người.
+ Liệt nửa người thoáng qua tự phát, không có co cứng.
+ Múa vờn, múa giật.
Hội chứng đầy đủ chỉ có khi tắc động mạch đồi thị thể gối (A.thalamogeniculata). Nếu tổn thương đồi thị do chèn ép thì các triệu chứng ít khi đầy đủ. Tổn thương đồi thị do u thường kèm theo triệu chứng thân não và triệu chứng tuyến tùng.
Khi có u đồi thị trên phim chụp động mạch não thường thấy những thay đổi mạch vùng thùy đảo.
U tuyến tùng (tumor of epỉphyse or of corpus pineale)
Giải phẫu
Thường có biểu hiện đóng vôi sau tuổi 16.
Vùng kế cận là não giữa, đồi thị, não thất.
Chức năng
+ Chức năng tuyến tùng còn chưa hoàn toàn rõ rệt, hình như tuyến tùng có vai trò như một tuyến nội tiết có hormon sinh trưởng và sinh dục.
Triệu chứng tổn thương tuyến tùng
U tuyến tùng đa phần là pinealom, rất hiếm khi là
Tuổi phát bệnh thường chỉ 13 – 30.
Triệu chứng tổn thương tuyến tùng kinh điển là hội chứng Perinaud:
+ Liệt nhìn dọc, liếc lên và xuống (do chèn ép nóc cuống não), triệu chứng đầu búp bê (khi bệnh nhân cúi đầu thì nhãn cầu cử động lên trên theo phản xạ).
+ Rối loạn hội tụ.
Liệt nhân dây III (occulomotorius) do u lấn vào vùng mái (tegmentum).
Nghễnh ngãng do tổn thương củ năo sinh tư dưới (colliculi inferiores).
Bệnh nhân có xu hướng ngã ra sau do tổn thương chèn ép vào tiểu não và cuống tiểu não trên.
U thân não
Cuống não
Giải phẫu và chức năng
Mái của cuống não có 4 ụ lồi còn gọi là củ não sinh tư (hai ụ lồi trước trên liên quan đến chức năng thị giác và hai ụ sau dưới liên quan đến thính giác).
Nhân đỏ.
Thể lưới.
Các dây thần kinh sọ III, IV và V cảm giác.
Đường giao cảm trung tâm.
Triệu chứng tổn thương thân não
- Hội chứng Benedickt (hội chứng nhân đỏ):
+ Tổn thương dây III cùng bên.
+ Tăng động (run, múa vờn, múa giật), tăng trương lực cơ.
+ Có thể có giảm cảm giác (xúc giác, rung, tư thế).
- Hội chứng Weber (do tổn thương chân cuống não):
+ Tổn thương dây III cùng bên.
+ Liệt cứng nửa người bên đối diện.
- Hội chứng Parinaud (xem u tuyến tùng, phần 9.3).
- Hội chứng Foville cuống não:
+ Hai mắt luôn nhìn sang bên có ổ tổn thương (người ta nói một cách ví von là bệnh nhân ngắm nhìn ổ tổn thương của mình), không liếc được sang bên đối diện.
+ Liệt nửa người kiểu trung ương bên đối diện.
+ Liệt mặt kiểu trung ương.
- Hội chứng chèn ép cuống não:
+ Bắt đầu: có duỗi cứng, tổn thương dây III, triệu chứng tháp kích thích, rối loạn ý thức.
+ Muộn hơn: có các phản tự động miệng, phản xạ nắm, tháp kích thích, các triệu chứng ngoại tháp, duỗi cứng, hôn mê; các cơn thực vật (vegetative crise) biểu hiện huyết áp tăng, mạch nhanh, rối loạn nhịp thở, thân nhiệt tăng, vã mồ hôi, tăng tiết…
- Hội chứng mất não: duỗi cứng, mất ý thức, triệu chứng thực vật (hô hấp, tim mạch…).
U cầu, hành não
cầu não: trên giáp với cuống não, dưới giáp với hành não.
Hành não: trên giáp với cầu não, dưới giáp với tủy cổ, tính từ rễ C1.
Triệu chứng tổn thương: gây các hội chứng giao bên
+ Hội chứng Foville cầu não trên:
Hai mắt luôn nhìn sang bên đối diện với ổ tổn thương (bệnh nhân ngắm nhìn nửa người bị liệt của mình), không liếc được về bên có ổ tổn thương.
Liệt nửa người kiểu trung ương bên đối diện.
Liệt mặt kiểu trung ương.
+ Hội chứng Foville cầu não dưới:
Hai mắt luôn nhìn sạng bên đối diện với ổ tổn thương (bệnh nhân ngắm nhìn nửa người liệt của mình), không liếc được về phía có ổ tổn thương.
Liệt nửa người kiểu trung ương ở bên đối diện (trừ mặt).
Liệt mặt kiểu ngoại vi bên có ổ tổn thương.
+ Hội chứng Wallenberg: đa phần dọ tắc phần gốc của động mạch đốt sống hoặc động mạch tiểu não sau dưới gây tổn thương phần bên của hành não.
Các cấu trúc giải phẫu chức năng quan trọng vùng bên hành não: nhân tiền đình, nhân Goll và Burdach, nhân đơn độc, cuống tiểu não dưới, bó tủy sống, nhân dây V, đường giao cảm xuống, nhân hoài nghi và bó gai thị.
Bệnh cảnh lâm sàng rất khác nhau tùy theo mức độ lan rộng của tổn thương.
Cùng bên tổn thương: các triệu chứng chính là chóng mặt, buồn nôn, nôn (do tổn thương trung khu nôn ở vùng postrema), nuốt nghẹn, nói ngọng, khàn tiếng do tổn thương nhân hoài nghi (nucleus ambicus), rung giật nhãn cầu, thất điều (do tổn thương nhân tiền đình và cuống tiểu não dưới), rối loạn cảm giác nửa mặt, rối loạn cảm giác xúc giác và tư thế, hội chứng
Bên đối diện với ổ tổn thương: mất cảm giác nửa người.
+ Hội chứng Avellls:
Liệt dây X (liệt màn hầu và thanh âm).
Liệt nửa người bên đối diện.
+ Hội chứng Schmidt:
Liệt dây IX, dây X, dây XI (thanh âm, cơ thang và cơ ức – đòn – chũm).
Liệt nửa người bên đối diện.
+ Hội chứng Jackson:
Liệt dây IX, dây X, dây XII.
Liệt nửa người bên đối diện.
+ Hội chứng lỗ rách sau (hội chứng Vemet): liệt dây IX, dây X, dây XI cùng bên với tổn thương.
U góc cầu – tiểu não
Giải phẫu vùng góc cầu – tiểu não
“Vùng góc cầu – tiểu não” không phải là khái niệm giải phẫu mà chỉ được gọi trên lâm sàng và trong phẫu thuật. Đây là vùng nằm giữa thân não, tiểu não, khối tháp; đi qua vùng đó có các dây thần kinh sọ não V, VII, VIII.
Chức năng vùng góc cầu – tiểu não
Vùng này không có chức năng đặc hiệu, khi tổn thương có các triệu chứng của các cấu trúc giải phẫu kề cận hoặc đi qua khu vực đó.
Những triệu chứng khi có tổn thương choán chỗ vùng góc cầu – tiểu não thường xuất hiện lần lượt như sau: đầu tiên là triệu chứng tổn thương các dây thần kinh sọ não (V, VII, VIII), sau đó là các triệu chứng tổn thương tiểu não và cuối cùng là các triệu chứng thân não.
Nguyên nhân và tỷ lệ
U vùng góc cầu – tiểu não hay gặp nhất là u dây VIII; sau đó là u màng não, epidermoíd, cholesteatom tiên phát, gliom, ependynom, nang của màng nhện, di căn và phình mạch.
U dây VIII chiếm khoảng từ 4,6 đến 12,1% các loại u não (tùy theo số liệu của từng tác giả).
Về giới: nữ gặp nhiều hơn nam, tuổi từ 30 – 50 nhưng cũng có bệnh nhân dưới 10 tuổi.
Triệu chứng học
Đặc trưng là tổn thương dây VIII, thính lực và tiền đình tổn thương ở mức độ như nhau.
Bệnh cảnh lâm sàng thường bắt đầu với triệu chứng giảm thính một bên và ù tai; sau đó có tổn thương dây V, dây VII (rối loạn vị giác, rối loạn cảm giác nửa mặt, triệu chứng sớm của tổn thương dây V là rối loạn phản xạ giác mạc). Rung giật nhãn cầu là triệu chứng sớm của chèn ép cầu não. Khi áp lực não càng tăng cao thì động mạch nền sẽ bị chèn ép, tiếp theo là các triệu chứng tổn thương dây VI và các dây thần kinh sọ vùng hành não, thât điêu do chèn ép cuống tiểu não giữa, u chèn ép cống Sylvius sẽ gây tăng áp lực nội sọ. Giai đoạn này các triệu chứng tổn thương thần kinh sẽ bị các triệu chứng tăng áp lực nội sọ che lấp.
Phân nhóm u dây VIII theo Dandy:
+ Nhóm 1: chỉ tổn thương dây VIII thính lực.
+ Nhóm 2: thêm dây V và/hoặc dây VII.
+ Nhóm 3: thêm các dây thần kinh sọ não khác.
+ Nhóm 4: thêm biểu hiện tăng áp lực nội sọ.
- Phân nhóm u dây VIII theo Goldhahn:
+ Nhóm 1: u trong ống tai trong (< 1cm).
+ U vượt quá lỗ tai trong (u tới 2cm).
+ Triệu chứng của dây V hoặc các dây thần kinh sọ dưới (u trên 2cm).
+ Biểu hiện tổn thương thân não và/hoặc tháp.
Chẩn đoán
- Lâm sàng: khám tai – mũi – họng, kiểm tra chức năng thính lực và tiền đình (khám tiền đình 80 – 85% bệnh nhân u dây VIII có nghiệm pháp nhiệt dương tính). Khi khám rung giật nhãn cầu tỷ lệ dương tính còn cao hơn, có thể tự phát hoặc tư thế. Rung giật nhãn cầu thường là triệu chứng chính xác đầu tiên của u dây VIII nên cần được khám kỹ, tốt nhất nên sử dụng các phương pháp thăm dò có trang bị (ghi điện động nhãn cầu – electronystagmography) để phát hiện triệu chứng.
Khám mắt để xác định mức độ tăng áp lực nội sọ, mức độ tổn thương dây V, VII.
- Cận lâm sàng:
+ Điện não đồ: tìm các biểu hiện tổn thương khu trú.
+ Echo não: ít ý nghĩa trong chẩn đoán u dây VIII, triệu chứng chỉ thấy ở giai đoạn rất muộn khi có dãn não thất
+ Chụp cắt lớp vi tính: khó vì chụp ờ nền, tuy nhiên nếu có tiêm cản quang vào mạch hoặc vào các bể não thì khả năng chẩn đoán u dây VIII sẽ rất cao (gần 100% các trường hợp).
Phù quanh u chỉ được xác định trên phim chụp cắt lớp vi tính (CLVT) và hay gặp trong các trường hợp u phát triển từ tế bào thần kinh đệm. Kazner (1981) đã chia thành 3 mức độ phù quanh u trên ảnh CLVT như sau:
+ Phù độ I: rìa phù quanh u rộng 2cm.
+ Phù độ II: rìa phù rộng trên 2cm có thể tới nửa bán cầu đại não.
+ Phù độ III: vùng phù rộng tới nửa bán cầu đại não, thậm chí phù cả sang bán cầu đối bên.
+ Chụp xạ hình não (szintigraphy) bằng technetium phát hiện được tất cả các u có độ lớn > 3cm và hầu hết các u từ 2 – 3cm nhưng khong phát hiện được các u trong ống tai.
CHẨN ĐOÁN
+ Theo Pia Geletneky (1998):
U thùy thái dương: dịch chuyển ECHO đường giữa khoảng 8mm.
U thùy trán: chuyển dịch ECHO đường giữa 4mm.
U thùy đỉnh: chuyển dịch ECHO đường giữa trung bình 5,5mm.
ĐIỀu TRỊ
Phẫu thuật là phương pháp được lựa chọn đầu tiên.
Xạ trị và hóa chất ít có giá trị.
