Bệnh lý đường tiêu hóa là bệnh thường gặp trong các bệnh lý Nhiễm trùng cơ hội ở trẻ nhiễm HIV/AIDS. Căn nguyên gây bệnh rất đa dạng có thể là vi khuẩn, nấm hoặc các đơn bào. Trong nhiều trường hợp, việc xác định căn nguyên gây bệnh rất khó khăn. Nói chung các bệnh đường tiêu hoá cần điều trị khỏi trước khi điều trị bằng ARV, trừ một số bệnh như nhiễm phức hợp MAI, bệnh do CMV, tiêu chảy do Cryptosporidium và Microsporidium nên điều trị ARV kết hợp với điều trị Nhiễm trùng cơ hội nhưng cần chú ý tương tác thuốc.
Nhiễm nấm Candida
Nấm Candida thường xuất hiện ở giai đoạn suy giảm miễn dịch nặng. Bệnh thường dai dẳng, hay tái phát.
– Candida miệng:
+ Thường có tổn thương thành đốm hoặc đám giả mạc trắng, dễ bong, ở lưỡi, lợi, trong má, vòm họng;
+ Khi lau có thể hết nhưng xuất hiện lại ngay.
Candida họng, thực quản: có triệu chứng khó nuốt, nuốt đau.
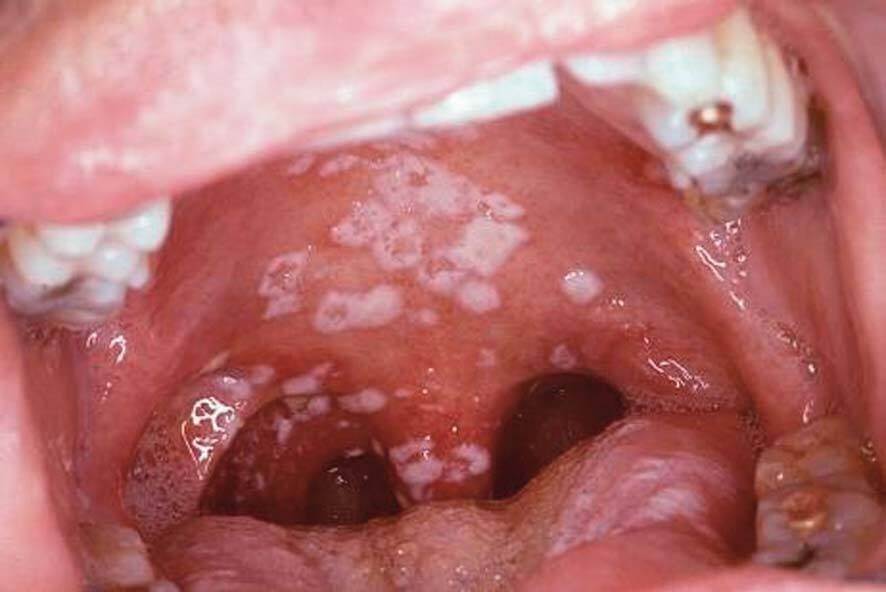
Chẩn đoán: Chủ yếu dựa vào biểu hiện lâm sàng. Chỉ cần tiến hành soi tươi, soi thực quản hoặc nuôi cấy tìm nấm nếu điều trị không thuyên giảm.
Điều trị:
- Candida miệng:
+ Nystatin 10.000 hoặc 50.000 đơn vị/viên đánh lưỡi hằng ngày trong 3-5 ngày;
+ Hoặc Clotrimazole viên ngậm; Miconazole.
- Candida thực quản:
+ Fluconazole viên 150mg;
+ Uống 6mg/kg/ngày thứ nhất, sau đó 3-6mg/kg/ng trong 2-3 tuần.
2. Các bệnh tiêu chảy thường gặp
* Căn nguyên thường gặp:
- Vi khuẩn: Salmonella (thương hàn), Shigella (lỵ trực trùng), Campylobacter, Ecoli;
- Ký sinh trùng:
+ Cryptosporidia, Microsporidia, Isospora;
+ Giardia, Lamblia, E. Histolytica;
+ Mycobacterium: lao và M. Avium (MAI).
+ Vi rút: CMV, HSV, Rotavirus, Adenovirus.
* Lâm sàng:
- Tiêu chảy cấp: đi tiểu > 3 lần/ngày, phân có nước hoặc nhầy máu, có sốt hoặc không sốt.
- Tiêu chảy kéo dài: đi tiểu > 3 lần/ngày, kéo dài trên 2 tuần, phân có nước (hoặc nhầy máu).
- Xét nghiệm phân: cấy phân, soi tươi, phương pháp nhuộm, tìm kháng nguyên, xét nghiệm Tuy nhiên 50% số trường hợp tiêu chảy kéo dài ở bệnh nhân HIV/AIDS không phát hiện được nguyên nhân.
* Chẩn đoán:
- Nhiễm Shigella:
+ Bệnh nhân có sốt, đi ngoài nhiều lần, phân có nhầy máu, đau quặn, mót rặn;
+ Soi phân có hồng cầu, bạch cầu.
- Nhiễm Salmonella:
+ Bệnh thường nặng, bệnh nhân có sốt cao liên tục, phân nước, hay kèm theo nhiễm khuẩn huyết; có thể có ổ di bệnh ở các cơ quan;
+ Cấy máu, cấy phân, cấy mủ hoặc dịch từ ổ di bệnh có thể tìm được căn nguyên. Xét nghiệm widal làm 2 lần hiệu giá kháng thể tăng gấp trên 4 lần có giá trị để chẩn đoán Salmonella;
+ Người bệnh có thể mang khuẩn kéo dài và bệnh tái phát.
– Tiêu chảy do Cryptosporidia, Microsporidia, Isospora:
+ Tiêu chảy cấp hoặc kéo dài, không sôt, phân nhiều nước không có máu, có đau bụng, buồn nôn, nôn, chán ăn. Có thể tử vong;
+ Cryptosporidia hay có biểu hiện viêm đường mật;
+ Microsporidia hay có biểu hiện viêm giác mạc;
+ Soi phân: không có hồng – bạch cầu. Nhuộm kiềm toan cải tiến, ba màu, kháng acid.
– Tiêu chảy do CMV: mắc bẩm sinh hoặc sau khi sinh. Bệnh xuất hiện khi CD4<50/mm3.
+ Viêm đại tràng (tiêu chảy kéo dài, sụt cân, mất máu, suy sụp), viêm thực quản (nuốt đau, nhậy cảm thức ăn cứng, đau ngực, nấc), viêm dạ dày (sốt, xuất huyết dạ dày);
+ Có thể có tổn thương gan, viêm đường mật thậm chí viêm não (đau đầu, sa sút trí tuệ, lẫn và sốt), viêm võng mạc (nhìn mờ, có đám đen di động);
+ Soi trực tràng: hồng ban lan toả, xuất huyết dưới niêm mạc, loét niêm mạc lan toả.
* Điều trị:
- Salmonella: Norfloxacin 15mg/kg/ng, uống chia 2 lần x 5-7ngày. Thay thế: Cephalosporin thế hệ III tiêm TM (Ceftazidime, Cefoperazone,…) 50mg/kg/ng x 10ngày.
- Shigella: Norfloxacin 15mg/kg/ng, uống chia 2 lần x -5 ngày. Thay thế: Ceftriaxone tiêm TM 50mg/kg/ng x 5 ngày, khi dị ứng hoặc không dung nạp
- Campylobacter: Erythromycin uống 40mg/kg/ng chia 4lần hoặc Ciprofloxacin uống 20 – 30mg/kg/ng chia 2lần trong 5-7 ngày.
- Nếu cấy vi khuẩn (-): có thể điều trị bằng Cần theo dõi kết quả điều trị như biểu hiện sốt và tính chất của phân, số lần đi ngoài.
- coli : không dùng kháng sinh.
- Cryptosporidia: Azithromycin uống 10mg/kg ngày đầu, sau đó 5mg/kg/ng x 10ngày, kết hợp paromomycin 25-35 mg/kg/ng uống chia 2 lần.
- Tiêu chảy do Isospora: TMP-SMX 20 mg/kg/ng x 10-21 ngày.
- Giardia lamblia: Metronidazole 15mg/kg chia 3 lần x 5 ngày.
- Histolytica: Metronidazole 50mg/kg chia 3 lần x 5 ngày.
- Microsporidia: Albendazole 10mg/kg/ng uống một lần trong 3 ngày.
- CMV: Gancyclovir 10 mg/kg/ng tiêm TM chia 2 lần trong 14-21 ngày. Thay thế bằng Foscarnet 180 mg/kg/ng chia 3 lần x 14-21 ngày.
Viêm gan
- Ít khi biểu hiện cấp, bệnh diễn biến mạn tính tiến triển tới xơ gan, ung thư gan
- Viêm gan B (VGB) tiến triển thành một hoặc nhiều đợt cấp với biểu hiện mệt mỏi, chán ăn, đau hạ sườn phải, vàng mắt vàng da, gan to,… một số thành suy gan cấp và tử vong
- Viêm gan C thường tiến triển thành mạn tính không triệu chứng hoặc triệu chứng nhẹ.
- Khi có triệu chứng làm xét nghiệm chức năng gan và kiểm tra định kỳ 6 tháng một lần:
+ Men gan, Bilirubin, tỷ lệ Prothrombin, Albumin, siêu âm;
+ HBsAg hoặc HCV (để xác định đồng nhiễm và nhiễm mãn tính). Xét nghiệm virus học VGC nếu có điều kiện. Sinh thiết gan khi có chỉ định.
- Đồng nhiễm VGB: làm HbeAg, ADN virus, anti-HBe để đánh giá vi rút, miễn dịch cơ thể.
Điều trị: Thận trọng khi cho các thuốc độc với gan. Điều trị đợt cấp, xơ gan và bệnh gan giai đoạn cuối giống ở trẻ không nhiễm HIV.
Đối với viêm gan B:
Chỉ định điều trị: xem xét điều trị trong các trường hợp sau
+ HBsAg (+), hoặc
+ Men ALT tăng > 2 lần, hoặc
+ Bằng chứng bệnh tiến triển: sinh thiết xét nghiệm tổ chức gan có xơ gan.
Một số cân nhắc đặc biệt: Nếu đồng nhiễm HIV/VGB
+ Nếu có chỉ định điều trị ARV và VGB: chọn thuốc tác dụng chung (3TC);
+ Interferon (INF) alpha 2a và 2b: không hơn kháng virus uống, có tác dụng phụ, đắt tiền;
+ Tránh dùng d4T đơn độc cho VGB vì HIV sẽ kháng thuốc.
Đối với viêm gan C:
– Xem xét điều trị nếu viêm gan mạn tính có nguy cơ tiến triển thành xơ gan, cụ thể:
+ ALT tăng > 2 lần bình thường, kéo dài;
+ Nồng độ acid ribonucleic (ARN) của virus VGC trong máu cao; và
+ Sinh thiết: có xơ khoảng cửa hay xơ bắc cầu, phản ứng viêm mức độ vừa hoặc nặng.
Không dùng INF cho xơ gan mất bù.
VGC nhẹ cần theo dõi men gan và tổ chức học.
– Điều trị: Pegylated Interferon và Ribavirin là lựa chọn tốt nhất điều trị viêm gan C ở người lớn, thử nghiệm về pegylated interferon ở trẻ em chưa hoàn thành. Do vậy, Interferon chuẩn kết hợp với Ribavirin vẫn là những lựa chọn tốt nhất hiện nay cho điều trị viêm gan C ở trẻ em.
Cách dùng: Interferon là 3 triệu đơn vị/m2, 3 lần/1 tuần cùng với Ribavirin 15mg/kg x 2 lần/1 ngày, dùng đường uống. Các tác dụng phụ khá phổ biến, gồm có thiếu máu, giảm bạch cầu đa nhân trung tính, giảm tiểu cầu, thay đổi tâm trạng và rối loạn chức năng tuyến giáp. Trẻ em đồng nhiễm HIV và viêm gan C có nguy cơ nhiễm toan lắc tích cao hơn, đặc biệt khi trẻ điều trị ARV bằng phác đồ có ddI, do đó cần tránh ddI ở bệnh nhân đồng nhiễm viêm gan C và HIV.
Ribavirin đối kháng với AZT và d4T, vì vậy cần xem xét việc dùng các thuốc ức chế Nucleoside như ABC hoặc Tenofovir phối hợp với 3TC. Hiện vẫn còn ít kinh nghiệm về việc điều trị cho trẻ đồng nhiễm viêm gan C và HIV và những bệnh nhân này cần được chuyển đến các trung tâm chuyên khoa để điều trị.
* Một số lưu ý để hạn chế bệnh viêm gan diễn biến trên bệnh nhân HIV
- Cần phải kiểm soát các bệnh viêm gan do cho tất cả bệnh nhân HIV nếu có điều kiện:
+ Kiểm soát kháng thể viêm gan C;
+ Kiểm soát viêm gan A (IgM) và B (HBsAg) và tiêm phòng nếu có thể.
- Trước khi điều trị ARV, kiểm tra men gan theo quy định. Nếu men gan tăng, lưu ý:
+ Tốt nhất, khi men gan tăng (dù xác định được hoặc không xác định được nhiễm viêm gan B, C) nên sử dụng phác đồ có EFV;
+ Nếu không có EFV, có thể dùng NVP khi men gan ALT cao hơn 2.5 bình thường, nhưng phải theo dõi xét nghiệm ALT. Không điều trị bằng phác đồ có NVP khi ALT > 5 lần trị số bình thường
- Trong quá trình điều trị ARV, cần theo dõi chặt chẽ lâm sàng và xét nghiệm men gan theo quy định, đặc biệt đối với bệnh nhân điều trị phác đồ cũ Nếu đang điều trị bằng phác đồ có NVP mà men gan tăng mức độ 3, 4 cần thay NVP bằng EFV hoặc PI.
- Việc lựa chọn thuốc kháng retrovirus cần phải lưu ý đến các tương tác thuốc và độc tính của thuốc:
+ Phác đồ có NNRTI có thể gây viêm gan (EFV > 5%, NVP > 20%);
+ Phác đồ có AZT có thể gây thiếu máu, cần theo dõi công thức máu;
+ ddI, d4T gây thoái hoá mỡ, toan lactic máu;
+ PI có tỷ lệ viêm gan cao (Tipranavir, Ritonavir (liều đầy đủ), Lop/r).
– Lựa chọn phác đồ điều trị ARV cho bệnh nhân đồng nhiễm HIV và viêm gan B (các thuốc điều trị ARV không có tác dụng điều trị viêm gan C):
+ Phác đồ ưu tiên: AZT/ d4T + 3TC + EFV;
+ Phác đồ thay thế: AZT/ d4T + 3TC + NVP.
– Hội chứng phục hồi miễn dịch trong điều trị ARV có thể gặp ở bệnh nhân viêm gan B và C.
