Mục lục
- 1. Đặt vấn đề
- 2. Cơ chế lây truyền HIV từ mẹ sang con
- 3. Những yếu tố nguy cơ liên quan đến tỉ lệ lây truyền HIV từ mẹ sang con
- 4. Chiến lược toàn diện nhằm dự phòng lây truyền HIV từ mẹ sang con
- 5. Các can thiệp trong dự phòng lây truyền HIV từ mẹ sang con
- 6. Các phác đồ điều trị dự phòng lây truyền HIV từ mẹ sang con
- 7. Chăm sóc sau sinh
1. Đặt vấn đề
Đại dịch HIV/AIDS đã và đang là nguyên nhân cướp đi sinh mạng của hàng triệu người trên thế giới mỗi năm, ảnh hưởng tới kinh tế, văn hoá, xã hội, nòi giống của mỗi quốc gia. Bất chấp những nỗ lực trên toàn cầu, tỉ lệ lây nhiễm HIV/AIDS vẫn không ngừng gia tăng. Theo báo cáo của WHO và UNAIDS, năm 2008 toàn thế giới có 33,4 triệu người nhiễm HIV đang còn sống, trong đó 50% là phụ nữ; 430.000 là trẻ em (dưới 15 tuổi), hơn 2 triệu người đã chết do AIDS trong đó có hơn 280.100 trẻ em; châu Phi có tỉ lệ nhiễm HIV ở phụ nữ có thai cao nhất thế giới.
HIV được truyền từ mẹ sang con theo 2 phương thức là trực tiếp từ mẹ sang thai nhi và từ sữa sang con. HIV có thể lây truyền trực tiếp từ mẹ sang con khi thai còn nằm trong tử cung, khi chuyển dạ, sau khi sinh và trong thời kì cho con bú. Tất cả những trẻ sinh ra từ các bà mẹ nhiễm HIV đều có nguy cơ bị lây nhiễm HIV nhưng thực tế chỉ có khoảng 25 -40% con của các bà mẹ này bị lây nhiễm HIV từ mẹ.
Ước đoán tỉ lệ lây truyền HIV từ mẹ sang con qua từng giai đoạn của thai kì (tính trong 100 trẻ bị nhiễm HIV):
- Trước sinh (khi mang thai, trong tử cung): 25%
- Trong sinh (lúc chuyển dạ): 50%
- Sau sinh (qua việc cho con bú): 25%
2. Cơ chế lây truyền HIV từ mẹ sang con
2.1 Trong tử cung, khi mang thai
- Sự lây truyền này có thể xảy ra suốt từ 3 tháng đầu tới khi thai đủ tháng do HIV được truyền trực tiếp từ mẹ sang thai qua bánh Người ta thấy rằng HIV có thể truyền qua bánh rau sang thai nhi rất sớm (tuy với một tỉ lệ thấp), và đã từng tìm thấy HIV trong các mô não, thận, gan của tổ chức thai sau sẩy.
- Bánh rau có một màng ngăn cách với tử cung của người mẹ để bảo vệ thai Thông thường mầm bệnh rất khó đi qua màng ngăn cách này.
Sự ngăn cách để bảo vệ thai nhi rất phức tạp và có thể có nhiều yếu tố tham gia.
Chính sự ngăn cách này đã bảo vệ cho ít nhất khoảng 60% con của các bà mẹ nhiễm HIV không bị lây nhiễm HIV từ người mẹ.
2.2 Trong chuyển dạ
- Trong chuyển dạ, các cơn co tử cung làm tử cung co bóp, cổ tử cung xoá và mở, làm tổn thương các mạch máu nhỏ và gây chảy máu. Máu chảy sẽ làm tăng số lượng HIV có trong âm đạo dẫn đến tăng nguy cơ nhiễm HIV khi thai đi qua âm đạo người mẹ.
- Nếu cuộc đẻ có can thiệp như cắt tầng sinh môn, đặt forceps hoặc giác hút thì các biểu mô và mạch máu lớn có thể bị tổn thương, máu chảy nhiều làm tăng khả năng lây nhiễm HIV cho thai.
- Khi đi qua đường âm đạo để ra ngoài, thai có tiếp xúc trực tiếp hoặc có thể nuốt dịch âm đạo có nhiều HIV vào đường tiêu hoá.
- Thành âm đạo, cổ tử cung của người mẹ, da và niêm mạc của trẻ sơ sinh có thể bị xây xước trong quá trình thăm khám hoặc thực hiện thủ thuật, virut HIV qua những chỗ xây xước đó mà thâm nhập vào cơ thể thai.
2.3 Sau đẻ, lây truyền qua sữa mẹ
Nghiên cứu ở Châu Phi cho thấy tỷ lệ trẻ em nhiễm HIV qua sữa mẹ chiếm 16 đến 42%, trung bình khoảng 29% trong tổng số 100 trẻ sinh ra bị nhiễm HIV từ mẹ.
- Trong thời kỳ sau đẻ, HIV từ những bạch cầu trong máu mẹ qua các mạch máu thẩm thấu vào vào các nang sữa rồi qua sữa mẹ sang Vì vậy người ta khuyên các bà mẹ nhiễm HIV khi có đủ điều kiện thì không nên cho con bú mà nên cho con ăn sữa thay thế để cắt nguồn lây này.
- Núm vú bị tổn thương (viêm, loét, xây xước…) và có thể bị chảy máu → tăng nguy cơ lây truyền HIV khi trẻ bú mẹ.
Hình ảnh virus hiv
3. Những yếu tố nguy cơ liên quan đến tỉ lệ lây truyền HIV từ mẹ sang con
3.1 Những yếu tố về HIV
- Tải lượng HIV trong huyết thanh: tải lượng HIV trong máu mẹ có liên quan tỷ lệ thuận với tỷ lệ Lây truyền HIV từ mẹ sang con ở cả những phụ nữ được điều trị dự phòng bằng thuốc kháng HIV (ARV) cũng như những người không đựơc điều trị dự phòng. Nguy cơ Lây truyền HIV từ mẹ sang con đã được báo cáo đối với tất cả các mức nồng độ HIV trong máu mẹ.
- Lượng HIV huyết thanh và HIV dịch âm đạo: nhìn chung có mối tương quan tỷ lệ thuận giữa tải lượng HIV huyết thanh và HIV dịch âm đạo. Tuy nhiên cũng có những trường hợp ngoại lệ, không tương đồng về lượng HIV và những trường hợp này có thể giúp giải thích một vài trường hợp mẹ có mức HIV trong máu thấp đến mức không thể phát hiện được nhưng vẫn truyền HIV sang con.
- Kiểu gen của HIV: Kiểu gen có thể liên quan đến tỷ lệ lây truyền HIV trong các giai đoạn khác nhau của thời kỳ mang thai và chuyển dạ đẻ. Mô hình kiểu gen của HIV dịch âm đạo cũng có thể có những khác biệt với HIV huyết thanh của cùng một người nhiễm. Tuy nhiên, còn ít số liệu về vấn đề này. Người ta cũng ghi nhận được một số đột biến gen HIV ở người mẹ được sử dụng ARV với mục đích điều trị hoặc PLây truyền HIV từ mẹ sang con có liên quan đến kháng thuốc có thể ảnh hưởng đến những trẻ nhiễm HIV từ người mẹ.
- Số lượng tế bào CD4: Lượng CD4 thấp hoặc tỷ lệ CD4/CD8 giảm thấp có liên quan đến việc tăng nguy cơ Lây truyền HIV từ mẹ sang con.
3.2 Những yếu tố sản khoa/ lâm sàng ở người mẹ
- Giai đoạn lâm sàng: GĐLS AIDS của người mẹ càng tiến triển nặng thì tỷ lệ Lây truyền HIV từ mẹ sang con càng Những phụ nữ ở giai đoạn nhiễm HIV cấp tính (mới nhiễm) cũng có tỷ lệ Lây truyền HIV từ mẹ sang con cao vì trong giai đoạn này, tuy người mẹ chưa có triệu chứng AIDS nhưng có tải lượng HIV huyết thanh cao làm tăng tỷ lệ Lây truyền HIV từ mẹ sang con.
- Đồng nhiễm các bệnh khác: đặc biệt là các bệnh lây truyền qua đường tình dục làm tăng lượng HIV trong dịch tiết ở đường sinh sản cũng như các tổn thương ở đường sinh sản, do đó có thể tăng nguy cơ
- Thiếu hụt vitamin A: có liên quan đến gia tăng lượng HIV trong các dịch ở đường sinh sản và HIV huyết thanh, dẫn đến tăng tỷ lệ Tuy nhiên, một số nghiên cứu cho thấy việc bổ sung vitamin A nhìn chung không làm giảm tỷ lệ này.
- Tuổi thai: Trẻ non tháng có nguy cơ nhiễm HIV từ mẹ cao hơn so với trẻ đủ tháng.
- Thời gian vỡ ối: Nguy cơ Lây truyền HIV từ mẹ sang con tăng tỷ lệ thuận với thời gian vỡ ối đến khi Nguy cơ này tăng khoảng 2% cho mỗi giờ vỡ ối.
- Viêm màng ối: làm tăng nguy cơ Lây truyền HIV từ mẹ sang con
- Các can thiệp sản khoa: bấm ối, sử dụng điện cực đặt da đầu thai nhi, cắt tầng sinh môn, đặt forceps,… đều có thể làm tăng sự phơi nhiễm của thai với HIV trong máu/dịch âm đạo của mẹ do đó tăng nguy cơ
Riêng hai yếu tố: mổ lấy thai và sử dụng ARV có thể làm giảm tỷ lệ lây truyền HIV từ mẹ sang con.
Mổ lấy thai: các nghiên cứu cho thấy mổ lấy thai có kế hoạch và được tiến hành trước khi chuyển dạ thật sự và trước khi vỡ ối (mổ chủ động) làm giảm tỷ lệ Lây truyền HIV từ mẹ sang con khoảng 50%. Tuy nhiên, tại Việt Nam, mổ lấy thai chỉ được tiến hành khi có chỉ định sản khoa
Sử dụng ARV: một số thuốc ARV có hiệu quả làm giảm đáng kể tỷ lệ Lây truyền HIV từ mẹ sang con và đã có nhiều nghiên cứu về vấn đề này, dẫn tới một số phác đồ sử dụng ARV để can thiệp PLây truyền HIV từ mẹ sang con độc lập mà không nhất thiết phải có tác dụng điều trị HIV/AIDS ở người mẹ.
3.3 Những yếu tố thai nhi/ trẻ sơ sinh
- Các yếu tố thai nhi/ trẻ sơ sinh bao gồm hệ thống miễn dịch chưa trưởng thành, đặc biệt là ở trẻ non tháng, có thể đóng vai trò nhất định trong Lây truyền HIV từ mẹ sang con.
- Trẻ có tổn thương đường tiêu hóa được bú mẹ có nguy cơ cao hơn các trẻ khác.
- Một số trẻ khác có thể có kháng thể bảo vệ cho trẻ khỏi nhiễm HIV sau sinh, kể cả qua sữa mẹ.
3.4 Cách thức nuôi con
- Nuôi con bằng sữa mẹ làm tăng tỷ lệ lây truyền HIV từ mẹ sang Tỷ lệ này cao nhất ở những người nuôi con bằng sữa thay thế nhưng có kết hợp với bú sữa mẹ, sau đó mới đến nhóm nuôi con bằng sữa mẹ hoàn toàn. Nhóm ăn bằng sữa thay thế hoàn toàn có tỉ lệ lây truyền thấp nhất.
- So với những phụ nữ nhiễm HIV chưa có triệu chứng, người có AIDS có nguy cơ truyền HIV cho con qua sữa mẹ cao hơn khoảng 14%. Tỷ lệ này tăng khoảng 30% đối với những bà mẹ ở giai đoạn nhiễm HIV cấp tính (mới nhiễm) với tải lượng HIV huyết thanh
4. Chiến lược toàn diện nhằm dự phòng lây truyền HIV từ mẹ sang con
Chiến lược can thiệp toàn diện để dự phòng lây truyền HIV từ mẹ sang con của Tổ chức Y tế thế giới hướng dẫn các quốc gia thực hiện gồm 4 thành tố:
- Dự phòng sớm lây nhiễm HIV cho phụ nữ;
- Phòng tránh mang thai ngoài ý muốn cho phụ nữ nhiễm HIV;
- Các can thiệp cho phụ nữ nhiễm HIV mang thai;
- Cung cấp các chăm sóc, hỗ trợ và điều trị cho bà mẹ nhiễm HIV và con của họ sau sinh.
5. Các can thiệp trong dự phòng lây truyền HIV từ mẹ sang con
Lây truyền HIV từ mẹ sang con có thể giảm từ 40 – 70% nhờ các biện pháp can thiệp. Ở các nước phát triển, tỉ lệ lây truyền giảm chỉ còn dưới 2%. Các can thiệp trong dự phòng lây truyền HIV từ mẹ sang con bao gồm:
- Dự phòng phổ cập;
- Tư vấn và xét nghiệm HIV;
- Sử dụng thuốc ARV;
- Thực hành sản khoa an toàn;
- Các dịch vụ hỗ trợ sau
5.1 Dự phòng phổ cập (DPPC)
- DPPC là một loạt các biện pháp phòng tránh sự lây truyền của HIV, viêm gan B và các mầm bệnh lây theo đường máu khác khi thực hiện chăm sóc trước sinh và/hoặc các dịch vụ sản
- DPPC phải được áp dụng đối với tất cả phụ nữ có thai.
5.2 Tư vấn và xét nghiệm HIV
Tư vấn và xét nghiệm HIV tự nguyện là điểm khởi đầu cho các can thiệp phòng lây truyền mẹ con. Cần tư vấn và xét nghiệm HIV cho tất cả phụ nữ mang thai trước, trong và sau sinh bằng các hình thức tư vấn khác nhau (tư vấn cá nhân, tư vấn nhóm, tư vấn cho cặp vợ chồng,…). Qua công tác tư vấn, các phụ nữ mang thai được cung cấp các thông tin về HIV, tình dục an toàn cũng như phòng lây truyền mẹ – con và các dịch vụ hỗ trợ khác.
5.3 Sử dụng thuốc ARV
Cung cấp và hướng dẫn sử dụng thuốc ARV cho mẹ và con nhằm làm giảm tải lượng virut HIV qua đó làm giảm nguy cơ lây truyền HIV từ mẹ sang con.
5.4 Thực hành sản khoa an toàn
- Tránh lấy máu từ đầu của thai nhi để phân tích
- Tránh lấy dịch bằng ống cứng hoặc làm mạnh dẫn đến xước rách.
- Tránh dùng các thủ thuật mạnh (vỡ ối nhân tạo, nội xoay thai, cắt tầng sinh môn, forceps, giác hút,…).
- Tránh cạo lông vùng mu của sản phụ.
- Làm vệ sinh âm đạo trong khi chuyển dạ và sinh bằng: Chlorua de Benzalkonium hoặc Chlorhexidin 2%.
- Nhanh chóng lau máu và các chất dịch tiết cho trẻ sơ sinh
- Xử lý an toàn các vật sắc nhọn, nhau thai và các chất thải có khả năng lây nhiễm.
Mổ lấy thai phải tuân thủ các chỉ định sản khoa và không được lạm dụng. Tuy nhiên, tại một số cơ sở sản khoa lớn có thể chỉ định mổ lấy thai trước chuyển dạ để làm giảm nguy cơ lây truyền HIV từ mẹ sang con.
5.5 Các dịch vụ hỗ trợ sau sinh
- Thông tin, tư vấn và hỗ trợ nuôi dưỡng trẻ an toàn: mục đích chính là làm giảm tiếp xúc với HIV trong sữa mẹ cho trẻ. Tư vấn để nuôi trẻ bằng sữa thay thế nếu có đủ điều kiện. Nếu không đủ điều kiện, cho trẻ ăn sữa mẹ hoàn toàn và cai sữa sớm.
- Chuyển tiếp cặp mẹ – con nhiễm/phơi nhiễm tới các dịch vụ chăm sóc, điều trị và hỗ trợ khác, đảm bảo họ tiếp cận được với các dịch vụ này.
6. Các phác đồ điều trị dự phòng lây truyền HIV từ mẹ sang con
Điều trị dự phòng bằng các thuốc ARV cho phụ nữ có thai là sử dụng ngắn hạn các thuốc ARV nhằm làm giảm sự lây truyền HIV từ mẹ sang con.
Mục đích của dự phòng Lây truyền HIV từ mẹ sang con bằng ARV:
- Làm giảm tải lượng virut HIV ở người mẹ;
- Làm giảm sự phơi nhiễm của trẻ với HIV.
Dự phòng Lây truyền HIV từ mẹ sang con áp dụng cho người phụ nữ có thai chưa có chỉ định điều trị ARV cho bản thân hoặc chưa tiếp cận được với điều trị ARV và tùy thuộc vào thời điểm được xác định nhiễm HIV trong thai kì. Với những phụ nữ có thai đã đủ tiêu chuẩn điều trị ARV cho bản thân thì việc điều trị cũng đồng thời có tác dụng dự phòng Lây truyền HIV từ mẹ sang con.
6.1 Phác đồ dự phòng lây truyền mẹ con đang áp dụng tại Việt Nam
Ban hành theo Quyết định số 3003/QĐ-BYT ngày 19/8/2009 của Bộ trưởng Bộ Y tế về việc ban hành “Hướng dẫn chẩn đoán và điều trị HIV/AIDS”.
6.2 Một số phác đồ dự phòng Lây truyền HIV từ mẹ sang con đã được nghiên cứu trên thế giới
- Phác đồ AZT dài ngày: mẹ dùng AZT từ 14 tuần thai cho tới lúc chuyển dạ, trẻ uống AZT cho tới 6 tuần tuổi và không bú mẹ.
- Phác đồ 3 thuốc: tỉ lệ Lây truyền HIV từ mẹ sang con từ 0 – 2%.
7. Chăm sóc sau sinh
7.1 Với bà mẹ
- Tư vấn về kế hoạch hóa gia đình, tình dục an toàn và các biện pháp tránh thai đặc biệt là sử dụng bao cao
- Tư vấn phòng lây nhiễm HIV cho chồng/bạn tình.
- Tư vấn về các lựa chọn và thực hành nuôi con (sữa mẹ, sữa thay thế), thảo luận về lợi ích và bất lợi của từng lựa chọn. Khuyến cáo các bà mẹ nhiễm HIV lựa chọn 1 trong 2 phương thức nuôi con như sau:
+ Nuôi con hoàn toàn bằng sữa mẹ: cho trẻ bú mẹ ngay sau đẻ, bú theo nhu cầu của trẻ và bú mẹ hoàn toàn, không ăn thêm bất cứ thức ăn gì khác. Hướng dẫn cho bà mẹ về tư thế bú của trẻ (đầu thẳng với thân, mặt hướng vào vú mẹ, thân được đỡ thẳng, sát người mẹ) và tiêu chuẩn trẻ ngậm bắt vú tốt (cằm chạm vú mẹ, miệng mở rộng, môi dưới hướng ra ngoài, quầng vú trên nhiều hơn quầng vú dưới). Lưu ý bà mẹ cai sữa cho trẻ càng sớm càng tốt, muộn nhất là sau 6 tháng đầu;
+ Nuôi con hoàn toàn bằng sữa thay thế (sữa bột): kiểm tra lại các điều kiện để có thể nuôi trẻ hoàn toàn bằng sữa thay thế (đánh giá AFASS: chấp nhận, thực hiện được, đủ khả năng, duy trì được, an toàn). Hướng dẫn và cho bà mẹ thực hành pha sữa cho trẻ. Cho trẻ ăn bằng thìa và cốc. Lưu ý cách vệ sinh dụng cụ pha sữa và dụng cụ cho trẻ ăn (rửa kĩ bằng nước sạch, luộc sôi trong 10 phút rồi cất nơi khô ráo, tránh côn trùng).
- Chuyển tiếp tới các dịch vụ chăm sóc và điều trị tiếp tục.
7.2 Với trẻ sơ sinh
- Tiếp tục sử dụng ARV dự phòng lây truyền mẹ con theo phác đồ của Bộ Y tế quy định.
- Chuyển tiếp trẻ đến phòng khám ngoại trú Nhi gần nhất để được theo dõi và điều trị khi cần thiết.
Phụ lục. PHÁC ĐỒ ĐIỀU TRỊ TRONG PHÒNG LÂY TRUYỀN HIV TỪ MẸ SANG CON
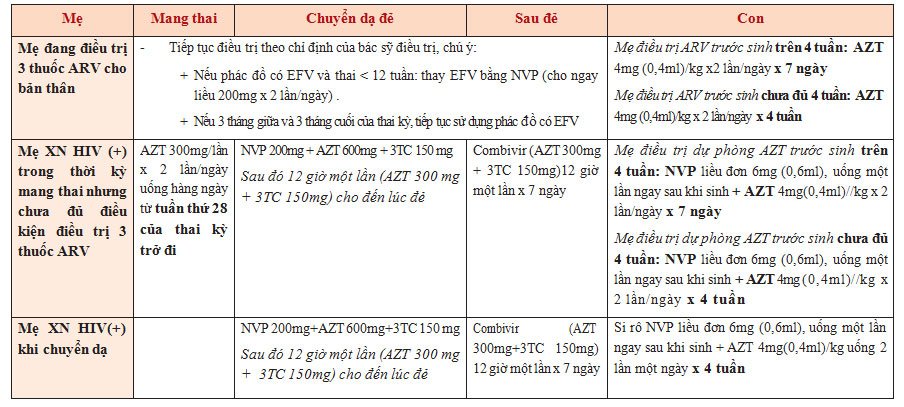
Chú ý:
- Nếu khi chuyển dạ mẹ có kết quả sàng lọc HIV(+), tư vấn cho sản phụ dùng thuốc Ngừng điều trị cả mẹ và con khi kết quả khẳng định HIV(-)
- Không sử dụng ARV dự phòng cho mẹ khi tiên lượng mẹ sẽ sinh trong vòng 1 giờ; Trong trường hợp mẹ không được sử dụng ARV vẫn thực hiện phác đồ dự phòng ARV cho con như trên; Nếu đã cho mẹ sử dụng NVP khi chuyển dạ giả, thì khi chuyển dạ thật không cho sử dụng lại NVP
- Mẹ không dùng NVP khi chuyển dạ thì không dùng Combivir(AZT 300mg + 3TC 150mg) sau đẻ
- Khi không sẵn có AZT vẫn sử dụng NVP liều đơn cho mẹ khi chuyển dạ và NVP liều đơn cho con ngay sau sinh.
- Cho trẻ dùng NVP càng sớm càng tốt ngay sau khi sinh( trong vòng 72 giờ). Nếu trẻ không dùng NVP, vẫn dùng AZT.
