Ung thư phổi là loại ung thư phổ biến nhất trên toàn cầu. Tỉ lệ mắc Ung thư phổi rất khác biệt giữa các nước, ở Mv, Ung thư phổi là nguyên nhân tử vong hàng đầu ở ca 2 giới, năm 2006 ước tính có khoảng 174.470 ca mới mắc và có khoảng 162.460 ca tử vong do căn bệnh này. Tại Việt nam theo ghi nhận ung thư quốc tế 2002. tỷ lệ mắc chuẩn hoá theo tuổi (ASR) ở nam là 29,6/100.000 dân, đứng đầu trong các loại ung thư ở nam. ở nữ là 7.3/100.000 dân, đứng thứ 5 sau ung thư cổ tử cung. vú. dạ dày và đại trực tràng. Tỷ lệ tử vong chuẩn hoá theo tuổi là 27.4/100.000 dân ở nam, 6.7/100.000 dân ở nữ.
Ung thư phổi có tiên lượng xấu, tỷ lệ sống thêm 5 năm khoảng 15%, sàng lọc và phát hiện sớm đem lại hiệu quả rất thấp ngay cả khi khối u được phát hiện sớm. Phòng bệnh bước 1 rất quan trọng để hạ thấp tỷ lệ mắc Ung thư phổi.
Cho đến nay thuốc lá vẫn là yếu tố nguy cơ ngoại sinh hàng đầu gây ra Ung thư phổi, thuốc lá có mặt trong 85% các trường hợp tử vong do bệnh này. Những người nghiện thuốc lá có nguy cơ mắc Ung thư phổi cao gấp 20-40 lần so với người không hút thuốc lá. Số lượng thuốc lá hút trong 1 ngày, số năm hút thuốc lá liên quan tỷ lệ thuận với nguy cơ mắc Ung thư phổi ở cả những người hút thuốc chủ động và những người hút thuốc thụ động. Các yếu tô nguy cơ tiếp theo đó là khí radon, arsenic, asbestos. beryllium. hydrocarbones. khí mustard. tia phóng xạ…
Hai nhóm giải phẫu bệnh lý chính của Ung thư phổi là Ung thư phổi tế bào nhỏ (chiếm 20%) và Ung thư phổi không phải tế bào nhỏ (chiếm 80%), hai nhóm này có phương pháp điều trị và tiên lượng khác nhau. Ung thư biểu mô tế bào nhỏ chủ yếu hóa trị phối hợp với xạ trị và có tiên lượng xấu. Ung thư phổi không phải tế bào nhỏ điều trị chủ yếu bằng phẫu thuật, xạ trị và hóa trị có vai trò hỗ trợ.
Nghiên cứu ở mức phân tử cho thấy có sự biểu hiện quá mức của các thụ thể vếu tố phát triển nội mô (EGFR), thụ thể phát triển nội mô mạch máu (VEGF), đột biến các họ gen ras. myc… đã mở ra một phương pháp điều trị mới cho bệnh Ung thư phổi đó là điều trị đích.
CHẨN ĐOÁN
Lâm sàng
Triệu chứng sớm của Ung thư phổi nghèo nàn. bệnh phát hiện được thường do tình cờ. Giai đoạn muộn bệnh có triệu chứng lâm sàng phong phú, dễ chẩn đoán với các triệu chứng và hội chứng:
1. Triệu chứng hô hấp
Ho khan hoặc có máu lẫn đờm.
Khó thở.
2. Các triệu chứng chèn ép trung thất
Đau ngực ở vị trí tương ứng với khối u.
Khàn tiếng do u chèn ép dây thần kinh quặt ngược.
Phù áo khoác do chèn ép tĩnh mạch chủ trên.
3. Các hội chứng khác
Hội chứng Pancoas – Tobias.
Hội chứng Claude – Bernard – Horner.
Hội chứng tràn dịch màng phổi.
Các hội chứng cận ung thư (chủ yếu liên quan đến Ung thư phổi tế bào nhỏ).
+ Hội chứng cận ung thư thần kinh.
+ Hội chứng Cushing.
+ Hội chứng Pierre – Marrie.
+ Hội chứng tiết hormon chống bài niệu không phù hợp.
4. Các triệu chứng di căn Di căn hạch thượng đòn.
Di căn não biểu hiện bằng hội chứng tăng áp lực nội sọ và liệt thần kinh khu trú.
Di căn xương: đau ở vị trí di căn.
Cận lâm sàng
Chụp X-quang phổi thẳng nghiêng.
Chụp cắt lớp lổng ngực đánh giá tình trạng u và di căn hạch.
Nội soi phế quản, sinh thiết chẩn đoán mô bệnh học.
Chọc sinh thiết xuyên thành ngực bằng kim nhỏ dưới sự hướng dẫn của chụp cắt lớp đối với các u ở ngoại vi.
Chọc xuyên thành ngực bằng kim nhỏ để chẩn đoán tế bào học đối với các u ngoại vi.
Soi trung thất sinh thiết chẩn đoán, đánh giá khả năng phẫu thuật vét hạch. Các xét nghiệm khác để chẩn đoán mức độ lan rộng của bệnh.
+ Siêu âm ổ bụng, chụp cắt lớp ổ bụng.
+ Chụp cắt lớp, cộng hưởng từ sọ não khi có dấu hiệu gợi ý di căn não.
+ Chụp phóng xạ toàn thân khi nghi ngờ hoặc có dấu hiệu di căn xương.
PET scan có giá trị chẩn đoán chính xác giai đoạn đoạn bệnh bao gổm giai đoạn u, hạch và di cân xa.
+ Xét nghiệm tế bào dịch màng phổi, màng tim tìm tế bào ác tính.
+ Sinh thiết hạch thượng đòn khi có chỉ định.
+ Xét nghiệm các chất chỉ điểm u: scc. CEA, CA 19.9.
+ Xét nghiệm sinh hoá: alkaline phosphatase, LDH ở giai đoạn muộn.
+ Sinh thiết tuỷ xương khi nghi ngờ có xâm lấn tuỷ.
Các xét nghiệm thăm dò chức năng: Thăm dò chức năng hô hấp, chức năng gan. thận, huyết học và tim mạch.
Phân loại mô bệnh học
Ung thư phổi tế bào nhỏ.
Ung thư phổi không phải tế bào nhỏ.
+ Ưng thư biểu mô tế bào vảy.
* Ung thư biểu mó tuyến (tuyến nhú. tuyên nang, phế quản phế nang).
Ung thư biểu mô tuyến vảy.
+ Ung thư biểu mô tuyến với các phân typ hỗn hợp.
+ Ung thư biểu mô tế bào lớn và các biến thể.
Các khối u carcinoid.
Không xếp loại.
Đánh giá dộ mó học:
Gx: Không thể đánh giá được độ mô học.
G1: Biệt hoá cao.
G2: Biệt hoá trung bình G3: Biệt hoá kém.
G4: Không biệt hoá.
Đánh giá mức độ tiến triển
Đánh giá TNM (UICC 2002) u nguyên phát (T)
Tx: Có tế bào ung thư trong dịch tiết phế quản nhưng không nhìn thấy u trên phim X- quang hoặc khi soi phế quản.
To: Không có dấu hiệu của u nguyên phát.
Tis: ưng thư tại chỗ.
T1: u có đường kính < 3cm, u được bao xung quanh bởi nhu mô phổi hoặc màng phổi tạng và không có dấu hiệu u xâm lấn tới phế quản thùy khi thăm khám bằng nội soi.
T2: u có đường kính > 3cm, hoặc u với mọi kích thước nhưng xâm lấn tới phê mạc tạng hoặc gây xẹp phổi hoặc viêm phổi tắc nghẽn do u xâm lấn tới vùng rốn phổi. Khi nội soi phế quản, độ xâm lấn của u giới hạn ở phế quản thùy hoặc cách carina > 2cm. Xẹp phổi và viêm phổi tắc nghẽn có thể lan đến vùng rốn phổi nhưng không ảnh hưởng tới toàn bộ phổi.
T3 u với mọi kích thước xâm lấn trực tiếp tới thành ngực, cơ hoành, hoặc phê mạc phần trung thất hoặc ngoại tâm mạc nhưng chưa xâm lấn tới tim, các mạch lớn, khí quản, thực quản, hoặc thân đốt sống, hoặc u ở phế quản gốc cách carina dưới 2cm nhưng chưa xâm lấn tới carina.
T4: u với mọi kích thước, xâm lấn trung thất, tim, mạch máu lớn, khí quản, thực quản, thân đốt sống hoặc carina hoặc tràn dịch màng phổi ác tính, hoặc có u vệ tinh ở cùng một thùy.
Hạch vùng (N):
No: Không có di căn hạch vùng.
N1: Di căn hạch cạnh phế quản thùy hoặc hạch rốn phổi cùng bên, hạch trong phổi bao gồm cả sự xâm lấn trực tiếp của u nguyên phát vào các hạch này.
N2: Di căn hạch trung thất cùng bên hoặc hạch dưới carina hoặc cả hai.
N3: Di căn hạch trung thất đối bên, hạch rốn phổi đối bên, hạch cơ bậc thang cùng hoặc đối bên hoặc hạch thượng đòn.
Di căn xa (M):
Mx: Không đánh giá được di căn xa.
Mo: Không có di căn xa.
M1: Di căn xa, bao gồm u ở phổi không cùng thùy với u nguyên phát. 2-4-2. Đánh giá giai đoạn
Xếp giai đoạn theo UICC 2002:
GĐ IA: T1, No, Mo
GĐ IB: T2, No, Mo
GĐ IIA: T1, N2, Mo
GĐ IIB: T2,N1, Mo ; T3, No, Mo
GĐ IIIA: T3, N1, Mo; T3, N2, Mo
GĐ IIIB T4, bất kỳ N, Mo ; Bất kỳ T, N3, Mo
GĐ IV: Bất kỳ T, bất kỳ N, M1
Về phương diện điều trị Ung thư phổi tế bào nhỏ chia 2 giai đoạn:
- Giai đoạn bệnh khu trú: tổn thương ung thư khu trú ở 1 bên lồng ngực, nằm trong 1 trường chiếu xạ an toàn.
- Giai đoạn lan tràn: tổn thương ung thư vượt qua giới hạn 1 bên lồng ngực gây tràn dịch màng phổi hoặc tràn dịch màng tim ác tính hoặc có di căn xa.
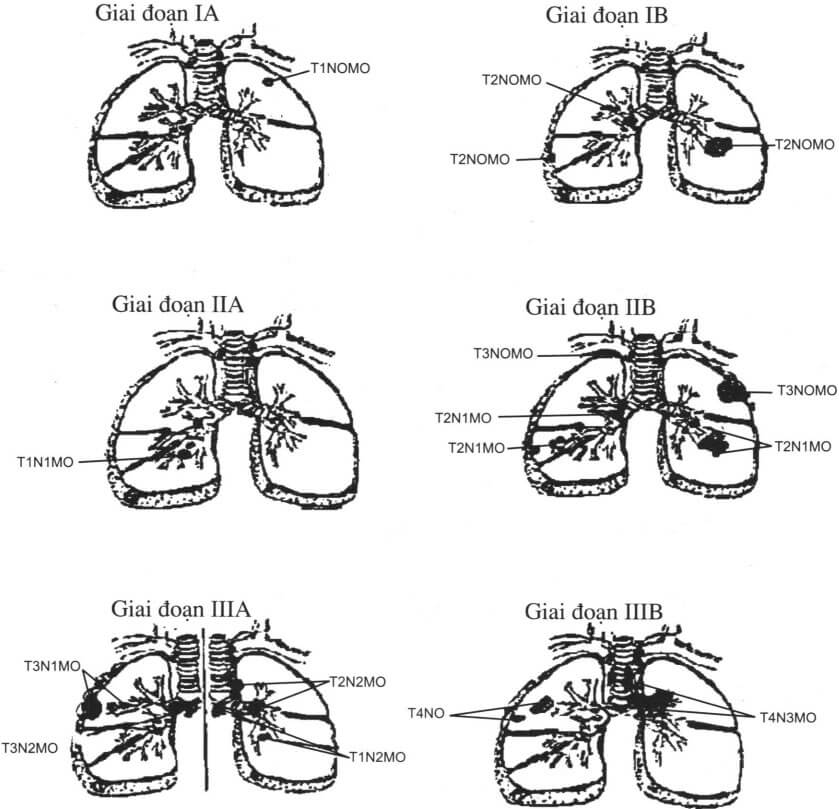
Phân chia giai đoạn ung thư phổi
ĐIỀU TRỊ
Ung thư phổi không phải tế bào nhỏ
1. Giai đoạn I, II, IIIA
Mổ được:
Phẫu thuật là phương pháp được lựa chọn đầu tiên, phẫu thuật có thể là cắt phân thuỳ đối với một số ít trường hợp u nhỏ (T1, T2- NO) tuy nhiên tỷ lệ tái phát sau phẫu thuật cao, phẫu thuật chuẩn được khuyến cáo là cắt thuỳ phổi hoặc căt toàn bộ phổi kèm theo vét hạch
Tiêu chuẩn:
Chỉ số Karnofski > 70%.
Chức năng thông khí còn tốt (FEVI > 60%).
Chức năng tim trong giới hạn bình thường.
Không có chống chỉ định gây mê.
Đối với hạch N2, phẫu thuật viên phải đánh giá được trước mổ khả năng lấy và vét hạch đặc biệt là phổi trái.
Các biến chứng có thể gặp trong phẫu thuật: suy hô hấp, rối loạn nhịp tim, tử vong. Với sự tiến bộ của gây mê hổi sức trong những năm gần đây, tỷ lệ tử vong cho phẫu thuật cắt thuỳ phổi, cắt toàn bộ phổi lần lượt là < 3%, <6%.
Các biện pháp điều trị hỗ trợ bao gồm xạ trị, hoá trị hoặc kết hợp cả xạ trị và hoá trị tùy theo từng giai đoạn bệnh:
T1, NO (diện cắt âm tính): có thể theo dõi hoặc điều trị hoá chất đối với những trường hợp nguy cơ cao như độ mô học cao, không đánh giá chính xác được tình trạng hạch.
T1, NO (diện cắt dương tính): xét khả năng phẫu thuật lại hoặc xạ trị.
T2, NO (diện cắt âm tính): hoá trị bổ trợ.
T2, NO (diện cắt dương tính): phẫu thuật lại sau đó điều trị hóa trị hoặc xạ trị sau đó điều trị hoá trị.
T1-2, NI hoặc T1-2, N2 hoặc T3, N0-1 (diện cắt âm tính): hóa trị bổ trợ.
T1-2, NI hoặc T1-2, N2 hoặc T3, N0-1 (diện cắt dương tính): hóa trị hoặc xạ trị sau đó điều trị hóa trị.
T1-2, N2: hóa trị sau đó xạ trị hoặc hoá xạ trị đồng thời.
T3, N2: hoá xạ trị đồng thời.
Không mổ được:
Khi có chống chỉ định phẫu thuật, bệnh nhân từ chối phẫu thuật hoặc phẫu thuật viên đánh giá không có khả năng vét được hạch N2 có thể lựa chọn các phương pháp điều trị sau:
Hoá xạ trị đồng thời.
Hóa trị trước sau đó xét khả năng phẫu thuật hoặc hoá xạ trị đồng thời.
Xạ trị trước sau đó xét khả năng phẫu thuật, hóa trị bổ trợ.
Xạ trị:
Tiền phẫu: liều lượng 30Gy cho diện u và hạch rốn phổi và hạch trung thất.
Hậu phẫu: liều lượng 60Gv cho diện u, hạch rốn phổi và hạch trung thất.
Hoá xạ trị đồng thời: liều lượng 65-70 Gy cho diện u, hạch rốn phổi và hạch trung thất.
Xạ trị tạm thời chống khó thở, chống chèn ép.
Hóa trị:
Một số phác đồ hoá chất đang được áp dụng: etoposide + cisplatin, cisplatin + vinorelbine, carboplatin + palitaxel, gemcitabin + carboplatin, docetaxel + carboplatin… (xem phần phác đồ hoá chất).
2. Giai đoạn IIIB
T4, NO-1 (tổn thương u ngoại vi có nhân vệ tinh): phẫu thuật trước sau đó hóa trị bổ trợ.
T4 (tràn dịch màng phổi, màng tim ác tính): kết hợp điều trị tại chỗ (chọc hút. dẫn lưu màng phổi, mở của sổ màng tim) và điều trị toàn thân như giai đoạn di căn xa.
Các tổn thương T4 khác và N3: xét khả năng hoá xạ trị đổng thời kết hợp hoá trị củng cố nếu thể trạng bệnh nhân tốt và không có chống chỉ định.
Trong trường hợp không có chỉ định trên, xạ trị đơn thuần với liều 65-70Gy bao gồm khối u, hạch rốn phổi, trung thất và hạch thượng đòn 2 bên.
3. Giai đoạn IV
Các tổn thương di căn khu trú:
Di căn não: xét khả năng phẫu thuật lấy tổn thương di căn kết hợp với phẫu thuật u phổi đối với các khối u T1-2, N0-1 hoặc T3, NO hoặc hóa trị trước sau đó xét khả năng phẫu thuật u phổi. Có thể xạ trị toàn não trong cả 2 trường hợp trên. Các giai đoạn T, N còn lại hóa trị triệu chứng.
Di căn tuyến thượng thận: nếu tổn thương ở phổi có khả năng phẫu thuật được thì xét khả năng phẫu thuật u phội và lấy tổn thương tuyến thượng thận hoặc hóa trị triệu chứng.
Di căn phổi đối bên hoặc thuỳ khác cùng bên: đánh giá cả 2 tổn thương, điều trị như 2 khối u phổi nguyên phát.
Tổn thương di căn lan toả: hóa trị triệu chứng, tia xạ chống chèn ép (trung thất, tuỷ sống, não), chống đau (di căn xương).
4. Điều trị Ung thư phổi không phải tế bào nhỏ tái phát
Tái phát tại chỗ:
Có thể phẫu thuật được: phẫu thuật hoặc xạ trị sau đó hóa trị.
Không phẫu thuật được: xạ trị hoặc hoá xạ trị đồng thời.
Tái phát di căn xa:
Di căn não hoặc di căn khác có triệu chứng khu trú: xạ trị triệu chứng.
Di căn xương: xạ trị triệu chứng, điều trị bisphosphonate.
Di căn xa khu trú: điều trị như giai đoạn di căn xa ban đầu.
Di căn xa lan tràn: hóa trị triệu chứng.
Các thứ nghiệm lâm sàng gần đây cho thấy điều trị bằng kháng thể đơn dòng ức chế yếu tố phát triển nội mô mạch máu bevacizumab (Avastin) hoặc kháng thể ức chế thụ thể yếu tố phát triển biểu mô erlotinib (Tarcevar), geíitinib (Iressa) (kết hợp với hoá chất hoặc điều trị đơn thuần sau khi thất bại với hoá chất trước đó) có tác dụng kéo dài thời gian sống thêm có ý nghĩa ở những bệnh nhân tái phát hoặc di căn xa.
5. Một số phác đồ hóa chất áp dụng cho Ung thư phổi không phải tế bào nhỏ
Phác đồ PE
| Cisplatin 80mg/ m2 | TM | ngày 1 |
| Etoposide 100mg/m2 Chu kỳ 3- 4 tuần | TM | ngày 1-3 |
| Phác đồ cv | ||
| Vinorelbine 30mg/ m2 | TM | ngày 1, 8, 15 |
| Cisplatin 80mg/ m2 Chu kỳ 21 ngày | TM | ngày 1 |
| Phác đồ Cisplatin + Paclitaxel | ||
| Palitaxel 175mg/ m2 | TM (3 giờ) | ngày 1 |
| Cisplatin 80mg/ m2 Chu kỳ 21 ngày | TM | ngày 1 |
Phác đồ Cisplatin + Gemcitabine
| Gemcitabine 1.250mg/m2 Cisplatin 100mg/m2 Chu kv 21 ngày | TM (30 phút) TM | ngày 1+8 ngày 1 |
| Phác đồ Doxetaxeì đơn thuần | ||
| Docetaxel 75- 100mg/m2 Chu kỳ 21 ngày | TM (1 giờ) | ngày 1 |
| Phác đồ Doxetaxel + Cisplatin | TM | |
| Docetaxel 75mg/m2 Cisplatin 75mg/ m2 Chu kỳ 21 ngày | TM (1 giờ) TM (lgiờ) | ngày 1 ngày 1 |
Ung thư phổi tế bào nhỏ
Ung thư phổi tế bào nhỏ rất nhạy cảm với điều trị bằng hóa trị và xạ trị. Kết hợp hoá xạ trị là phác đồ chuẩn khi bệnh còn ở giai đoạn khu trú. Hóa trị có tác dụng kéo dài thời gian sống thêm hoặc làm giảm triệu chứng khi bệnh ở giai đoạn lan tràn.
Phẫu thuật: cắt thuỳ phổi kèm vét hạch hoặc lấy hạch được chỉ định trong một số ít trường hợp với khối u nhỏ T1-2, NO,MO sau đó hóa trị bổ trợ.
Giai đoạn bệnh còn khu trú: bệnh nhân có thể trạng tốt xét khả năng điều trị hoá xạ trị đồng thời, nếu thể trạng yếu xét khả năng hóa trị trước sau đó có thể xạ trị.
+ Hóa trị (xem phần phác đồ) X 4 chu kỳ.
+ Xạ trị 1.5Gy X 2lần/ngày với liều 45Gy hoặc 1.8-2Gy/ngày với liều 50- 60Gy. Xạ trị có thể bắt đầu từ chu kỳ 1 hoặc chu kỳ 2 của hóa trị.
+ Phác đồ phối hợp xen kẽ hoá chất và tia xạ hiện tại đang được áp dụng tại bệnh viện K: HC-HC-TX-HC-TX-HC-TX-HC-HC.
+ Với một số phác đồ hoá chất khác nhau (xem phần phác đồ), xạ trị tống liều 55 Gy.
+ Có thể kết hợp xạ trị dự phòng não liều từ 25-36Gy.
Giai đoạn bệnh lan tràn:
Khi thể trạng còn tốt chi định hóa trị toàn thân kèm theo các biện pháp khác giải quyết triệu chứng:
+ Xạ trị chống chèn ép trung thất, tuỷ sống, hệ thống thần kinh trung ương.
+ Điều trị giảm đau: xạ trị hoặc các thuốc giảm đau.
+ Điều trị chống viêm, chống bội nhiễm.
+ Điều trị các hội chứng cận u.
+ Điều trị một số rối loạn khác: nôn, buồn nôn, các rối loạn tâm thần.
+ Nâng cao thể trạng, hỗ trợ ngừng hút thuốc lá.
Tái phát hoặc tiến triển sau điều trị bước 1:
Đánh giá khả năng điều trị hoá chất bước 2 hoặc chăm sóc triệu chứng đơn thuần. Một số phác đồ hóa chất thường dùng trong điều trị ung thư phổi tế bào nhỏ:
Hoá xạ trị đồng thời:
| Cisplatin | 60mg/ m2 | TM | ngày 1 |
| Etoposide Hoặc | 120mg/ m2 | TM | ngày 1-3 |
| Carboplatin | AUC =5-6 | TM | ngày 1 |
| Etopơside Chu ky 21 ngày | 100mg/m2 | TM | ngày 1-3 |
| Phác đổ hoá chất bước 1 cho giai đoạn lan tràn: | |||
| Phác đồ EP: | |||
| Cisplatin | 75mg/ m2 | TM | ngày 1 |
| Etoposide Hoặc | 100mg/ m2 | TM | ngày 1-3 |
| Carboplatin | AƯC 5-6 | TM | ngày 1 |
| Etoposide Hoặc | 100mg/ m2 | TM | ngày 1-3 |
| Cisplatin | 25mg/ m2 | TM | ngày 1-3 |
| Etoposide | 100mg/m2 | TM | ngày 1-3 |
| Phác đổ CAV: | |||
| Cyclophosphamide | 1000mg/ m2 | TM | ngày 1 |
| Doxorubicin | 45mg/ m2 | TM | ngày 1 |
| Vincristine | 1,4mg/ m2 | TM | ngày 1 |
| Phác đồ Irinotecan + Cisplatin: | |||
| Irinotecan | 60mg/ m2 | TM | ngày 1,8,15 |
| Cisplatin | 60mg/ m2 | TM | ngày 1 |
Hóa trị bước 2: Một số hoá chất mới như topotecan, irinotecan, các taxanes (docetaxel. paclitaxel), gemcitabine, vinorelbine, etoposide uống cải thiện triệu chứng có ý nghĩa ở những bệnh nhân thất bại với hoá chất bước 1.
TIÊN LƯỢNG
Ung thư phổi tế bào nhỏ: Tiên lượng xấu: Có 67% Ung thư phổi tế bào nhỏ ở giai đoạn lan tràn tại thời điểm chẩn đoán, nếu không điều trị gì thời gian sống thêm trung bình cho giai đoạn này từ 6-9 tuần. Thời gian sống thêm trung bình của Ung thư phổi tế bào nhỏ từ 9-11 tháng, tỷ lệ sống thêm 2 năm cho giai đoạn khu trú là 40%, giai đoạn lan tràn là 5%. Các yếu tố tiên lượng xấu bao gồm: giai đoạn lan tràn, thể trạng kém, giảm cân, các chất chỉ điểm u tăng, LDH tàng cao.
Ung thư phổi không phải tế bào nhỏ: Giai đoạn bệnh sớm, độ mô học thấp, thể trạng tốt, giảm cân (dưới 5%), giới nữ được xác định là các yếu tố tiên lượng tốt. Tuổi và các phân typ mô bệnh học ít có ý nghĩa tiên lượng. Một số yếu tố tiên lượng khác: đột biến gen ức chế u (p53), hoạt hoá gen tiền ung thư k-ras và tăng một số chất chỉ điểm u khác.
Thời gian sống thêm 5 năm tương ứng với các giai đoạn: IA: 65%; IB: 57%; IIA: 55%; IIB: 38%; IIIA: 23-25%; IIIB: 3-7%; IV: 1%.
THEO DÕI SAU ĐIỀU TRỊ
Theo dõi định kỳ sau điều trị 3 tháng/lần trong 2 năm đầu, 6 tháng cho 3 năm tiếp theo và hàng năm cho những năm sau đó. Theo dõi định kỳ bao gồm:
Khám lâm sàng.
Chụp Xquang phổi.
Chụp cắt lớp phổi.
Xét nghiệm các chất chỉ điểm u: scc, CEA, CA 19.9.
Làm các xét nghiệm khác khi nghi ngờ có tổn thương tái phát, di căn.
Hỗ trợ người bệnh ngừng hút thuốc lá.
